Epikutantesting ved mistenkte pasientreaksjoner mot odontologiske materialer
Epikutantesting – lappetesting – er en klinisk rutinemetode for å påvise allergisk kontaktsensitivitet (Type IV-allergi). Her beskrives hvordan en slik test benyttes, og ikke minst, det viktige spørsmålet om hva testen betyr i klinisk sammenheng. Det kan være svært vanskelig å bedømme den kliniske relevansen av testresultater i forbindelse med odontologiske materialer. Ikke minst er manglende informasjon om materialsammensetning et problem i denne forbindelsen. Mulige indikasjoner for epikutantesting inkluderer munnslimhinnereaksjoner, utbrudd av eksem i forbindelse med tannbehandling og klinisk begrunnet mistanke om kontaktallergi mot en substans som planlegges brukt i tannbehandling. Allergi mot gull har fått oppmerksomhet i det siste, og er et eksempel på at det er utfordrende å tolke klinisk relevans av testresultatene. Epikutantesting er et supplement til andre undersøkelser og kan ikke alene gi forklaring på orale symptomer og reaksjoner.
Epikutantesting er et standardverktøy som brukes av hudleger for å belyse kontaktallergi hos pasienter (1). I den europeiske befolkningen er nikkel og parfymekomponenter de hyppigste kontaktallergenene, bedømt ut fra resultater av epikutantester (2). Flere substanser brukes også i odontologisk virksomhet, f.eks. inngår eugenol i testserien for parfymer. Sensibilisering mot den organiske kvikksølvforbindelsen thiomersal forekommer hyppig. Det henger trolig sammen med at denne er brukt som konserveringsmiddel i vaksiner. Det er imidlertid i dermatologisk praksis sjelden å finne at en slik thiomersal-sensibilisering har klinisk betydning.
Prosedyre
Epikutantesting gjøres ved å applisere kamre (ca. 1cm2) under okkluderende dekke på øvre del av pasientens rygg (Fig. 1). Kamrene inneholder bestemte konsentrasjoner av standardiserte testsubstanser (testserier) i et medium, ofte petrolatum. Kamrene ligger på plass i 48 timer, hvoretter de fjernes. Eventuelle reaksjoner avleses etter to og fire dager, eventuelt kun tre dager etter applikasjon. Senere avlesningstider kan være aktuelle. Spesielt for gull (Fig. 2) kan de eventuelle reaksjonene komme etter lang tid og vedvare i flere uker (3).
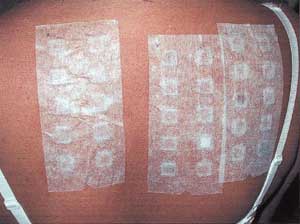
Fig. 1. Epikutantest på ryggen til en pasient. Kamrene med testsubstanser ligger under teipen. Kamrene ligger på plass i to dager før de fjernes og reaksjonene avleses. Både legging og avlesning krever dermatologisk kompetanse.
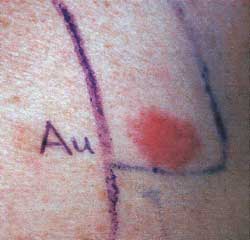
Fig. 2. Reaksjon på gull i epikutantest. Reaksjonen klassifiseres som ++.
Reaksjonene graderes i henhold til internasjonale kriterier (1): «+?» betegner en tvilsom reaksjon, mens en ekstrem reaksjon angis som «+++». Både applisering og avlesning av testene krever dermatologisk fagkunnskap, blant annet for å skille mellom allergiske og irritative reaksjoner.
Det finnes ulike testserier for ulike grupper av substanser. «Standardserien» inneholder de vanligste allergenene. I tillegg finnes det mange spesialserier, f.eks. «parfymeserien» (fragrance), «gummiserien» og «akrylatserien». Det finnes en serie for dentalmaterialer – «dentalserien». Denne er aktuell for å belyse et eventuelt reaksjonspotensiale mot ulike substanser som kan finnes i en rekke odontologiske materialer. En kommersielt tilgjengelig serie har 30 substanser (4). Testing med virkelige dentalprodukter («egne materialer») vil være ustandardisert og kan i verste fall forårsake komplikasjoner (5).
Klinisk relevans
Det kan være problematisk å bedømme klinisk relevans av resultater ut fra epikutantester (6). Det er ingen automatisk sammenheng mellom reaksjoner ved testingen og kliniske reaksjoner. Enkelte hevder at det er en sammenheng mellom sensibilisering mot kvikksølv og orale lichenoide reaksjoner (7, 8), mens andre mener at det er uklart om det finnes en slik sammenheng (9, 10).
Det er diskutert om allergiske mekanismer kan knyttes til «Burning mouth syndrome» (9, 11, 12), men slike orale symptomer kan skyldes mange andre faktorer, f.eks. matvarer, tannpasta og kosmetika (13, 14).
Det finnes ikke systematisk, klinisk dokumentasjon på at epikutantesting har diagnostisk verdi for enkeltpersoner i tilfelle av subjektive uvelhetsfølelse, selv om det har vært antydet (15).
Dermatologer i Norge har utarbeidet retningslinjer om indikasjoner for epikutantesting (Tabell 1) (4). Disse er i samsvar med tidligere forslag til indikasjoner (16). Det er ikke indikasjon for epikutantesting i forbindelse med ukarakteristiske subjektive orale symptomer eller med overvekt av generelle symptomer (4).
– |
Objektive forandringer i munnslimhinne, klinisk forenlig med kontaktreaksjon eller lichenoid reaksjon og topografisk relatert til tannrestaureringer. |
– |
Utbrudd av eksem i forbindelse med tannbehandling, der annen etiologi ikke er påvist. |
– |
Klinisk begrunnet mistanke om kontaktallergi (allergisk kontakteksem) mot en substans som planlegges brukt i tannbehandling. |
Epikutantesting alene kan ikke gi forklaring på orale symptomer og reaksjoner. Resultatene må sammenholdes med bakgrunnsopplysninger om pasienten (anamnese og kliniske funn) og eksponeringen for ulike stoffer i dagliglivet eller i yrkessammenheng.
Lokale reaksjoner ved dentale materialer – topografisk relaterte reaksjoner
Vanligvis opptrer allergisk kontaktdermatitt på stedet der det er kontakt med det aktuelle materialet. Lichenoide kontaktlesjoner ved dentalmaterialer kan være kontaktallergisk betinget (17). Når det gjelder lichenoide reaksjoner i forbindelse med amalgamfyllinger viser det seg at pasientene ofte er positive ved epikutantesting med uorganiske kvikksølvforbindelser. Men det indikerer ikke nødvendigvis epikutantesting av alle pasienter ettersom utskiftning av amalgam ofte gir bedring uavhengig av testresultatet (18).
Det er betydelig mindre tilgjengelige data som gjelder kliniske reaksjoner i forbindelse med andre materialer enn amalgam (19). Da kan bruk av epikutantest være mer aktuelt for å belyse en eventuell sammenheng mellom de odontologiske materialene og de lokale reaksjonene.
Reaksjoner utenfor kontaktområdet – systemisk kontaktdermatitt – «fjernreaksjoner»
Det finnes kasusrapporter som understøtter at det kan oppstå objektive hudreaksjoner – systemisk kontaktdermatitt – utenfor selve kontaktområdet som følge av oral eksponering for dentalmaterialer, spesielt slike som inneholder nikkel og gull (8, 20, 21).
Det er en klinisk utfordring å diagnostisere eventuelle fjernreaksjoner fordi sammenhengen med eksponering ikke er entydig og fordi en rekke andre dermatologiske differensialdiagnoser ikke må overses. Diagnostikk og undersøkelse av pasienten krever samarbeid mellom dermatologer og odontologer – i seg selv en utfordring.
Spesielt om gullallergier
Allergi mot gull har fått mye oppmerksomhet i medisinsk og odontologisk litteratur i løpet av det siste tiåret. I noen undersøkelser er gull det hyppigste kontaktallergenet, nest etter nikkel (22).
Dentale legeringer kan ha et gullinnhold som varierer fra nesten 90 vektprosent til under 10 vektprosent. Det er tegn på at gull kan frigjøres i små mengder fra dentale gull-legeringer i et biologisk miljø (23). I tillegg til eventuelle dentale gullrestaureringer er vi eksponert for gull i smykker.
I en svensk pasientgruppe med mistanke om bivirkninger fra odontologiske materialer ble det funnet en frekvens av positive epikutantester mot gullsubstanser på ca. 7 % (24), mens det ble funnet hele 25 % i en lignende pasientgruppe i Norge (21). I disse og andre undersøkelser syntes det å være en overvekt av gull-positive pasienter blant de som hadde gullrestaureringer i munnen (25, 26).
Det er rapportert om flere enkelttilfeller der det er sannsynlig at orale reaksjoner har sammenheng med dentale gull-legeringer. (for oversikt se (21)). Det er antydet at det kan være en sammenheng mellom orale, subjektive plager («burning mouth syndrome») og kontaktallergier (24, 27), også mot gull, men denne sammenhengen er ikke klart dokumentert (28). Det er også vist tilfeller med hudreaksjoner som kan tolkes som systemisk, allergisk kontaktdermatitt (21). I en klinisk studie ble symptomene redusert hos nesten halvparten av personene når de unngikk å bruke gullsmykker. Ingen av personene trengte å fjerne dentalt gull (29).
Den kliniske relevansen ved epikutantesting med gullforbindelser er altså langt fra klar. Det er hevdet at rutinetesting med gullforbindelser har liten klinisk nytteverdi og at gull ikke bør inngå som en rutinemessig testsubstans (30). Slik testing kan gi flere spørsmål enn svar. I odontologisk sammenheng bør testing med gullsubstanser utelukkende gjøres ved klinisk begrunnet mistanke om reaksjoner på dentale gull-legeringer. Ved positiv epikutantest er utskiftning av dentalt gull bare begrunnet dersom pasienten har kliniske slimhinne- eller hudreaksjoner, f.eks. dermatitt i forbindelse med bruk av gullsmykker, der fjerning av gullsmykkene ikke gir fullstendig bedring.
Informasjon om sammensetning av materialer
Det kan være problematisk å finne informasjon om bestanddeler i odontologiske produkter, spesielt når det gjelder materialer som inneholder plastkomponenter og materialer som stadig kommer i nye versjoner. Produktdatablad kan være ufullstendige, kanskje også feil (31). Det kan være aktuelt å ta prøver for analyse av materialer som finnes i munnen, men det er mest aktuelt for metaller (32).
Samtidige reaksjoner på ulike testsubstanser kan forekomme (kryssreaksjoner). For eksempel er det en tendens til at nikkel og palladium begge gir reaksjoner i samme epikutantest (33). Siden det stadig introduseres nye odontologiske materialer, vil ikke komponentene i testseriene nødvendigvis gjenspeile substanser som til enhver tid brukes i odontologisk praksis.
Henvisning til hudlege? Forholdet til trygden
En henvisning til medisinsk spesialist skal normalt gjøres av primærlege (fastlege). Dette henger sammen med takst- og refusjonssystemet for leger. Tannleger kan selv henvise til hudlege, men det gir ikke refusjon for hudlegen. Ut fra faglige vurderinger burde dette endres. En henvisning bør i alle tilfeller inneholde en fyldig beskrivelse og anamnese for angjeldende pasient, gjerne mer utfyllende enn det som er vanlig ved henvisning til odontologisk spesialist.
I henhold til gjeldende regler kan Folketrygden yte bidrag ved «allergiske, lichenoide eller lignende reaksjoner» på grunnlag av lokale kontaktreaksjoner (punkt 1, Tabell 2). Epikutantesting er ofte ikke nødvendig i slik sammenheng. Det kreves en uttalelse fra lege om at det ikke er sannsynlig at lesjonen skyldes en bakenforliggende sykdom. I de fleste tilfeller vil det kun bli krevet en enkel uttalelse om dette fra legens side.
c. Allergiske, lichenoide eller lignende reaksjoner. (Endret 3/99.) |
Det kan ytes bidrag til: |
1. Utskifting av tannrestaureringer ved kontaktlesjoner i munnslimhinnen. Det kan også ytes bidrag til avtakbare proteser fremstilt i annet materiale når slike reaksjoner er forårsaket av materialer i eksisterende proteser. |
Det ytes ikke bidrag på grunn av lesjoner som skyldes mekanisk irritasjon. |
Bidrag begrenses til utskifting av restaureringer/proteser som har direkte kontakt med slimhinnelesjonen. |
Det skal godtgjøres ved uttalelse fra lege at munnslimhinnelesjonen mest sannsynlig ikke opptrer som følge av bakenforliggende sykdom. |
2. Utskifting av permanente tannlegearbeider (for eksempel tannrestaureringer og proteser) ved objektive allergiske betingede hudlesjoner/slimhinnelesjoner forårsaket av eksisterende tannlegearbeider når lesjonene opptrer utenfor kontaktområde («fjernreaksjoner»). |
Allergi mot det aktuelle materialet må være sannsynliggjort ved erklæring fra spesialist i hudsykdommer. Det er et vilkår at behandlende tannlege velger alternativt materiale etter samråd med hudspesialist. |
Det må i alle tilfelle foreligge forhåndstilsagn fra trygdekontoret før behandling iverksettes. |
Når det gjelder gjelder utskiftning på grunnlag av reaksjoner (hud- eller slimhinnelesjoner) som opptrer utenfor kontaktområdet (punkt 2, Tabell 2), altså «fjernreaksjon» eller systemisk kontaktdermatitt, er det et vilkår at det foreligger en erklæring fra spesialist i hudsykdommer. Hudlegen kan benytte en epikutantest, men da som et supplement til den kliniske dermatologiske vurderingen.
Konklusjon
Epikutantest er et viktig og standardisert hjelpemiddel ved utredning av mulig kontaktallergi mot odontologiske materialer, men det er ingen automatisk og direkte sammenheng mellom testresultatene og de kliniske reaksjonene. I mange tilfeller er det unødvendig å benytte epikutantesting i forbindelse med en dermatologisk vurdering av reaksjoner mot odontologiske materialer. Hudlegen vil være avhengig av fagkunnskapen hos tannlegen, blant annet når det gjelder informasjon om de materialene som er aktuelle.
English summary
Patch testing in patients with suspected reactions to dental materials
Skin patch testing – epicutaneous testing – is a routine method used by dermatologists for the evaluation of contact allergy. This paper reviews the indications for such testing with respect to potential adverse reactions to dental materials. The evaluation of the clinical relevance of the test results is crucial in this context. An example is allergy to gold substances which has received considerable interest lately.
The suggested indications for patch testing include objective reactions in the oral mucosa which are clinically related to dental restorations. Another indication is the occurrence of eczema associated with dental treatment where no other etiology can be found. Moreover, patch testing might be indicated in cases where it is clinically suspected that contact allergy (allergic contact eczema) could be caused by a substance intended to be used for dental restorations.
Positive results from patch testing alone are not sufficient to warrant e.g. replacement of dental gold restorations. The interpretation of patch test results is not straightforward, and requires close cooperation between the dermatologist and the dentist.
Gjerdet NR, Morken T. Epikutantesting ved mistenkte pasientreaksjoner mot odontologiske materialer. Nor Tannlegeforen Tid. 2002;112:380–3. doi:10.56373/2002-7-4
Referanser
Wilkinson JD, Shaw S. Contact Dermatitis: Allergic. In: Champion RH, Burton JL, Burns DA, Breathnach SM editors. Textbook of Dermatology. Oxford: Blackwell Science Ltd; 1998: 802 – 12.
Schnuch A, Geier J, Uter W, Frosch PJ, Lehmacher W, Aberer W, et al. National rates and regional differences in sensitization to allergens of the standard series – population-adjusted frequencies of sensitization (PAFS) in 40,000 patients from a multicenter study (IVDK). Contact Dermatitis 1997; 37: 200 – 9.
Bruze M, Hedman H, Björkner B, Möller H. The development and course of test reactions to gold sodium thiosulfate. Contact Dermatitis 1995; 33: 386 – 91.
Morken T, Helland S, Austad J, Braun R, Falk ES, Gjerdet NR, et al. Epikutantesting ved mistanke om bivirkninger av dentale materialer. Tidsskr Nor Lægeforen 2000; 120: 1554 – 6.
Kanerva L, Estlander T. Contact leukoderma caused by patch testing with dental acrylics. Am J Contact Dermat 1998; 9: 196 – 8.
Richter G. Dentalwerkstoffe – Problemsubstanzen in der allergologischen Diagnostik? Teil II: Patchtestdiagnostik und Relevanzbewertung bei ausgewählten Dentalwerkstoffgruppen. Hautarzt 1996; 47: 844 – 9.
Koch P, Bahmer FA. Oral lesions and symptoms related to metals used in dental restorations: A clinical, allergological, and histologic study. J Am Acad Dermatol 1999; 41: 422 – 30.
McGivern B, Pemberton M, Theaker ED, Buchanan JAG, Thornhill MH. Delayed and immediate hypersensitivity reactions associated with the use of amalgam. Brit Dent J 2000; 188X: 73 – 6.
Alanko K, Kanerva L, Jolanki R, Kannas L, Estlander T. Oral mucosal diseases investigated by patch testing with a dental screening series. Contact Dermatitis 1996; 34: 263 – 7.
Ibbotson SH, Speight EL, Macleod RI, Smart ER, Lawrence CM. The relevance and effect of amalgam replacement in subjects with oral lichenoid reactions. Brit J Dermatol 1996; 134: 420 – 3.
Kaaber S. Allergy to dental materials with special reference to the use of amalgam and polymethylmethacrylate. Int Dent J 1990; 40: 359 – 65.
Dutree-Meulenberg RO, Kozel MM, van Joost T. Burning mouth syndrome: a possible etiologic role for local contact hypersensitivity. J Am Acad Dermatol 1992; 26: 935 – 40.
Blomgren J, Axélll T, Sandahl O, Jontell M. Adverse reactions in the oral mucosa associated with anterior composite restorations. J Oral Pathol Med 1996; 25: 311 – 3.
Downs AMR, Lear JT, Sansom JE. Contact sensitivity in patients with oral symptoms. Contact Dermatitis 1998; 39: 258 – 9.
Marcusson JA. Contact dermatitis to nickel sulfate, gold sodium thiosulfate and palladium chloride in patients claiming side-effects from dental alloy components. Contact Dermatitis 1996; 34: 320 – 3.
Holmstrup P, Axell T, Björkner B. Allergisk reaktion i mundslimhinden som følge af dentale restaureringer. Hvad kan der gøres? Tandläkartidningen 1999; 91: 21 – 8.
Yiannias JA, el-Azhary RA, Hand JH, Pakzad SY, Rogers RS. Relevant contact sensitivities in patients with the diagnosis of oral lichen planus. J Am Acad Dermatol 2000; 42: 177 – 82.
Östman PO, Anneroth G, Skoglund A. Amalgam-associated oral lichenoid reactions. Clinical and histologic changes after removal of amalgam fillings. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1996; 81: 459 – 65.
Vilaplana J, Romaguera C. Contact dermatitis and adverse oral mucous membrane reactions related to the use of dental prostheses. Contact Dermatitis 2000; 43: 183 – 5.
Fernadez-Redondo V, Gomez-Centeno P, Toribio J. Chronic urticaria from a dental bridge. Contact Dermatitis 1998; 38: 178 – 9.
Vamnes JS, Morken T, Helland S, Gjerdet NR. Dental gold alloys and contact hypersensitivity. Contact Dermatitis 2000; 42: 128 – 33.
Björkner B, Bruze M, Möller H. High frequency of contact allergy to gold sodium thiosulfate. An indication of gold allergy? Contact Dermatitis 1994; 30: 144 – 51.
Begerow J, Neuendorf J, Turfeld M, Raab W, Dunemann L. Long-term urinary platinum, palladium, and gold excretion of patients after insertion of noble-metal dental alloys. Biomarkers 1999; 4: 27 – 36.
Stenman E, Bergman M. Hypersensitivity reactions to dental materials in a referred group of patients. Scand J Dent Res 1989; 97: 76 – 83.
Bruze M, Edman B, Björkner B, Möller H. Clinical relevance of contact allergy to gold sodium thiosulfate. J Am Acad Dermatol 1994; 31: 579 – 83.
Räsänen L, Kalimo K, Laine J, Vainio O, Kotiranta J, Pesola I. Contact allergy to gold in dental patients. Br J Dermatol 1996; 134: 673 – 7.
van Loon LA, Bos JD, Davidson CL. Clinical evaluation of fifty-six patients referred with symptoms tentatively related to allergic contact stomatitis. Oral Surg Oral Med Oral Pathol 1992; 74: 572 – 5.
Laeijendecker R, van Joost T. Oral manifestations of gold allergy. J Am Acad Dermatol 1994; 30: 205 – 9.
Ehrlich A, Belsito DV. Allergic contact dermatitis to gold. Cutis 2000; 65: 323 – 6.
Bruze M, Andersen KE. Gold – a controversial sensitizer. Contact Dermatitis 1999; 40: 295 – 9.
Kanerva L, Henriks-Eckerman M-L, Jolanki R, Estlander T. Plastics/Acrylics: Material safety data sheets need to be improved. Clin Dermatol 1997; 15: 533 – 46.
Eide R, Morken T, Gjerdet NR. Bivirkningsproblematikk etter tannbehandling i Tyrkia. Nor Tannlegeforen Tid 1998; 108: 712 – 4.
van Loon LAJ, van Elsas PW, van Joost T, Davidson CL. Contact stomatitis and dermatitis to nickel and palladium. Contact Dermatitis 1984; 11: 294 – 7.
Nøkkelord: Diagnostikk; Allergi; Hud; Utredning, klinisk; Materiale, odontologisk;
Adresse: Nils Roar Gjerdet, Årstadveien 17, 5009 Bergen. E-post: gjerdet@odont.uib.no
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Gjerdet NR, Morken T. Epikutantesting ved mistenkte pasientreaksjoner mot odontologiske materialer. Nor Tannlegeforen Tid. 2002;112:380–3. doi:10.56373/2002-7-4