Pasienter med tannlegeskrekk – hvordan planlegger man behandlingen?
Forfattere:
professor, dr.odont. Det odontologiske fakultet, Universitetet i Bergen, Norge
førsteamanuensis, dr.psychol. Det psykologiske fakultet, Universitetet i Bergen, Norge
førsteamanuensis, dr.odont, Det odontologiske fakultet, Universitetet i Bergen, Norge
Artikkelen omtaler prinsippene for behandlingsplanlegging av sterkt engstelige eller fobiske pasienter. Angstbehandlingen må være det primære, og tannbehandlingen må tilpasse seg denne. Det kreves god kommunikasjon mellom pasient og behandler, og hensynet til kravet om informert samtykke vektlegges sterkt. Man bør skille mellom forskjellige typer tannlegeskrekk, for eksempel ved bruk av det såkalte Seattle-systemet, og diagnosen eller kategoriseringen baseres på spørreskjema og et semi-strukturert intervju. Den kliniske orale undersøkelsen må ofte utsettes og inngå i angstbehandlingen. De psykologiske behandlingsmetodene er grunnleggende og kan ikke sløyfes. De farmakologiske teknikkene løser kun delmål.
Enhver behandlingsplanlegging innebærer at man spesifiserer delmål frem til et sluttresultat. Mangelfull forståelse av hvilke delmål som skal oppnås, vil kunne medføre at planleggingen kommer skjevt ut. Når man skal behandle barn og voksne som har behov for tannbehandling, men som ikke mestrer det pga. tannlegeskrekk, er det spesielt viktig å ha delmål fordi det er to lidelser som skal behandles, nemlig angsten og det odontologiske problemet. Behandlingsplanleggingen for slike pasienter vil derfor være annerledes og ofte mer krevende enn vanlig. En av hovedmålsetningene med denne artikkelen er å redegjøre for hvordan man kan utarbeide spesifiserte planer for angstreduksjon der dette er en forutsetning for å kunne utføre tannbehandling.
Ettersom tannlegeskrekk ofte innebærer at tannbehandling unngås, vil man i en vanlig tannlegepraksis sjelden møte pasienter med de mest uttalte former for slike angstlidelser. Prinsippene for behandlingsplanlegging som gjennomgås her tar likevel utgangspunkt i pasienter med omfattende angst for tannbehandling eller dental fobi, fordi denne skiller seg mest fra planlegging av ordinær tannbehandling. På denne måten håper vi å synliggjøre hvilke prinsipper som er aktuelle i en tannlegepraksis der en tar sikte på å behandle engstelige pasienter.
Denne artikkelen omhandler forskjellige aspekter ved selve planleggingsprosessen, men går i liten grad inn på konkrete behandlingsteknikker for tannlegeskrekk. Selv om våre synspunkter i betydelig grad bygger på forskningsbasert litteratur (for oversikt se (1, 2)), er de også preget av vår lange kliniske erfaring med behandling av denne type pasienter i Senter for odontofobi ved Universitetet i Bergen.
Målsetninger
I motsetning til en vanlig odontologisk behandlingssituasjon, der pasienten kommuniserer og samarbeider godt både før og under behandlingen, er det to forskjellige målsetninger ved behandling av pasienter som lider av tannlegeskrekk:
Behandling av angsten/frykten som hindrer den odontologiske behandlingen
Tannbehandlingen, både den aktuelle og fremtidige
For å kunne planlegge realistisk, er det en forutsetning at pasienten og/eller foresatte er innforstått med at angstreduksjonen er det primære målet. Det krever at man legger spesielt stor vekt på kommunikasjon mellom pasient og behandler i planleggingsfasen, bl.a. fordi engstelige pasienter generelt sett kommuniserer dårligere i en fase der angsten er høy (3).
Undersøkelse
Som for ordinær odontologisk behandling skal man også her dekke anamnese, status presens, diagnose og behandlingsplan, men med den forskjell at fokus i første rekke er pasientens angst og frykt, sekundært den odontologiske status. Det betyr ikke at tannleger nødvendigvis skal ha kompetanse på linje med psykologer og psykiatere til å diagnostisere mentale lidelser. Man må imidlertid forvente at tannleger har kunnskaper og ferdigheter til å kunne foreta en viss kategorisering av forskjellige typer odontologiske angstlidelser og andre årsaker til behandlingsvegring der dette har betydning for valget av behandling (4). Boken Treating Fearful Dental Patients (1) anbefales som en introduksjon på dette området.
For fobiske eller svært engstelige pasienter vil de første møtene på et tannlegekontor være sterkt angstskapende selv om de ikke kommer lenger enn til venteværelset. Man må ikke ha forventninger om at de skal kunne komme inn på selve behandlingsrommet, langt mindre sitte i stolen og bli undersøkt. Selv om det ofte er smertefulle erfaringer som har utløst angsten deres, så skal det langt mindre og «ufarlige» stimuli til for å skape kraftige angstanfall (klassisk betinging (4)).
Kartlegging av angsten, spesifisering av delmål
Kartlegging av angsten bygger vanligvis på følgende to metoder:
– psykometrisk spørreskjema
– semi-strukturert pasientintervju
Psykometrisk spørreskjema. En relativt grov kartlegging av graden og typen av angst kan man oppnå ved å la pasienten fylle ut ett eller flere odontologiske, psykometriske spørreskjema. Det enkleste av disse, Dental Anxiety Scale (DAS) (5), kan anbefales som et nyttig hjelpemiddel for alle nye pasienter (fra ca. 12 år og oppover) på et vanlig tannlegekontor. Det er logisk at en slik screening for potensielle odontologiske angstlidelser inngår som del av de generelle spørsmålene som alle nye pasienter besvarer gjennom utfylling av spørreskjema, gjerne på venteværelset før de blir undersøkt.
For pasienter som erkjenner at de har et angstproblem knyttet til tannbehandling, og der de kommer for å få hjelp for dette problemet, er det mer nyttig å anvende en type psykometriske spørreskjema som kan bidra til en mer spesifikk klassifisering av type angtsproblem man står overfor. Dental Fear Survey (DFS) (6) og Dental Beliefs Survey (DBS) (7), som begge har vært brukt i nordiske undersøkelser (8-11), utfyller hverandre godt. DFS kartlegger unngåelsesatferd, de fysiologiske reaksjoner og hva pasientene spesifikt er redde for under tannbehandling. Det består av 20 spørsmål med skåre fra 1 til 5 slik at sumskåren varierer mellom 20 og 100, og verdier over 60 vurderes som høy angst. DBS måler hvilken oppfatning pasientene har av tannlegen og i hvilken grad de føler at de selv kan påvirke situasjonen under en behandling. Det har 15 spørsmål og sumskåre fra 15 til 75, og verdier over 48 regnes som høye.
Semi-strukturert pasientintervju. Når man skal innlede samtale med en pasient som har et angstproblem, kan det være hensiktsmessig å gjøre det utenfor selve tannklinikken, for eksempel i et nøytralt rom uten tannlegeutstyr. Dette øker sannsynligheten for å få til en god toveis kommunikasjon, der synet, lukten og lyden av tannlegeutstyret ikke skaper angst og ikke virker distraherende. Eksponeringen for disse typer stimuli skal komme senere og på en systematisk og planlagt måte.
Angstbehandling baserer seg på et uttalt samarbeid mellom tannlege og pasient, og i den første fasen i behandlingsplanleggingen bør dette gjøres eksplisitt. Pasientens oppgave er å fortelle og spesifisere hva som er problematisk (både initialt og under behandlingen), og tannlegens oppgave er å stille spørsmål og lytte til det pasienten forteller. Sammen skal man komme frem til delmål og behandlingsprosedyrer. Pasienten vet ofte at angsten er overdrevet i forhold til situasjonen, og det er derfor viktig at tannlegen ikke inntar en belærende posisjon. Oppgaven er å få kartlagt hva pasienten er redd for (spesifikt), slik at man kan foreslå en behandling som er basert på et individuelt tilpasset angsthierarki fra de minst farlige til de mest fryktede situasjonene (12). Uten et slikt aktivt samarbeid, vil ikke behandlingen kunne lykkes.
Intervjuet bør være semi-strukturert i form av at noen sentrale spørsmål bør være med (13). «Hva er det som får deg til å ringe/komme nå?» Dette spørsmålet leder naturlig inn på en samtale om hvorfor pasienten nå søker hjelp. «Hvilken form for behandling fikk du sist og hvordan opplevde du den?» Det er her viktig å være klar over at en effektiv behandling forutsetter at man aksepterer pasientenes opplevelse av tidligere behandlinger. Uansett hva tannlegen selv måtte mene om pasientens beskrivelser, vil behandlingen ikke kunne gjennomføres dersom man ikke tar utgangspunkt i pasientens egen opplevelse av situasjonen. «Kan du si litt om hvilke problemer du vanligvis har i forbindelse med tannbehandling?» «Hva er du mest bekymret for?» Disse spørsmålene gir muligheter for ytterligere spesifisering av det pasienten er særlig bekymret for. Noen vil for eksempel fortelle at de er redde for hele situasjonen, mens andre mer spesifikt vil si at det for eksempel er sonden, sprøyten eller boret som er det mest angstfremkallende. Spørsmålene gir også pasienten anledning til å «åpne døren» til problemet, og man må være forberedt på sterke følelsesmessige utbrudd. «Har du gjort deg noen tanker om hvorfor du er redd?» Ofte kan pasientene fortelle om spesifikke negative erfaringer som de har opplevd og som de mener er årsaken til problemet. Andre ganger har de mer uklare forestillinger om hva det hele kan komme av. Som behandler er det av stor betydning at man vet hva pasienten selv mener om problemet. «Hva ønsker du at jeg skal hjelpe deg med?» Det er stor variasjon i hvilke forventninger pasientene har til behandlingen. Mange har liten behandlingsoptimisme, mens noen har urealistisk høye forventninger til hva behandlingen skal føre til. Når man skal foreslå en behandling og forklare behandlingsprinsippene, må man kjenne disse forventningene fordi delmålene må tilpasses til dem. Som behandler er det viktig å både ha oversikt over pasientenes forventninger og orientere om hva behandlingen skal bestå av. Vellykket behandling forutsetter nemlig at man greier å spesifisere tilstrekkelig antall delmål som pasienten opplever som realistiske, og uten at han/hun har følelsen av å bli latterliggjort eller misforstått.
Sammenholdt med opplysningene på spørreskjemaene, vil slike spørsmål vanligvis gi tilstrekkelig informasjon om hvilke typer og hvilke grader av angst man står overfor, og dermed gi et godt utgangspunkt for den videre behandlingsplanleggingen.
Den kliniske undersøkelsen
En odontologisk undersøkelse av disse pasientene er som oftest svært angstskapende og må utsettes og inngå som en del av den planlagte angstbehandlingen. Røntgenopptak i den tidlige fasen er imidlertid gjennomførbart i de fleste tilfeller, i alle fall panoramarøntgen (OPG). Dette er en nyttig måte å skaffe seg en grov kartlegging av tannstatus på, og en slik oversikt vil kunne ha innflytelse på valget av angstbehandling. De fleste er svært bekymret for at tannstatus er elendig, og de frykter dårlige nyheter. Da er det er viktig å gi tidlig tilbakemelding på helhetsinntrykket og dra frem forhold som gir grunn til optimisme, slik at man ikke «mister» pasienten før man er kommet i gang med behandling. Den odontologiske detaljplanleggingen kan komme etter hvert som pasienten mestrer de viktigste elementene i behandlingen.
Diagnoser
Som tidligere beskrevet (4), så har man ved Senter for odontofobi i Bergen anvendt det såkalte Seattle-systemet for kategorisering av angsttype. Systemet har i liten grad vært testet for reliabilitet og validitet, og det må understrekes at de fleste pasientene kan passe inn i mer enn en av de fire kategoriene som systemet opererer med:
Pasienter som frykter spesifikke stimuli
Disse pasientene har ofte negative, smertefulle erfaringer med tannbehandling, og de kan som oftest redegjøre for disse. Det er ikke uvanlig at de presenterer problemet sitt som lav smerteterskel eller problemer med å få bedøvelsen til å virke. Denne typen pasienter har som oftest en normal medisinsk historie og er vanligvis ikke spesielt redd for andre ting.
Pasienter som har mistillit til tannhelsepersonell
De fleste med tannlegeskrekk har en viss mistillit til tannleger, men denne kategorien anvendes når pasientene er ekstremt følsomme overfor og oppmerksomme på atferden til tannlegen. De føler lett at de kommer i en situasjon der de blir pådyttet skyldfølelse for situasjonen. I anamnesen vektlegger de tannlegens atferd og stiller spørsmål ved hans/hennes kompetanse og etikk. De føler ofte at de har vært offer for udugelighet eller blitt behandlet som barn, og de er redde for at dette skal gjentas. Trøst er sjelden til hjelp. Man bør derimot legge vekt på at pasienten får så mye informasjon som mulig, både om den odontologiske tilstanden og om behandlingen, på en måte som gir pasienten følelsen av å ta aktivt del i alle beslutninger. En skriftlig oversikt over forskjellige behandlingsalternativer virker godt på disse pasientene. Man bør også være åpen for at de kan søke en «second opinion» fra en annen tannlege dersom de ikke er sikre på at de foreslåtte alternativene er akseptable.
Pasienter med generell angst
Disse pasientene har ofte en historie der de avbestiller i siste minutt, ikke sjelden knyttet til et sterkt ønske om å klare å møte opp. De har lett for å kjenne seg klaustrofobiske, og at det å bli lagt bakover i stolen representerer et problem. Ofte har de vanskelig for å konkretisere det de er redde for, og de føler at hele situasjonen er angstfremkallende. Når angsten melder seg, føler de ofte at tankene raser av gårde, og de er gjerne takknemlige for å overlate kontrollen til en som er mer kompetent. De er sjelden informasjonsorienterte og kan snarere bli mer engstelige av detaljert orientering om for eksempel tannstatus eller prosedyrer. I den innledende fasen kan det være til hjelp for dem at man trøster og oppmuntrer. De anser ofte seg selv som en person som lett blir stresset og som har en tendens til å bekymre seg unødig mye. Ofte har de flere fobier. Det er viktig å gi dem en tidlig følelse av å lykkes.
Pasienter som frykter katastrofer (sterke kroppslige reaksjoner)
Disse pasientene har gjerne en historie der de har avbrutt behandlingen i forbindelse med et sterkt angstanfall, gjerne noe som de opplevde som en livstruende medisinsk situasjon (for eksempel allergi, hjerteattakk eller lignende). Ikke sjelden er opplevelsen knyttet til lokalanestesi, og at de er allergiske mot dette i en eller annen form. Symptomene er ofte økt hjertefrekvens, nummenhet, hyperventilering, brekninger osv. Allergi mot lokalanestesi er imidlertid usannsynlig fordi det forekommer så sjelden, og mye sjeldnere enn kroppslige reaksjoner av psykogen karakter der frykt og angst er medvirkende årsaker (1). Det er av stor betydning å lytte til disse pasientenes opplevelser, og akseptere deres bekymring. Man må sjekke den medisinske anamnesen nøye, gjerne ved å innhente journaldata fra tidligere lege eller tannlege. Allergitest hører også med dersom man har behov for å sjekke det ut som mulig årsak. Dersom denne er normal, er det rimelig å informere pasienten om hvordan angst eller panikk kan føre til kroppslige symptomer.
Selv om det mange ganger kan være vanskelig å få pasientene til å passe inn i en av disse kategoriene, og man gjerne må bruke to eller flere av dem på samme pasient, så er vår erfaring at systemet er nyttig som en forholdsvis grov rettesnor for behandlingen. I tillegg er det viktig å notere i journalen alle detaljer som man mener at det bør tas hensyn til underveis.
Når det gjelder spørsmålet om mer formelle, psykiatriske diagnoser i henhold til de internasjonale diagnosesystemene DSM og ICD, så er det vår oppfatning at dette krever kompetanse på psykolognivå. I den grad slike diagnoser vil ha betydning for trygdeytelser, må derfor enten psykolog eller psykiater undersøke pasienten.
Motivering av pasienten
Tannleger har god erfaring i å motivere pasientene for det de mener er bra for tannhelsen deres. Når det gjelder pasienter med sterk tannlegeskrekk, må imidlertid dette gjøres på en veldig balansert måte. Lidelsen er ofte preget av at de tidligere har opplevd at tannlegen har tatt lite hensyn til deres egne ønsker, og at dette har skapt mistillit. Kravet om at deres informerte samtykke til behandlingsplanen skal foreligge før behandling iverksettes, er derfor spesielt viktig for disse pasientene. Dette tolkes dithen at vedkommende får informasjon om fordeler og ulemper ved alternative typer behandling. De fleste har minimal tro på sin egen mestringsevne, og i innledningsfasen er det ikke hensiktsmessig å prøve å overbevise dem om noe annet. Først når de har gjort noen få fremskritt og fått en viss følelse av fremgang, er det grunnlag for mer motivering.
Det er også viktig å avklare de forskjellige praktiske rammer for behandlingen med pasientene, så som hvor og når behandlingen skal foregå, de økonomiske betingelsene og ikke minst ansvaret for at timeavtalene holdes. Selv om slike ting kan virke selvsagte for tannhelsepersonellet, må man ta hensyn til at disse pasientene ofte har misoppfatninger om slike forhold.
Behandlingsalternativer
Detaljer når det gjelder behandlingsteknikkene omtales av Berggren og medarbeidere (12) og vil ikke bli diskutert i denne artikkelen.
Generelt
De to viktigste hjelpemidlene for å oppnå målsetningene for angst- og tannbehandlingen er psykologiske (atferdsmessige) teknikker og farmakologiske hjelpemidler.
All behandling er basert på bruk av psykologiske teknikker. Dersom man planlegger å bruke farmaka, vil det kun være for å oppnå deler av målsetningen. Et typisk eksempel er bruk av generell anestesi. Det er svært effektivt med tanke på å få gjennomført tannbehandlingen, men det løser ikke angstproblemet. Fobiske pasienter som utelukkende behandles i generell anestesi, vil derfor ha større vansker med å mestre vanlig tannbehandling etterpå enn de som har fått en angstreduserende behandling basert på psykologiske metoder (14). Sedasjon med medikamenter som kan administreres av tannlege i vanlig praksis, er et svært aktuelt alternativ (15), og de mest aktuelle medikamentene er benzodiazepiner og lystgass (16). Sederte pasienter mestrer ofte mer enn de gjør uten sedasjon, og dette kan derfor være brukbart for å løse delmål som for eksempel akuttbehandling eller andre spesielt stressende behandlingssituasjoner. Under sedasjon er pasientene ofte mer mottagelige for bruk av psykologiske teknikker, for eksempel distraksjon, og en viss grad av amnesi gjør at behandlingen huskes som mindre skremmende etterpå.
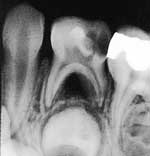
Fig. 1. Kasus A, 4-årig jente med tannverk i venstre underkjeve ..

Fig. 2. Kasus B, 15-årig jente med stort, akkumulert tannbehandlingsbehov og klare odontofobiske trekk.
Eksempler
Her omtales behandlingsplanleggingen for fire typer pasienter som vegrer seg mot tannbehanding. Målsetningen er å illustrere noen av hovedmomentene i selve planleggingsprosessen.
Små, umodne barn med akutt behandlingsbehov
Kasus A (Fig. 1): En 4-årig jente bringes til tannklinikken pga. akutt tannverk og to søvnløse netter. Samtalen med de foresatte innledes mens barnet leker på venterommet. Det kommer frem at hun har hatt en rekke ubehagelige opplevelser hos tannlege i forbindelse med forsøk på fyllingsterapi. Barnet går med på å sitte i stolen, og hun lar seg undersøke klinisk og røntgenologisk. Det er flere store kariesangrep og midlertidige fyllinger. Tannen 74 har akutt ostitt, og dette anses som årsak til de akutte smertene. Tannen må ekstraheres, men barnet vegrer seg kraftig mot forsøk på behandling.
For å lindre smertene har man to muligheter: Ekstrahere tannen umiddelbart under sedasjon, eller gi smertestillende midler og antibiotika og utsette ekstraksjonen til barnet er kommet over den akutte fase og er roligere og mer mottagelig for tilvenning (desensitivisering).
Alternativene må diskuteres med de foresatte. Det må forklares hvilke fordeler og ulemper det er ved hver av dem, og avgjørelsen overlates til dem (informert samtykke). Fordelene ved en øyeblikkelig ekstraksjon er at barnet får effektiv behandling for den akutte lidelsen og blir kvitt årsaken til smerten. Ulempen kan være at barnet blir enda mer behandlingsvanskelig etterpå. Dermed kan det bli en dårligere prognose for å få oppfylt resten av behandlingsbehovet. Ved begge alternativene er målsetningen på sikt å unngå utvikling av angst for tannbehandling, som igjen kan medføre fremtidig unngåelse av tannbehandling og derved redusert tannhelse.
Fobisk ungdom med akkumulert behandlingsbehov
Kasus B (Fig. 2). En 15-årig jente har unngått tannbehandling i flere år. Hun kommer sammen med foresatte, men vil ikke gå inn på selve klinikken. DFS = 80, DBS = 35. Samtale med pasient og foresatte foregår i et nøytralt rom. Hun har hatt stadig tilbakevendende smerter. Pasienten er klar over at hun trenger mye behandling, men har minimal tro på at hun kan mestre det. Hun har klare fobiske trekk (unngår tannhandling, plages av smerter og føler redusert utseende med en økende følelse av å være mislykket sosialt). Hun angir spesielt frykt for sprøyte og bor. Angsten kategoriseres som Seattle type 1 (angst for spesifikke stimuli), men med en viss overlapping til type 3 (generell angst). Hun aksepterer at det taes OPG. Det foreligger et meget stort behandlingsbehov, med bl.a. behov for ekstraksjoner og rotbehandlinger.
Det omfattende og kompliserte behandlingsbehovet tilsier at man inkluderer behandling i generell anestesi som en del av behandlingsforslaget. De fleste pasienter vil bli glade for et slikt forslag, fordi de tror at de kan mestre det. Men ettersom behandling i narkose ikke er angstreduserende i seg selv, må det foreslås en angstbehandling i tillegg. Vanligvis er det en viss ventetid for å få behandling i narkose, og ventetiden kan brukes til å påbegynne en eller annen form for angstbehandling, gjerne i kombinasjon med enkle odontologiske inngrep. Den mest invasive delen av behandlingen (ekstraksjon, pulpaekstirpasjon/rotfylling, ekskavering og midlertidig fylling av store kaviteter) bør utsettes til narkoseseansen. Eventuelle akutte problemer kan løses ved hjelp av smertestillende medikamenter, eventuelt i kombinasjon med antibiotika, så langt det går. Behandling under sedasjon er også aktuelt i slike situasjoner.
Vi har erfaring for at mange pasienter øker sin mestringsevne når de er under angtsreduserende behandling og venter på narkose, slik at tannbehandlingen etter hvert kan gjennomføres uten bruk av narkose. Dette øker selvsagt sjansene for at pasienten får generalisert sin selvtillit, og derved bedrer prognosen for å kunne mestre fremtidige tannbehandlingsbehov. Innledningsvis bør man imidlertid ikke forespeile dem dette, fordi et slikt forventningspress i seg selv kan virke angstskapende og derved hemmende på behandlingen.
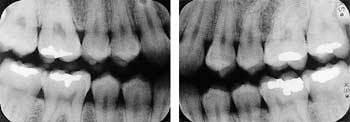
Fig. 3. Kasus C, kvinne i 20-års-alderen med fobiske trekk preget av mistillit til tannleger, men uten særlig tannbehandlingsbehov ...
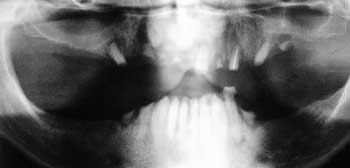
Fig. 4. Kasus D, eldre mann med sterkt destruert tannsett og generalisert angst.
Fobisk voksen med ubetydelig behandlingsbehov
Kasus C (Fig. 3). Dame i begynnelsen av 20-årene som har unngått tannbehandling i mange år og plages av det fordi hun tror at hun har et stort behandlingsbehov og at hun snart kommer til å få store tannmessige problemer (fobiske trekk). Hun melder seg selv med ønske om tannbehandling, helst i narkose. DFS = 75, DBS = 60. Pasientintervjuet skjer i et nøytralt rom, og hun kategoriseres som Seattle type 2, dvs. at angsten er preget av mistillit til tannlegen. OPG og bite-wing røntgen viser imidlertid et ubetydelig behandlingsbehov.
Den viktigste målsetningen ved behandlingen er å redusere angsten og øke følelsen av å kunne samarbeide med tannleger. Dette vil bidra til å redusere de daglige plagene av katastrofetanker, og gi henne mulighet for å mestre regelmessige tannhelsekontroller i fremtiden. Hun vil sannsynligvis bli svært lettet over å få vite at status er bra, og det vil trolig være fristende for henne å forlate klinikken med lettet hjerte så snart som mulig. Hun må allikevel gjøres oppmerksom på risikoen for å gå inn i en ny ond sirkel med økt usikkerhet og angst knyttet til unngåelse av regelmessige tannhelsekontroller. Pasienten må derfor få tilbud om angstreduserende behandling der hovedvekten legges på å gi henne god innsikt og medinnflytelse i forbindelse med vanlige undersøkelses- og behandlingsteknikker.
Fobisk eldre med stort, akkumulert behandlingsbehov
Kasus D (Fig. 4). Mann 55 år som «alltid har hatet å gå til tannlege», helt fra han var barn. Det ble bare verre og verre i ungdomsårene, og etter at han ble voksen har han bare vært til tannlege i forbindelse med akuttbehandling. Han angir «å ha hatt mareritt i dagevis på forhånd, sovet dårlig og hatt vondt i magen», og som oftest har han avbestilt eller ikke møtt til timene. Han vet ikke hvorfor han er redd, men har hatt en rekke ubehagelige opplevelser hos tannlegen som barn. Han angir å ha andre plager i tillegg, blant annet stress, hodepine, søvnproblemer og perioder med depresjoner, og i perioder har han brukt angstreduserende medikamenter. DFS = 80, DBS = 37. Han er redd hele tannbehandlingssituasjonen, men spesielt «pirkeren», sprøyten og boret. Han ønsker primært tannbehandling i narkose og har forventninger om at han da kan våkne opp igjen med hele, friske tenner (implantater). Seattle diagnose 3 (generalisert angst). OPG viser et resttannsett i overkjeven som for det meste består av gjenstående røtter, mens det i underkjevens front er grav karies på gjenstående tannkroner.
Det foreligger to hovedalternativer rent odontologisk: total ekstraksjon og innsetting av hele proteser i begge kjever, eller bevaring av noen tenner og innsetting av avtagbare proteser og/eller implantater.
Det er en viktig prinsipiell forskjell mellom de to alternativene når det gjelder behovet for angstbehandling. Dersom man velger helproteser, har mannen ikke behov for angstreduserende behandling overfor prosedyrer som boring, eks-traksjon, tannsteinsrensing etc. I så fall kan de mange og kompliserte ekstraksjonene mest effektivt skje under generell anestesi. Fremstillingen av proteser krever vanligvis mindre omfattende tilvenning til de kliniske prosedyrer, og det kan gjennomføres i vanlig praksis etterpå.
Dersom mannen ikke ønsker avtagbare proteser, er det behov for en ganske omfattende og langvarig tannbehandling, inklusivt invasive prosedyrer som boring, ekstraksjoner, rotfylling, depurasjon og gingivektomi. Han vil også ha behov for vedlikeholdende behandling i mange år etterpå. I så fall må den angstreduserende behandlingen prioriteres, og det er en fordel at mest mulig av tannbehandlingen skjer uten bruk av narkose. Det faktum at pasienten har generell angst, noe som ofte innebærer en forlenget og mer komplisert angstbehandling, må tas i betraktning når man informerer pasienten om hva de to behandlingsalternativene innebærer.
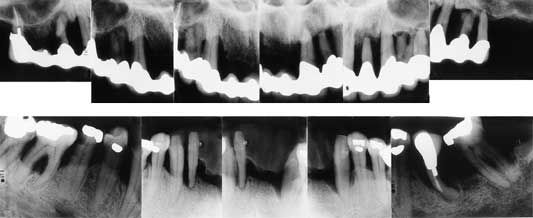
Fig. 5. Kasus E, middelaldrende mann med langt framskredet periodontitt og tannlegeskrekk preget av mistillit til tannhelsepersonell.
Middelaldrende mann med avansert periodontitt
Kasus E (Fig. 5). Mann, 45 år, som kun har vært til akuttbehandling hos tannlege i løpet av de siste 10 årene, både i forbindelse med smerter (periodontale abscesser) og at tenner i underkjevens front har løsnet. Angsten for tannbehandling utviklet seg gradvis i voksen alder, og den viktigste årsaken til det skal angivelig ha vært «flere tannlegers manglende kompetanse, samt deres brutale og hensynsløse behandling». Han angir å ha vært utsatt for sterke smerter i forbindelse med fjerning av tannstein, og at han urettmessig har fått mye kjeft for manglende hjemmehygiene. Kombinert med «at tannlegene har tatt seg rikelig betalt for behandlingen», har han utviklet en betydelig mistillit til tannleger generelt. Han ønsker fortrinnsvis tannbehandling i narkose, og er mest opptatt av å få en fast protese i underkjevens front. DFS = 65. DBS = 60. Seattle diagnose 2 (mistillit). Røntgenstatus viser langt fremskredet periodontitt på alle tenner og en midlertidig erstatning for 31 og 41.
Basert på røntgenbildene virker det umulig å beholde tennene i overkjeven, mens det i underkjeven kan reddes tenner i begge kvadranter under forutsetning av adekvat periodontittbehandling. Bortsett fra situasjonen i underkjevens front, så opplever ikke mannen at tennene er i ferd med å løsne, og han er derfor ikke forberedt på at tannstatus er så dårlig. Hans generelle mistillit til tannleger gjør at denne situasjonen må forklares for ham på en så objektiv og profesjonell måte som mulig. Det kan være lurt å presentere behandlingsalternativene skriftlig for ham, og foreslå at han lar andre tannleger vurdere forslagene. I dette tilfellet vil de mulige odontologiske løsningene ha stor innflytelse på hvordan angstbehandlingen skal legges opp. Dersom mannen ønsker faste proteser, for eksempel implantater og broer, vil det kreve en hyppig og regelmessig oppfølging, der et godt samarbeid mellom pasient og behandler er en absolutt forutsetning for en god prognose. Angstbehandling må i særlig grad ta sikte på å etablere en slik relasjon der pasienten gis god informativ og atferdsmessig kontroll. Dersom mannen kan tenke seg avtagbare proteser, vil behovet for angstbehandling mest være knyttet til ekstraksjonene og fremstillingen av protesene.
English summary
Raadal M, Kvale G, Skaret E.
Treatment planning for patients with dental anxiety
28 – 33.
This paper deals with treatment planning for patients with severe dental anxiety or dental phobia. Treatment of the anxiety disorder must be the primary goal, and the dental treatment should be adapted to this. The process is dependent upon good communication between patient and therapist, and having the patient"s informed consent is of particular importance. Different types of dental anxiety are treated differently, and there is therefore a need for a diagnosis or classification of the anxiety disorder. The use of the Seattle-system is exemplified, based on having the patient answer two psychometric questionnaires (DFS and DBS) and a semi-structured interview. The clinical examination must frequently be postponed and included as part of the desensitization procedure. A panorama radiograph is usually possible to obtain, and this is valuable for planning the anxiety reducing treatment. Psychological treatment techniques are basic. Pharmacological techniques can only supply and support these.
Referanser
Milgrom P, Weinstein P, Getz T. Treating fearful dental patients: a patient management handbook. 2nd ed. Seattle: University of Washington; 1995.
Berggren U. Long-term management of the fearful adult patient using behavior modification and other modalitie. J Dent Educ 2001; 65: 1357–68.
Scott DS, Hirschman R, Schroder K. Historical antecedants of dental anxiety. J Am Dent Assoc 1984; 108: 42 – 5.
Kvale G, Klingberg G, Moore R, Tuutti H. Hva er tannlegeskrekk og hvordan kan den diagnostiseres? Nor Tannlegeforen Tid 2003; 113: 6 – 11.
Corah NL, Gale EN, Illig SJ. Assessment of a dental anxiety scale. J Am Dent Assoc 1978; 97: 816 – 9.
Kleinknecht RA, Klepac RK, Alexander LD. Origins and characteristics of fear of dentistry. J Am Dent Assoc 1973; 86: 842 – 8.
Smith T, Getz T, Milgrom P, Weinstein P. Evaluation of treatment at a dental fears research clinic. Spec Care Dentist 1987; 7: 130 – 4.
Kvale G, Berg E, Nilsen CM, Raadal M, Nielsen GH, Johnsen TB, et al. Validation of the Dental Fear Scale and the Dental Belief Survey in a Norwegian sample. Community Dent Oral Epidemiol 1997; 25: 160 – 4.
Kvale G, Berg E, Raadal M. The ability of Corah"s Dental Anxiety Scale and Spielberger"s State Anxiety Inventory to distinguish between fearful and regular Norwegian dental patients. Acta Odontol Scand 1998; 56: 105 – 9.
Berggren U, Carlsson SG. Psychometric measures of dental fear. Community Dent Oral Epidemiol 1984; 12: 319 – 24.
Moore R, Berggren U, Carlsson SG. Reliability and clinical usefulness of psychometric measures in a self-referred population of odontophobics. Community Dent Oral Epidemiol 1991; 19: 347 – 51.
Berggren U, Willumsen T, Arnrup K. Behandlingmöjligheter vid tandvårdsrädsla hos barn och vuxna. Nor Tannlegeforen Tid 2003; 113: 34 – 41.
Larsen JH, Nystrup J, Risør O. The consultation lab – training clinical communication. Tidsskr Nor Lægeforen 1999; 119: 52 – 5.
Berggren U, Linde A. Dental fear and avoidance: a comparison of two modes of treatment. J Dent Res 1984; 63: 1223 – 7.
Lundgren S. Sedation as an alternative to general anaesthesia. Acta Anaesthesiol Scand 1988; 88 (Suppl): 21 – 3.
Løkken P, Kvakestad KG. Medikamentell kontroll av tannbehandlingsangst. Nor Tannlegeforen Tid 2002; 112: 160 – 70.
Søkeord for nettversjon, www.tannlegetidende.no: Behandlingsmetode; Diagnostikk; Kasuistikk; Psykologi
Adresse: Professor Magne Raadal, Odontologisk institutt, Årstadveien 17, N-5009 Bergen. E-post: magne.raadal@odont.uib.no