Kontaktallergi i munnhulen
Forfattere
Bergen hudlegeklinikk, Bergen
Odontologisk institutt, Universitetet i Bergen
Artikkelen publiseres parallelt i Tidsskrift for Den norske lægeforening nr. 10, 2006
Kontaktallergiske reaksjoner i munnslimhinne er relativt sjeldent, men kan være årsak til sykdom i munnslimhinnen. Orale lichenoide reaksjoner etter kontakt med tannrestaureringer, særlig amalgamfyllinger, er blant de vanligste kliniske reaksjoner. Subjektive symptomer, slik som brennende munn-syndrom, kan ha en kontaktallergisk komponent, men etiologien er uklar og kompleks. Tilsetningsstoffer i matvarer og orale hygieneprodukter kan forårsake munnslimhinnereaksjoner av kontaktallergisk natur. Epikutantest er et diagnostisk standardverktøy og brukes av hudleger. Testen har begrenset verdi alene. Riktig tolking av testresultatets kliniske relevans er avgjørende.
Kontaktallergi oppstår når det utvikles en hypersensitivitetsreaksjon mot en småmolekylær substans som penetrerer hud eller slimhinne. Den småmolekylære substansen (haptenet) danner et kompleks med autologt HLA-protein. Dette hapten-protein-komplekset blir så av antigenpresenterende celler (langerhansceller) i hud eller slimhinne presentert for T-lymfocytter, som sensibiliseres. De prolifererer, og i løpet av 7 – 10 dager er det et tilstrekkelig antall slike sensibiliserte T-lymfocytter til at de kan sette i gang en kontaktallergisk reaksjon (type IV-reaksjon) ved ny eksponering for antigenet.
For europeere er nikkel og parfymekomponenter de vanligste kontaktallergenene, bedømt ut fra resultater av epikutantester (1). Flere av disse substansene brukes også i odontologisk virksomhet, f.eks. eugenol, som inngår i parfymemiks i europeisk standard epikutanserie.
Kontaktallergiske reaksjoner i munnslimhinnen er likevel relativt sjeldent forekommende, og munnslimhinnen synes generelt å være mer resistent mot slike reaksjoner enn huden (2). Dette kan delvis skyldes forskjeller mellom hud og slimhinne når det gjelder anatomi og lokalt miljø. I munnslimhinnen er det ikke noe hornlag med barrierefunksjon og lagringskapasitet (unntatt i tannkjøtt og den harde gane). Der er ingen lipidsekresjon, men i stedet en kontinuerlig salivaflom som vasker bort fremmede substanser. Det er ukjent om disse forskjellene er relevante som forklaring på den lave forekomsten av kontaktallergiske reaksjoner på slimhinner. De cellulære komponentene som er nødvendige for en type IV-reaksjon, er til stede også i munnslimhinnen. Det er ikke fastslått om man kan sensibiliseres for stoffer ved eksponering gjennom munnslimhinne alene eller om det kun skjer en utløsning av eksisterende sensibilitet. Induksjon av toleranse (hos ikke-sensibiliserte) kan muligens skje via munnslimhinnen (3).
Intraoral kontaktallergi kan inndeles i tre kategorier: allergi forårsaket av odontologiske biomaterialer, allergi forårsaket av matvarer og allergi forårsaket av orale hygieneprodukter (4). Kliniske tegn på kontaktallergi kan være lichenoide kontaktlesjoner, generalisert stomatitt, systemisk kontaktdermatitt eller kun subjektive manifestasjoner som hypersialoré og brennende munn-syndrom (burning mouth syndrome) (4, 5).
Kontaktallergi av odontologiske biomaterialer
Munnslimhinneaffeksjon i form av allergisk kontaktstomatitt eller allergiske lichenoide kontaktlesjoner er beskrevet for ulike metaller: kvikksølv i amalgamfyllinger (6, 7), nikkel eller krom i apparatur for tannregulering eller kroner/broer, kobolt i partielle proteser med metallskjelett, palladium i kroner/broer (8) og gull (9 – 11). Også andre restaureringsmaterialer, f.eks. plast, kan være årsak til slike reaksjoner (12, 13). Subjektive plager av typen brennende munn-syndrom kan ha en allergisk komponent, men generelt er det komplekse, uklare og usikre årsaksforhold ved slike plager (14).
Nikkel og krom
Disse er blant de vanligste kontaktallergenene (1). De inngår i materialer for tannregulering (ortodonti). Hos eldre personer er det aktuelt å bruke kobolt-krom-legeringer i delproteser (partielle proteser). For fastsittende proteser, dvs. kroner og broer, har det ikke vært vanlig å bruke nikkelbaserte legeringer i Norge, men bruken av slike legeringer øker, blant annet i forbindelse med tannbehandling utført i utlandet (15).
Apparatur for tannregulering er ofte laget av rustfritt stål, dvs. nikkel, krom, molybden og jern. Det kan bli frigitt bl.a. nikkel, og det forekommer reaksjoner en sjelden gang, oftest der apparaturen er i kontakt med hud (16). Spørsmålet om utvikling av immunologisk toleranse er interessant. Det er forhold som tyder på at en forutgående oral eksponering for nikkel, f.eks. fra tannregulering, kan indusere en toleranse mot senere nikkelrelaterte reaksjoner, f.eks. i forbindelse med piercing og bruk av nikkelholdige smykker (16, 17).
Amalgam
Dette er et tannfyllingsmateriale som brukes stadig mindre, men amalgamfyllinger har lang varighet, og derfor er det mange slike fyllinger i befolkningen. Lokale reaksjoner ved amalgamfyllinger er blant de hyppigste materialrelaterte reaksjonene i munnslimhinnen. Begrepet orale lichenoide kontaktlesjoner brukes om lokaliserte lichen planus-liknende forandringer som utvikles i kontakt med tannrestaureringer (Figur 1). Kliniske tegn og histopatologiske forandringer assosiert med slike lichenoide kontaktlesjoner og oral lichen planus er svært like (Figur 2). Det finnes ingen sikker metode som kan skille disse tilstandene.
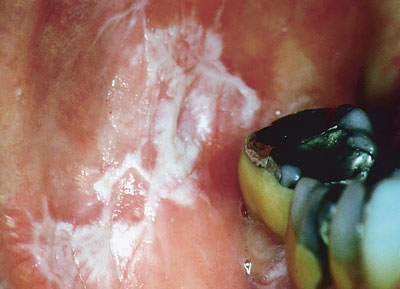
Figur 1. Uttalt lichenoid kontaktlesjon i kinnslimhinnen ved de innerste jekslene. Tennene har omfattende fyllinger med både amalgam og plast. Foto: Arne Geir Grønningsæter, Odontologisk institutt, Universitetet i Bergen.
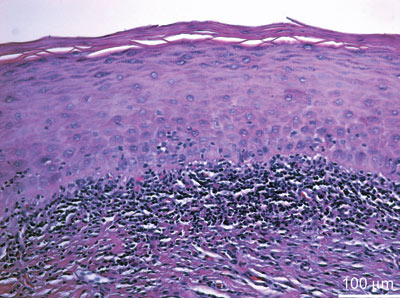
Figur 2. Biopsi av en lichenoid reaksjon i munnslimhinnen i topografisk relasjon til en amalgamfylling. Bemerk keratose på overflaten av epitelet og kronisk betennelse i bindevevet like under epitelet. Foto: Anne Chr. Johannessen, Gades Institutt, Haukeland Universitetssjukehus.
Amalgam kan utløse orale lichenoide kontaktlesjoner, og kvikksølv er den viktigste etiologiske faktor (18, 19). Utskiftning av amalgamrestaureringer gir resolusjon eller bedring av slike lesjoner i mange tilfeller. Den topografiske relasjon mellom orale lichenoide kontaktlesjoner og amalgamrestaurering er en nyttig prognostisk markør, men ikke en konklusiv indikator på utfall av amalgamfjerning (20). Resultater fra observasjonsstudier viser også at epikutantesting har begrenset verdi som indikator på om utskiftning av amalgamrestaureringer vil gi bedring. 90 % av dem med orale lichenoide kontaktlesjoner og positiv epikutantest blir bedre etter fjerning av amalgamrestaureringer, men det gjør også 68 % av dem som har negative epikutantester. Uavklarte lokale immunologiske effekter av annen karakter enn kontaktallergi kan være årsaken til orale lichenoide kontaktlesjoner utløst av amalgam hos personer med negativ epikutantest (20).
Legeringer av gull og andre edelmetaller
Gullallergi har fått mye oppmerksomhet i medisinsk og odontologisk litteratur i løpet av det siste tiåret. I noen undersøkelser er gull det hyppigste kontaktallergenet nest etter nikkel (21). Studier tyder på at kontaktallergi overfor gull er korrelert til tilstedeværelse av dentalt gull (10, 11). Dentale legeringer kan ha et gullinnhold som varierer mellom 10 % og nesten 90 % i vekt. Det er holdepunkter for å tro at gull kan frigjøres i små mengder fra dentale gullegeringer i et biologisk miljø (22). Det viser seg imidlertid at den kliniske relevans av en påvist kontaktallergi overfor gull samlet sett er liten. Ved lokale inflammatoriske reaksjoner, derimot, har kontaktallergi overfor gull vist seg å kunne være klinisk relevant, vurdert ut fra kasuistiske rapporter. Aktuelle kliniske funn er orale lichenoide kontaktlesjoner eller lokal stomatitt topografisk relatert til gullholdige tannrestaureringer. Ved stomatitt uten klar topografisk relasjon eller ved subjektive symptomer alene, f.eks. brennende munn-syndrom, er sannsynligheten langt mindre for at en eventuell samtidig gullallergi er klinisk relevant (10). Det finnes dog kasuistiske meddelelser der man omtaler bedring av brennende munn-syndrom etter fjerning av dentalt gull der gullallergi er påvist (5).
Edelmetallet palladium benyttes i enkelte dentale legeringer. Det er en tendens til at nikkel og palladium begge gir reaksjoner i samme epikutantest (23, 24), noe som begrunner fraråding av bruk av palladiumholdige legeringer hos nikkelallergikere.
Plaststoffer
Plaststoffer, som ofte inneholder metakrylater, brukes i økende grad i tannfyllingsmaterialer og tilhørende materialer som skal binde fyllingene til tannsubstansen («bonding»). I ureagert form har mange av disse stoffene potente allergene egenskaper (25). Herdede metakrylater, derimot, har ikke sterke allergene egenskaper som gir intraorale kontaktallergiske reaksjoner, selv om det er rapportert enkelttilfeller (26 – 28). Det er antydet at brennende munn-syndrom i forbindelse med plastmaterialer i avtakbare proteser kan skyldes en kontaktallergi (29), men etiologien er uavklart (14).
Det er foreløpig ingen alarmerende økning av rapporter om pasientreaksjoner på plastbaserte tannfyllingsmaterialer, men man ønsker å overvåke utviklingen (30). Uherdede plaststoffers allergene egenskaper innebærer derimot en risiko for tannhelsepersonell. I Finland er tannlegene den yrkesgruppen som har høyest risiko for å utvikle en yrkesrelatert allergisk kontaktdermatitt (31). Allergisk kontaktdermatitt overfor metakrylater presenterer seg oftest som et fingertuppeksem som kan påvirke den yrkesmessige funksjon i betydelig grad.
Matvarer og orale hygieneprodukter
Av hyppig forekommende kontaktallergener blant parfymestoffer er kanelalkohol og kanelaldehyd. Kanel er mye brukt som krydder i matvarer, sukkertøy, tyggegummi, tannpasta og munnskyllemidler. Det er vanligvis smaksstoffer som er involvert i reaksjoner mot for eksempel tannpasta (32, 33).
Det er rapportert intraorale kontaktallergiske reaksjoner hos personer med parfymeallergi. Det kliniske bildet er heterogent og kan omfatte erytem, deskvamasjon, urtikariell hevelse og brennende smerte (4). Lesjonene har gjerne et fokalt preg, med aksentuasjon der eksponeringen mot allergenet er størst. Labial og bukkal slimhinne og lateralsider av tungen er hyppigst affisert, men munngulv og gingiva kan også være involvert. Sjeldnere forekommer en mer generalisert stomatitt (4).
Systemisk kontaktdermatitt
Det er antatt at metaller fra tannrestaureringer i sjeldne tilfeller kan gi systemisk kontaktdermatitt, med eller uten samtidig intraoral affeksjon (11, 34). Noen få enkelttilfeller er publisert, og det dreier seg da om nikkel eller gull. I en dobbeltblind, placebokontrollert klinisk studie er det vist at oral nikkeleksponering kan utløse hudreaksjoner hos nikkelsensitive personer (35).
Å diagnostisere en slik eventuell systemisk kontaktdermatitt og skille den fra andre former for generalisert dermatitt utgjør i seg selv en betydelig klinisk utfordring. En positiv epikutantest i en slik situasjon har lav positiv prediktiv verdi. Systemisk kontaktdermatitt blir i praksis å betrakte som en eksklusjonsdiagnose.
Epikutantesting
Dette er hudlegenes standardverktøy for å belyse kontaktallergi. Testen legges og avleses av hudlege i henhold til dermatologisk etablerte prosedyrer. Lappetester med de aktuelle standardiserte allergener festes på pasientens rygg og fjernes etter to døgn. Testen avleses tre, eventuelt også sju døgn etter at den ble anlagt.
Det er viktig å være klar over epikutantestens begrensninger som diagnostisk hjelpemiddel. En test alene vil kun avsløre om det foreligger en kontaktallergi, ikke om denne har sammenheng med pasientens symptomer. Således må en kontaktallergisk reaksjon påvist ved epikutantest alltid sammenholdes med en vurdering av klinisk relevans. Denne kliniske vurderingen bør gjøres forut for eventuell epikutantesting, gjerne i samråd mellom allmennlege, tannlege og hudlege.
Det finnes ulike testserier for ulike grupper av substanser. Standardserien inneholder de vanligste allergenene vi eksponeres for i dagliglivet. Denne inneholder blant annet nikkel og parfymestoffer. I tillegg finnes det mange spesialserier, f.eks. parfymeserie, kosmetikkserie og akrylatserie og en serie for dentalmaterialer – dentalserien. Denne er aktuell for å teste mot ulike substanser som kan finnes i en rekke odontologiske materialer. Norske hudleger har utarbeidet retningslinjer for indikasjoner for epikutantesting ved mistanke om kontaktallergi overfor odontologiske materialer (ramme 1) (36).
Ramme 1
Indikasjoner for epikutantest ved mistanke om kontaktallergi overfor odontologiske materialer (36)
Objektive forandringer i munnslimhinne, klinisk forenlig med kontaktreaksjon eller lichenoid reaksjon og topografisk relatert til tannrestaureringer
Utbrudd av eksem i forbindelse med tannbehandling der annen etiologi ikke er påvist
Klinisk begrunnet mistanke om kontaktallergi (allergisk kontakteksem) mot en substans som planlegges brukt i tannbehandling
Bidrag fra folketrygden ved reaksjon på tannmateriale
Pasientens tannlege er den viktigste samarbeidspartneren i forbindelse med orale reaksjoner. Bivirkningsgruppen for odontologiske biomaterialer (www.uib.no/bivirkningsgruppen) kan bistå i forbindelse med spørsmål om reaksjoner på materialer.
Personer som reagerer på tannmaterialer, kan under visse forutsetninger få bidrag til utskifting av materialer. Det er pasientens tannlege som er ansvarlig for slike søknader. I tilfelle av lokale lichenoide reaksjoner kreves det at en lege godtgjør at reaksjonene «mest sannsynlig» ikke skyldes en bakenforliggende sykdom. For legen er det i praksis gjerne et spørsmål om en vurdering ut fra kjente medisinske opplysninger og i samråd med pasientens tannlege (37). Når det gjelder trygdebidrag for «fjernreaksjoner», f.eks. systemisk kontaktdermatitt, må det foreligge erklæring fra spesialist i hudsykdommer. Det er ikke et krav at det er utført epikutantesting, men det er ofte naturlig.
Hovedbudskap | |
|---|---|
• |
Kontaktallergiske reaksjoner i munnslimhinne er sjeldent |
• |
Lokale lichenoide reaksjoner etter kontakt med tannfyllinger, spesielt amalgamfyllinger, er de vanligste intraorale reaksjonene av allergisk natur |
• |
Funn ved epikutantesting, som utføres av hudleger, må alltid sammenholdes med kliniske opplysninger for å vurdere funnets relevans |
English summary
Morken T, Gjerdet NR.
Contact allergy in the mouth
404 – 7.
Contact allergy is not frequently seen in the oral mucosa. Oral lichenoid reactions in conjunction with dental restorations, particularly amalgam fillings, are among the most common affections. Subjective symptoms such as burning mouth syndrome, could have an allergic component, but the etiology is unclear and complex. Food additives and oral hygiene products can cause oral lesions of allergic nature. Patch testing is the routine diagnostic tool used by dermatologists, though the interpretation of the clinical relevance is crucial.
Litteratur
1. Schnuch A, Geier J, Uter W et al. National rates and regional differences in sensitization to allergens of the standard series. Population-adjusted frequencies of sensitization (PAFS) in 40,000 patients from a multicenter study (IVDK). Contact Dermatitis 1997; 37: 200 – 9.
2. Fisher AA. Allergic reactions due to metals used in dentistry. Cutis 1974; 14: 797 – 800.
3. Wilkinson JD, Shaw S. Contact dermatitis: Allergic. I: Champion RH, Burton JL, Burns DA et al, red. Textbook of dermatology. Oxford: Blackwell, 1998: 802 – 12.
4. De Rossi SS, Greenberg MS. Intraoral contact allergy: a literature review and case reports. J Am Dent Assoc 1998; 129: 1435 – 41.
5. Dal Sacco D, Gibelli D, Gallo R. Contact allergy in the burning mouth syndrome: a retrospective study on 38 patients. Acta Derm Venereol 2005; 85: 63 – 4.
6. Kallus T, Mjör IA. Incidence of adverse effects of dental materials. Scand J Dent Res 1991; 99: 236 – 40.
7. Axéll T. Hypersensitivity of the oral mucosa: clinics and pathology. Acta Odontol Scand 2001; 59: 315 – 9.
8. Hensten-Pettersen A. Casting alloys: side effects. Adv Dent Res 1992; 6: 38 – 43.
9. Räsänen L, Kalimo K, Laine J et al. Contact allergy to gold in dental patients. Br J Dermatol 1996; 134: 673 – 7.
10. Möller H. Dental gold alloys and contact allergy. Contact Dermatitis 2002; 47: 63 – 6.
11. Vamnes JS, Morken T, Helland S et al. Dental gold alloys and contact hypersensitivity. Contact Dermatitis 2000; 42: 128 – 33.
12. Blomgren J, Axell T, Sandahl O et al. Adverse reactions in the oral mucosa associated with anterior composite restorations. J Oral Pathol Med 1996; 25: 311 – 3.
13. Björkner B, Niklasson B. Contact allergy to the UV absorber Tinuvin P in a dental restorative material. Am J Contact Dermat 1997; 8: 6 – 7.
14. Pedersen AML, Smidt D, Nauntofte B et al. Burning mouth syndrome. Ætiopatogenetiske mekanismer, symptomatologi, diagnostik og behandling. Tandlægebladet 2004; 108: 418 – 31.
15. Eide R, Morken T, Gjerdet NR. Bivirkningsproblematikk etter tannbehandling i Tyrkia. Nor Tannlegeforen Tid 1998; 108: 712 – 4.
16. Schuster G, Reichle R, Bauer RR et al. Allergies induced by orthodontic alloys: incidence and impact on treatment. Results of a survey in private orthodontic offices in the Federal State of Hesse, Germany. J Orofac Orthop 2004; 65: 48 – 59.
17. Van Hoogstraten IM, Andersen KE, Von Blomberg BM et al. Reduced frequency of nickel allergy upon oral nickel contact at an early age. Clin Exp Immunol 1991; 85: 441 – 5.
18. Alanko K, Kanerva L, Jolanki R et al. Oral mucosal diseases investigated by patch testing with a dental screening series. Contact Dermatitis 1996; 34: 263 – 7.
19. Laeijendecker R, Dekker SK, Burger PM et al. Oral lichen planus and allergy to dental amalgam restorations. Arch Dermatol 2004; 140: 1434 – 8.
20. Issa Y, Brunton PA, Glenny AM et al. Healing of oral lichenoid lesions after replacing amalgam restorations: a systematic review. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2004; 98: 553 – 65.
21. Björkner B, Bruze M, Möller H. High frequency of contact allergy to gold sodium thiosulfate. An indication of gold allergy? Contact Dermatitis 1994; 30: 144 – 51.
22. Begerow J, Neuendorf J, Turfeld M et al. Long-term urinary platinum, palladium, and gold excretion of patients after insertion of noble-metal dental alloys. Biomarkers 1999; 4: 27 – 36.
23. van Loon LA, van Elsas PW, van Joost T et al. Contact stomatitis and dermatitis to nickel and palladium. Contact Dermatitis 1984; 11: 294 – 7.
24. Kielhorn J, Melber C, Keller D et al. Palladium – a review of exposure and effects to human health. Int J Hyg Environ Health 2002; 205: 417 – 32.
25. Geurtsen W. Biocompatibility of resin-modified filling materials. Crit Rev Oral Biol 2000; 11: 333 – 55.
26. Holmstrup P, Axéll T, Björkner B. Allergisk reaktion i mundslimhinden som følge af dentale restaureringer. Hvad kan der gøres? Tandläkartidningen 1999; 91: 21 – 8.
27. Lind PO. Oral lichenoid reactions related to composite restorations. Acta Odontol Scand 1988; 46: 63 – 5.
28. Hensten-Pettersen A. Skin and mucosal reactions associated with dental materials. Eur J Oral Sci 1998; 106: 707 – 12.
29. Dutree-Meulenberg RO, Kozel MM, van Joost T. Burning mouth syndrome: a possible etiologic role for local contact hypersensitivity. J Am Acad Dermatol 1992; 26: 935 – 40.
30. van Noort R, Gjerdet NR, Schedle A et al. An overview of the current status of national reporting systems for adverse reactions to dental materials. J Dent 2004; 32: 351 – 8.
31. Kanerva L, Lahtinen A, Toikkanen J et al. Increase in occupational skin diseases of dental personnel. Contact Dermatitis 1999; 40: 104 – 8.
32. Jones DH, Beltrani VS. Oral mucous membrane contact dermatitis. Immunol Allergy Clin North Am 1997; 17: 471 – 85.
33. Francalanci S, Sertoli A, Giorgini S et al. Multicentre study of allergic contact cheilitis from toothpastes. Contact Dermatitis 2000; 43: 216 – 22.
34. Pigatto PD, Guzzi G. Systemic contact dermatitis from nickel associated with orthodontic appliances. Contact Dermatitis 2004; 50: 100 – 1.
35. Jensen CS, Menne T, Lisby S et al. Experimental systemic contact dermatitis from nickel: a dose-response study. Contact Dermatitis 2003; 49: 124 – 32.
36. Morken T, Helland S, Gjerdet NR et al. Epikutantesting ved mistanke om bivirkninger av dentale materialer. Tidsskr Nor Lægeforen 2000; 120: 1554 – 6.
37. Gjerdet NR, Morken T. Epikutantesting ved mistenkte pasientreaksjoner mot odontologiske materialer. Nor Tannlegeforen Tid 2002; 112: 380 – 3.
Adresse: Bergen hudlegeklinikk, Valkendorfs gate 9, 5012 Bergen. E-post: tmorke@online.no
Artikkelen har gjennomgått ekstern faglig vurdering.