Ortodonti i relation till oral funktion
Författare
övertandläkare. Mun-H-Center och Specialistkliniken för ortodonti, Göteborg, Sverige
professor, odont.dr. Dept. of Orthodontics, Dental School – Medical Faculty, University of Geneva, Geneva, Switzerland
lektor, med.dr. Avd. för ortodonti, Medicinska fakulteten, Umeå universitet, Umeå, Sverige.
Artikeln tar inledningsvis upp tuggmuskelfunktionens viktiga roll för ansiktsskelettets tillväxt. Författarna redogör sedan för vikten av att utveckla, testa och utvärdera olika behandlingsmetoder för att normalisera käktillväxt, orofacial funktion och bettutveckling hos funktionshindrade. Slutligen tar artikeln upp behandlingseffekter och biverkningar av behandling av sömnapné med så kallad modifierad funktionskäkortopedisk apparatur, MRA (mandibular repositioning appliance).
Mandibelns slutarmuskler påverkar ansiktsskelettets transversella och vertikala dimensioner. Belastningen på ansiktsskelettets ben kan stimulera suturell växt och öka appositionen av ben. Detta leder i sin tur till ökad transversell växt i maxillan och till bredare bas för tandbågarna. Hög funktionell aktivitet i tuggmuskulaturen sammanfaller ofta med en anterior käkrotation under växten samt med väl utvecklat angulusparti liksom processus coronoideus och processus condylaris.
Att vara funktionshindrad och samtidigt ha ett avvikande utseende kan förstärka andra människors uppfattning om graden av funktionshinder. Personer med funktionshinder har i högre grad försämrad orofacial funktion och även större och mer frekventa bettavvikelser än andra patientgrupper. Det är angeläget att utveckla, testa och utvärdera olika behandlingsmetoder som syftar till att så långt som möjligt normalisera käktillväxt, orofacial funktion och bettutveckling.
Modifierad funktionskäkortopedisk apparatur, MRA (mandibular repositioning appliance), används allt mer i syfte att skapa fria luftvägar under sömn hos vuxna. MRA kan minska andningsuppehållen och snarkning framför allt hos patienter med mildare former av sömnapné. Metoden kan också vara ett alternativ för patienter med gravare sömnapné som inte klarar av behandling med kontinuerlig övertrycksluft under sömn, så kallad CPAP. Framgångsrik behandling av sömnapné med MRA förutsätter ett nära samarbete mellan tandläkare som har specialkunskaper inom området och läkare vid en sömnapnéklinik. Behandlingens effekter och biverkningar måste följas upp under lång tid så att tandställningen vid behov kan ändras, bytas ut eller ersättas av en annan behandlingsmetod.
Tuggmuskulaturens påverkan på ansiktsskelettets tillväxt
Studier på människa
Det finns många studier som belyser den viktiga roll som tuggmuskelfunktionen spelar för ansiktsskelettets tillväxt hos människan. Antropologiska studier har visat att människor som levde under primitiva förhållanden hade lägre frekvens av bettavvikelser än människor som levt i ett modernt industrialiserat samhälle (1 – 3). Käk- och bettutvecklingen har tolkats som en effekt av tidig förlust av mjölktänderna på grund av den explosiva utvecklingen av kariessjukdomen under industrialismen eller som ett resultat av minskad tuggfunktion och mindre benbelastning på grund av förändringar i kostens konsistens (4). Även ökad prevalens av allergier som leder till munandning kan tänkas ha bidragit till att mer vertikal ansiktstillväxt.
Skallar från medeltiden har i regel färre och mindre allvarliga bettavvikelser (5, 6) samt en avvikande ansiktsmorfologi jämfört med skallar hos moderna människor (Figur 1). De medeltida skallar som studerats hade en mindre vinkel mellan maxillan och mandibeln, en relativt liten käkvinkel och breda käkar. Ett genomgående fynd var en omfattande grad av abrasion på tändernas ocklusala ytor. Fyndet kan ses som ett tecken på att de medeltida människorna använde tänderna på ett utomordentligt kraftfullt sätt som betytt en ökad funktion i tuggmuskulaturen. Den ökade funktionen i tuggmuskulaturen har sannolikt orsakat skallarnas avvikande morfologi.
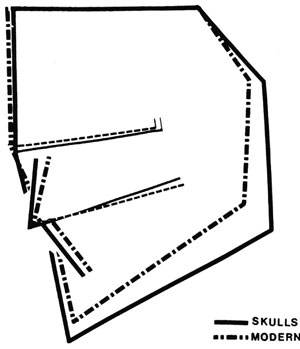
Figur 1. Ansiktsmorfologi av skallar från medeltiden i jämförelse med moderna människor.
Liknade observationer har man i dag kunnat göra bland individer med uttalad tandabrasion på grund av bruxism (7 – 9). Individer med ökad tuggmuskelaktivitet på grund av parafunktion visade en låg frekvens av bettavvikelser och en karakteristisk kort vertikal ansiktsmorfologi (Figur 2). Även bland brottare ser man ofta välutvecklade breda käkar med breda tandbågar och låg frekvens av malocklusioner. Hos de brottare som studerats karakteriserades ansiktsmorfologin även av en mindre intermaxillär vinkel med en relativt liten käkvinkel jämfört med en kontrollgrupp (10). Den vertikala avvikelsen har sannolikt orsakats av en ökad belastning på de dentofaciala benstrukturerna under brottarnas tillväxtperiod. Den ökade belastningen beror antingen på de krafter som ansiktet utsätts för när man utför en kampsport som brottning eller på ocklusala krafter från individernas välutvecklade tuggmuskulatur. Fynden väcker frågan om man kan utnyttja den här kunskapen i kliniska situationer? Det har tidigare visat sig att träning med ett speciellt hårt tuggummi kan öka den maximala bittkraftsförmågan och minska anteriort öppna bett efter en lång träningsperiod (11, 12).
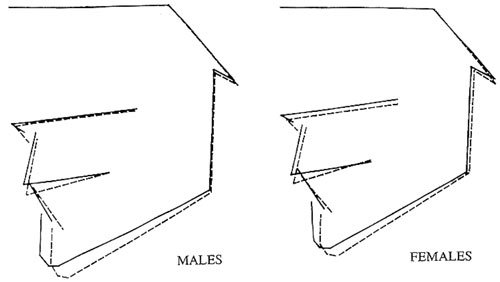
Figur 2. Ansiktsmorfologi av individer med uttalad tandabrasion på grund av bruxism.Dessa individer visade en karakteristisk kort vertikal ansiktsmorfologi.
Motsatta fynd fann man hos personer med nedsatt tuggfunktion på grund av muskelsjukdomen myotonisk dystrofi. Dessa patienter visade i jämförelse med en kontrollgrupp av friska individer ett vertikalt tillväxtmönster i ansiktsskelettet med en stor intermaxillär vinkel och en stor käkvinkel (Figur 3). Dessutom registrerades en ökad frekvens av malocklusioner som postnormalt bett, anteriort öppet bett, lateralt korsbett, och trångställning (13).
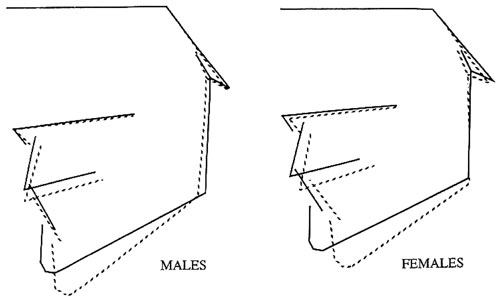
Figur 3. Ansiktsmorfologi av individer med nedsatt tuggfunktion på grund av muskelsjukdom, myotonisk dystrofi. Vertikalt tillväxtmönster i ansiktsskelettet, med en stor intermaxillär vinkel och en stor käkvinkel.
Det är inte bara stora skelettala avvikelser i ansiktet som kan relateras till en nedsatt muskelaktivitet. Förutom alveolaruttskottets vertikala dimension (som är större hos individer med låg bitkraftsförmåga) påverkades även den transversella dimensionen hos individer med svaga massetermuskler. Dessutom har man funnit att alveolarutskottens interna struktur hade glesare trabekulering hos dessa individer (14).
Djurexperimentella studier
Ett stort antal djurexperimentella studier har försökt förklara mekanismerna bakom hur tuggmusklernas funktion påverkar ansiktsskelettets tillväxt. Olika metoder som syftar till att förändra tuggmuskulaturens funktion användes; bland annat en drastisk förändring i kostens konsistens. Fördelen med just denna experimentella modell är att man kan studera förändringar i ett intakt tuggsystem utan att få sekundära effekter på grund av interventionen. Modellen har mest använts på smådjur (vanligtvis råttor) som normalt äter hårda pellets. Under 4 – 6 veckor av försöksdjurens tillväxtperiod ändrades deras kost till en vällingliknande konsistens. Efter fyra veckor iakttogs strukturella förändringar i massetermuskeln. Råttor som fått mjuk kost fick en annan fördelning av muskelfibrer (färre uttröttningsresistenta fibrer) och muskelfibrerna var också tunnare än hos råttor som fått hård kost (15). Detta fynd förklarar varför djur med nedsatt funktion hade lägre bitkraftsförmåga än djur som fått hård kost (16). Resultaten tyder på att en förändring i kostens konsistens leder till en funktionell påverkan.
Men gav den funktionella förändringen några tydliga effekter på råttornas kraniofaciala tillväxt? Röntgenkefalometriska studier har visat att skallen hos råttor med mindre funktionell belastning på tuggsystemet följer ett annat tillväxtmönster än skallen hos råttor med normal tuggfunktion (Figur 4) (17). Dessutom har kraniometriska studier visat att råttor som fick hård kost utvecklade en bredare maxilla än råttor som fick mjuk kost (18). Råttorna som fått hård kost uppvisade bredare suturer och en större mängd av benapposition än råttor som levt på mjuk kost (19). Råttor som fått mjuk kost visade dock synostos av den internasala suturen vilket tyder på att denna sutur upphör att spela en roll som artikulationsområde vid mikrorörelser under kraftiga kontraktioner av tuggmuskulaturen.
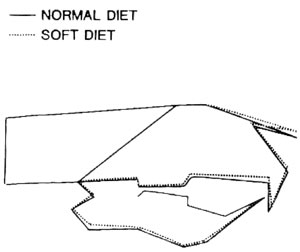
Figur 4. Ansiktsmorfologi av råttor som fick mjuk respektive hård kost.
Mandibeln påverkades också av de funktionella förändringarna; hos råttor som fått mjuk kost sågs en mindre uttalad benapposition i käkvinkelområdet (20). Det senaste resultatet man kunnat se hos råttor som fått mjuk kost under fyra månader är övereruption av molarer (21). Resultaten förklarar mandibelns posteriora tillväxtmönster som tidigare mättes kefalometriskt.
Ingreppen i råttans tuggfunktion avslöjade mekanismerna som ligger bakom den morfologiska förändringen av ansiktsskelettets tillväxt. Observationerna kan dock inte fullt ut överföras till människa eller andra djurarter. Med hjälp av den experimentella modellen med mjuk och hård kost försökte vi i en serie studier på illrar åstadkomma liknande funktionella förändringar i djurens tuggsystem. Avsikten var att kunna studera hur förändringarna i kosten påverkade tillväxten i illrarnas ansiktsskelett. Efter sex månader kunde man konstatera förändringar som liknade de som uppstått hos råttor (22). Dessutom kunde man konstatera vissa förändringar i ansiktsmorfologin, men i mindre grad och utsträckning än hos råttar (23).
Funktionshinder och ortodonti
Med begreppet funktionshinder avses fysiska, psykiska eller neuropsykiatriska begränsningar av funktionsförmågan samt specifika läs- och skrivsvårigheter/dyslexi. Enligt UNICEF har cirka 10 procent av alla barn i världen medfödda eller förvärvade funktionshinder. Enbart vart tionde av dessa barn får dock adekvat sjukvård, behandling eller rehabilitering. Den som har det största behovet av hälso- och sjukvård ska ges företräde till vården. Den svenska tandvårdslagen anger att: «Målet för tandvården är en god tandhälsa och en tandvård på lika villkor för hela befolkningen».
Många patienter med funktionshinder har ett avvikande beteende. Vanligast är olika former av autism och ADHD (attention deficit/hyperactivity disorder). Vissa har ett annorlunda utseende, en del har problem med dregling, några har mycket hypotona orofaciala muskler medan andra kan vara hypertona. Även epilepsi och andra kroniska sjukdomar är vanligt förekommande liksom att gnissla tänder dagtid. Oro och rädsla inför behandling är vanligt. Studier av för tidigt födda barn visar även att smärttröskeln kan vara låg (24).
De orofaciala musklernas betydelse för en optimal ansiktsväxt och funktion togs upp i föregående avsnitt. Barn med munmotoriska svårigheter har oftast en bakomliggande neurologisk sjukdom/skada eller muskelsjukdom. Lindrigare munmotoriska avvikelser kan också förekomma hos barn utan andra funktionshinder och hos barn med DAMP (Deficits in Attention, Motor control and Perception). Relationen mellan kroppshållning, muskelfunktion samt ansikts- och bettutveckling illustreras i Figur 5: En 8-årig frisk pojke med harmoniskt ansikte och med balans mellan de olika orofaciala musklerna. Pojken remitteras vid 18 ålders ålder för att han önskar jämna tänder. Han sitter då i rullstol, är tracheotomerad och så gott som totalförlamad efter en trafikolycka i 8-årsåldern. Hans mentala status är normalt men i rullstolen lutar han åt höger. Underkäken och tungan hänger åt samma håll på grund av tyngdkraften. En kraftig påverkan på bettet har skett. Borde vi gå in med profylaktisk behandling efter en olycka och i så fall i vilka fall?
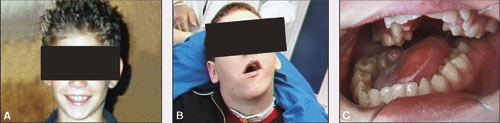
Figur 5. A: 8-årig frisk pojke. B, C: 18 år gammal. Då sitter han i rullstol, tracheotomerad och så gott som totalförlamad efter en bilolycka i 8 års ålder.
I en svensk undersökning på barn i åldrarna 3 – 17 år fann man att individer med grav mental retardation (med eller utan fysisk funktionsnedsättning) visade högre förekomst av bettavvikelser och sämre oral funktion både jämfört med kontrollgruppen och med personer med fysiska funktionshinder men normalt mentalt status (25, 26). I undersökningen framkom också att personer med störst bettavvikelser fick minst eller ingen ortodontisk behandling.
Behandling och behandlingsbehov
Att vara funktionshindrad och samtidigt ha ett avvikande utseende kan förstärka andra människors uppfattning om graden av funktionshinder och förvärra svårigheterna i sociala relationer. I en kvalitativ intervjustudie med föräldrar om hur det är att leva med ett barn med ett gravt orofacialt funktionshinder nämndes dock sällan estetiken som ett viktigt skäl. I första hand kom en önskan om att tandregleringsbehandling skulle kunna förbättra tuggning och tal samt minska risken för trauma (27).
Hur bedömer vi ett ortodontiskt behandlingsbehov? Även för patienter med funktionshinder bör bedömningen av behandlingsbehovet grundas på vilka konsekvenser en obehandlad bettavvikelse för med sig för den enskilde (28). Ett kraftigt avvikande bett kan försvåra läppslutningen, öka risken för dregling och medföra svårigheter att äta och tala. Föräldrar till barn med funktionshinder uppger ibland att ett avvikande utseende med sneda tänder kan avskräcka andra barn och vuxna från att ta kontakt med barnet. Men när en kontakt väl är tagen ser man oftast förbi det avvikande utseendet och ser barnet som den individ det är. För dessa barn kan även en ofullständig korrektion bidra till ett bättre socialt liv. Ett exempel er ett barn med måttligt ökad horisontell överbitning biter sig vid varje epileptiskt anfall i underläppen. Ortodontisk behandling i syfte att uppnå en god incisivrelation resulterar samtidigt i att läppbitningen upphör.
Motivation, mål och behandling
Det kan vara svårt att veta hur motiverad en person med funktionshinder är att genomgå en ortodontibehandling. Många gånger för en förälder barnets talan. Föräldern kan själv ha en stark önskan om att barnet ska få tandreglering oavsett eventuella problem, svårigheter och risker som kan uppstå under behandlingens gång. Behandlingen måste dock leda till något positivt för patienten. Det är viktigt för oss som behandlare att klargöra detta för föräldrarna och i möjligaste mån även för patienten.
Som i de flesta andra fall är måletmed vår behandling sällan att skapa ett idealbett eller en perfekt orofacial funktion. Utgångspunkten skiljer sig därmed inte från annan ortodontisk vård. Oftast handlar det om realistiska förändringar som kan uppnås under givna premisser. Behandlingsmålet kan vara att patienten ska kunna stänga munnen, sluta läpparna och tugga bättre.
Beteendeproblematiken samt det faktum att patienterna ibland har en mycket avvikande käk- och bettutveckling i kombination med svag tuggmuskulatur hör till svårigheterna vid behandling. Dessutom har patienterna oftast andra hälso- och funktionsproblem. Många gånger behöver man kontakta ansvarig läkare, pedodontist, logoped, sjukgymnast med flera för att kunna planera behandlingen gemensamt.
All behandling sker efter den enskilde patientens förutsättningar. Det kan bli nödvändigt att sätta av extra tid för invänjningsbehandling för att patienten ska bli behandlingsbar. Det är viktigt att samma team tar hand om patienten varje gång i samma behandlingsrum (helst inte öppna behandlingsenheter). Det är också viktigt att vara punktlig och strukturerad samt att behandlingen sker i en lugn atmosfär. Särskilt i början är det även viktigt att det är relativt tätt mellan besöken. Denna struktur har visat sig särskilt avgörande för personer med autism (jämför så kallad 1 000-inlärning). Tandregleringsbehandling är ofta en mycket bra väg för inskolning. Målet med invänjningsbehandlingen är att patienten med eller utan sedering ska kunna klara av bondning av brackets, bågbyte, et cetera. Behandlingsmomenten innehåller enkla och repetetiva rutiner och kan bidra till att skapa goda cirklar som ger ökad förmåga att även klara mer komplicerad behandling inom tandreglering och övrig tandvård.
Det är enbart genom vårt bemötande, våra attityder och vårt sätt att kommunicera som vi har möjlighet att lugna patienten. Ofta kan dock sedering behövas och även bli en god hjälp vid behandling. Olika typer av sedering som tas upp här är; premedicinering (oftast med hjälp av midazolam, Dormicum 1mg/ml), lustgas och narkos.
Midazolam ges vanligen i doser på 7 – 10 ml som patienten dricker. Personer som har svårt att dricka kan få vätskan via spruta in i munnen som när de får sin vanliga medicin.
Lustgas är ett fördelaktigt alternativ med ungefär samma effekt som midazolam. Det fordras dock att patienten kan samarbeta och använda masken att andas i, vilket kan var mycket svårt för många funktionshindrade. Fördelen med lustgas är främst att sederingen inte sitter i efter att behandlingen är avslutad.
Narkos har stora fördelar för den som ska behandla men innebär alltid en risk för barnet. På grund av komplikationsriskerna är narkos en slags sista utväg men ingen långsiktig lösning för svårbehandlade patienter. Narkosbehandling kan dock vara indicerad vid särskilt svåra och långdragna behandlingsmoment. Skulle all behandling av en patient kräva narkos blir valet ofta att helt avstå tandregleringsbehandling.
Smärtupplevelser är vanligt vid ortodontisk behandling hos friska barn och ungdomar (29). Det gäller även personer med olika funktionshinder men deras reaktioner kan variera mer och på olika sätt som vi inte känner igen. Vi tar ett exempel: En pojke med cerebral pares och autism fick fast apparatur i överkäken. Besöket i behandlingsstolen gick utmärkt men i hemmet lyckades han på ett mycket fingerfärdigt sätt ta ur bågar av olika dimensioner ett antal gånger utan att förstöra resten av tandställningen. När vi prövade att ge honom smärtstillande medel dels strax innan varje behandling och dels hemma enligt ett uppgjort schema de närmaste dagarna efter behandlingen slutade han ta bort bågarna.
Det är omöjligt att säga hur en viss behandlingsmodell kan relateras till en speciell typ av funktionshinder. Man måste kunna pröva sig fram i behandlingen. Ortodontisk behandling med fast apparatur är många gånger att föredra framför avtagbar. Vilken typ av behandling man väljer är dock väldigt individuellt. Ibland kan patienten ha svårt att sova med en avtagbar tandställning och det är också lättare att en sådan kommer bort. Personer som får epileptiska anfall har kunnat använda plåtar, men även bettskenor. Det kan vara svårare att få en aktivatorbehandling att fungera eftersom många patienter med funktionshinder kan ha svårt att stänga munnen och att bita ihop. I sådana fall kan det vara lättare att använda olika prefabricerade, mjuka aktivatorer där patienten indirekt tränar en hypoton överläpp med underkäken i ett framjumpat läge; till exempel T4K (pre-orthodontic trainer) (Figur 6) eller den i Sverige nyligen lanserade LM-aktivatorn (Figur 7). Att använda apparaturen under dagtid går att träna upp men det är svårare att uppnå behandlingsresultat nattetid. Ännu finns ingen studie över vilken effekt dessa behandlingar har på patienter med funktionshinder. Eftersom anledningen till bettavvikelserna många gånger är bristande balans mellan de olika muskelgrupper som är involverande fordras troligen livslång retention.
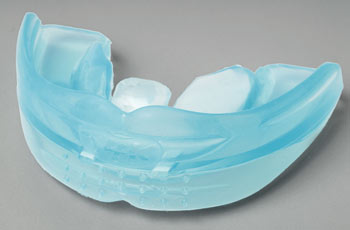
Figur 6. T4K, preorthodontic trainer.
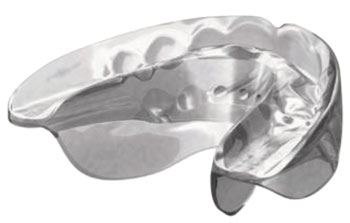
Figur 7. LM aktivator.
Oralmotorisk behandling
För att försöka normalisera den obalans som kan förekomma mellan olika muskelgrupper hos barnet sker oralmotorisk träning oftast med hjälp av logopeder och pedodontister. För att stärka läppmuskulaturen och kunna påverka läppslutningen används bland annat munskärm. I en studie analyserades effekten av munskärmsträning på en grupp friska barn med ofullständig läppslutning som jämfördes med en kontrollgrupp som också hade dålig läppslutning. Båda grupperna fick munskärmsträning under ett år. Behandlingen resulterade i retroklination av proklinerade överkäksincisiver som bland annat medförde minskat horisontellt överbett. Läppkraften ökade gradvis under tiden i behandlingsgruppen (30).
Orofacial regulationsterapi introducerades av sjukgymnasten och läkaren Rodolfo Castillo Morales från Argentina (31). Denna terapi innehåller kroppsterapi, orofacial terapi samt behandling med gomplattor och liknande träningsredskap. Kroppsterapin syftar till att påverka muskelspänningen, andning och kroppshållning. Den orofaciala terapin innebär bland annat ansiktsmassage för att till exempel tänja korta muskler och eltandborste för att stimulera muskler både utanför och inne i munnen. En viktig komponent är att försöka stimulera tungan till ett nytt läge; från att vila mot underkäken till att ha kontakt med gommen. På så sätt kan behandling med gomplatta bli ett komplement (Figur 8).
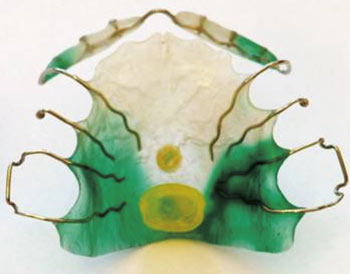
Figur 8. Gomplatta för oralmotorisk träning.
I en studie bland friska barn med long face-syndrom visade man att barnen genom att tugga tuggummi en timme per dag i ett år fick en gynnsam anterior rotation av underkäken i jämförelse med en kontrollgrupp (14). Vi har därför försökt få våra patienter att tugga tuggummi som ett sätt att stärka deras tuggmuskler. Det har dock inte fungerat. Alternativa sätt att träna tuggmuskler är med så kallade Chewy-Tubes (Figur 9) eller TOYKIT. TOYKIT har utvecklats på Mun-H-Center och bygger på att man använder datorn som feed-back (Figur 10, 11). Att träna med TOYKIT ska ge tuggträning, intellektuell stimulans, förstärkning/feedback och samtidigt vara roligt. Ett antal barn har varit med om att utveckla TOYKIT med gott resultat. Ett barn (11 år) har till och med börjat äta och tugga vanlig mat efter flera år av sondmatning och purékost.

Figur 9. Chewy-Tubes för träning av tuggmuskulatur.
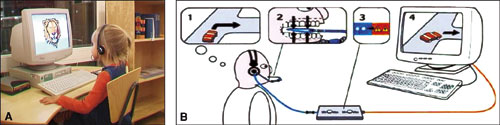
Figur 10. A, B: TOY KIT Feed back via dator för träning av tuggmuskulatur.
Långtidseffekten av behandling med gomplattor på yngre barn med Downs syndrom (medelålder 24 månader) presenterades nyligen. I studien jämfördes tiden med stängd mun på barn som fått träning med gomplattor med barn som inte fått gomplattebehandling. Efter ett års behandling ökade tiden med stängd mun signifikant i gruppen med gomplattor jämfört med gruppen utan, men efter fyra år var skillnaden mycket liten (32).
Risker och problem under ortodontisk behandling
– Barn med Downs syndrom drabbas oftare av parodontit och debuten kan ske tidigt under tonåren. Dessa patienter har ofta ett nedsatt immunförsvar och det är viktigt att deras munhälsa är extra god under behandlingstiden.
– Personer med den sällsynta diagnosen Ehlers–Danlos syndrom har en medfödd bindvävssjukdom. Till de vanligaste symtomen hör överrörlighet i leder, hudförändring, sköra vävnader och försvårad sårläkning. Tandlossning med förlust av stödjevävnad runt tänderna utvecklas ibland tidigt och snabbt. Vid ortodontisk behandling svarar tänderna med att flyttas extremt snabbt men även residivrisken är stor.
– Epidermolysis bullosa (EB) är en sällsynt diagnos som kännetecknas av en ärftlig benägenhet för blåsbildningar i huden och i vissa fall även i slemhinnor. Dessa smärtsamma blåsor kan uppstå på läppar, munslemhinna och på tungan. De läker långsamt med ärrbildning som följd. Ärrläkning kan medföra minskad rörlighet i läppar och tunga, reducerad munöppning samt minskad gapförmåga som kan försvåra möjligheten att äta och utföra munvårdsrutiner samt mun- och tandvård. Konventionell tandregleringsbehandling med fast apparatur kan vara helt omöjligt att utföra på dessa patienter. Däremot skulle man kunna utföra viss behandling med hjälp av tunna skenor (till exempel Invisalign).
Behandling av sömnapné
Obstruktiv sömnapné är ett tillstånd som kännetecknas av upprepade andningsuppehåll och snarkning under sömn i kombination med trötthet på dagen (33). De obstruktiva andningsuppehållen uppkommer vid ökad ålder i samband med förträngningar i den övre luftvägen bland annat på grund av inlagring av fettvävnad, underkäksretrognati eller neuromuskulär dysfunktion (33). Balansen mellan de muskelkrafter som vidgar luftvägen och det undertryck som uppstår i svalget under andningen störs och leder till en ökad benägenhet till kollaps i svalget under sömn (34). Apnéer är totala andningsstopp i luftflödet medan hypopnéer innebär en partiell sänkning av luftflödet till hälften eller mer. Syresättningen i blodet minskar under andningsuppehållen. För att ställa en definitiv diagnos krävs det att man kombinerar utvärderingen av kliniska fynd med resultatet från en hel natts sömnapnéutredning. Obstruktivt sömnapné-hypopnésyndrom, OSAHS, definieras när sömnapnéutredningen visar mer än fem apnéer och hypopnéer/timme sömn i kombination med dagtrötthet (33). Två procent av kvinnorna och fyra procent av männen anses vara drabbade av OSAHS. Mindre än 30 apnéer och hypopnéer/timme sömn definieras som mild till måttligt grav sömnapné.
Den störda sömnen hos patienter med sömnapné leder till ökad dagtrötthet med risk för att drabbas av ofrivilliga insomnanden och olyckor. Huvudvärk på morgonen och störda kognitiva funktioner men också högt blodtryck och slaganfall har relaterats till sömnapné (33). Det är således angeläget att patienter med OSAHS erbjuds effektiv behandling. Förstahandsvalet vid sömnapné, speciellt vid svårare sjukdom, är CPAP (33). Behandlingsmetoden innebär att övertrycksluft kontinuerligt vidgar svalget under sömn genom att tungan och den mjuka gommen flyttas anteriort vilket eliminerar sömnapnéerna och snarkningen. Trots att metoden är effektiv passar den inte för alla patienter, speciellt inte vid mildare sjukdom.
Behandling med modifierad funktionskäkortopedisk apparatur, MRA (mandibular repositioning appliance) är en attraktiv, noninvasiv metod för många patienter som lider av snarkning och sömnapné (35). MRA har utvecklats för att man ska kunna fixera underkäken framåt-nedåt och passivt förflytta tungan och den mjuka gommen i samma riktning. På så sätt vidgas den övre luftvägen och benägenheten till kollaps i svalget under sömn minskar. MRA har visats ge bättre effekt på sömnapnéer än andra intraorala metoder, till exempel tungframhållare som fixerar tungan i en anterior bubbla med undertryck. Mellan 19 och 80 procent av patienter med mild till måttligt grav sömnapné har visats få en lyckad effekt av behandling med MRA; det vill säga att andningsuppehållen hos dessa patienter minskat till under en frekvens på 5 eller 10 apnéer och hypopnéer/timme sömn (35). Metoden lyckas oftare hos kvinnor än hos män medan män med ryggpositionsberoende apnéer har större chans till ett lyckat resultat än män som har sömnapnéer även i sidoläge utan behandling (35). I dag finns dock få randomiserade, placebokontrollerade studier av effekterna av MRA på sömnapné. I en nyligen publicerad Cochranerapport konstateras att MRA-behandling ger en genomsnittlig minskning på 11 – 15 apnéer och hypopnéer/timme sömn jämfört med en kontrolltandställning framför allt hos patienter med mild till måttligt grav sömnapné (36). Frekvensen av korta nattliga uppvaknanden, så kallade «sleep arousals», minskar också med MRA. Behandling med kontinuerlig övertrycksluft under natten, CPAP, ger dock en bättre effekt; den genomsnittliga ytterligare minskningen blev 8 – 13 apnéer och hypopnéer/sömntimme jämfört med behandling med MRA. CPAP ger också en större förbättring av syresättningen i blodet (36, 37). Blodtrycket har i några studier visats minska under MRA-behandling (37, 38) och i en studie av patienter med sömnapné var effekten i samma storleksordning som vid behandling med CPAP (38).
Dagsymtomen extrem trötthet och ofrivilliga insomnanden är något som framför allt besvärar patienter med sömnapné och snarkning (39). De nattliga uppvaknandena, men också den minskade syresättningen av blodet, anses förklara både den ökade sömnigheten under dagen och de försämrade kognitiva funktionerna hos dessa patienter. Endast några få studier finns av behandlingseffekter med MRA på olika symtom. Det kan bero på svårigheterna att mäta och registrera subjektiva symtom men också på det faktum att det oftast är patienter med mildare sjukdom och mindre uttalad dagtrötthet som behandlas med MRA. De studier som gjorts hittills visar att den subjektivt registrerade dagtröttheten minskar med MRA jämfört med effekten av en kontrolltandställning samt att den minskning man kan se troligtvis är i samma storleksordning som vid CPAP-behandling (36, 37). De symtomatiska effekterna av sömnapnébehandling beror på flera faktorer; bland annat typ av tandställning, hur CPAP-apparaten är inställd och hur ofta behandlingen används. Trots begränsad forskning om behandlingseffekter på symtom rapporterar många patienter att de har fått ett nytt liv med MRA.
Sidoeffekterna av behandling med MRA är i inledningsskedet bland annat ökad salivation, ömma tänder och symtom från tuggsystemet (35) men de minskar med tiden och bedöms vara försumbara av de patienter som väljer att fortsätta med behandlingen. Med tiden kan det uppstå tandreglerande effekter i form av minskad horisontell och vertikal överbitning samt laterala bettöppningar (35). Bettförskjutning med mer än en millimeter ses hos ungefär en femtedel av patienterna efter två års behandling. Efterhand drabbas flera patienter även av bettbiverkningar som i bland kan vara dramatiska under behandlingen med MRA (40). Djupt bett, mjukplasttandställning med utbyggnader över alveolarutskotten, reducerad underkäksförflyttning och mindre frekvent användning har visats skydda mot tandreglerande effekter och minska risken för påverkan på den horisontella överbitningen (40). I första hand måste dock MRA utformas så att sömnapnéerna minskar medan åtgärder för att minska risken för bettbiverkningar kommer i andra hand. Klinisk erfarenhet visar att bettbiverkningarna ofta avtar i omfattning om behandlingen sätts ut.
Under de senaste decennierna har ortodontispecialister involverats allt mer i vården av patienter med snarkning och sömnapné. Kunskaperna om käkarnas växt och utveckling samt effekterna av interventioner i käksystemet med funktionskäkortopedisk apparatur har visats vara värdefull för att ta fram oral apparatur som syftar till att skapa fria luftvägar under sömn, men även vid övervakning av behandlingen under längre tid. Samarbetet mellan läkare vid sömnapnéklinik och tandläkare som skaffat sig specialkunskap om sömnapné och snarkning inklusive behandlingsmetoder och uppföljning är viktigt för att resultatet med MRA ska bli optimalt. Övervakningen av behandlingen blir ofta livslång och det behandlande teamet måste kontinuerligt ta ställning till om behandlingen är tillräckligt effektiv och att biverkningarna inte blir för omfattande. Många patienter behandlas i dag med MRA trots att det behövs mer evidens för metoden. En del patienter har använt sina tandställningar sedan 1980-talet när de första typerna av MRA introducerades. Det är därför sannolikt att patientnyttan med behandlingsmetoden är mer tydlig för patienterna och deras behandlande team än vad den evidensbaserade forskningen hittills har kunnat visa; ett faktum som inspirerar till mer forskning inom området.
English summary
Bergius M, Kiliaridis S, Marklund M.
Orthodontics in relation to oral function
38 – 46.
The association between the activity of masticatory muscles and craniofacial development has been studied in humans as well as in animals. The common finding of these investigations is that the muscles closing the mandible influence the transversal and the vertical dimensions of the craniofacial skeleton. The loading of the facial bones due to masticatory muscle function may stimulate sutural growth and increase bone apposition, leading in turn to an increase of the transversal growth of the maxilla and broader bone bases for the dental arches. The big functional demands of the masticatory muscles are often associated with anterior growth rotation pattern and well-developed angular, coronoid, and condylar processes in the mandible.
Individuals with disabilities have an increased prevalence of malocclusion and poor oral function. Behavioural problems and deviating orofacial growth and function will complicate the orthodontic treatment. But with behavioural and various treatment modifications, those patients can achieve a well adopted orthodontic treatment. The treatment may improve the facial appearance, achieving a better mouth closure and improve the possibilities of eating and speaking. The development and critical evaluation of treatment methods aiming towards normalizing craniofacial and occlusal development is essential.
Modified functional appliances such as the “mandibular repositioning appliance» (MRA) has in placebo-controlled studies been shown to reduce periods of respiratory arrest and snoring in patients with mild sleep apnea. This method may also be an alternative in more severe cases where patients do not accept treatment with continuous overpressured air (CPAP). Successful treatment of sleep apnea must be based on a close cooperation of dentists with knowledge in this field and doctors at sleep apnea clinics. Effects and side effects of treatment must be supervised during extended periods of time.
Litteratur
1. Wood BF. Malocclusion in the modern Alaskan Eskimo. Am J Orthod 1971; 60: 344 – 54.
2. Beyron H. Occlusal relations and mastication in Australian aborigenes. Acta Odontol Scand 1964; 22: 597 – 698.
3. Lombardi AV, Bailit HL. Malocclusion in the Kwaio, a Melanesian group on Malaita, Solomon Islands. Am J Phys Anthropol 1972; 36: 283 – 93.
4. Lindsten R. Secular changes in tooth size and dental arch dimensions in the mixed dentition. Swed Dent J. 2003; Suppl.157: 1 – 89.
5. Mohlin B, Sagne S, Thilander B. The frequency of malocclusion and the craniofacial morphology in a medieval population in Southern Sweden. OSSA 1978; 5: 57 – 84.
6. Varrela J. Effects of attritive diet on craniofacial morphology: a cephalometric analysis of a Finnish skull sample. Eur J Orthod 1990; 12: 219 – 23.
7. Krogstad O, Dahl L. Dento-facial morphology in patients with advanced attrition. Eur J Orthod 1985; 7: 57 – 62.
8. Waltimo A, Nystrom M, Kononen M. Bite force and dentofacial morphology in men with severe dental attrition. Scand J Dent Res 1994; 102: 92 – 6.
9. Kiliaridis S, Johansson A, Haraldson T, Omar R, Carlsson GE. Craniofacial morphology, occlusal traits, and bite force in persons with advanced occlusal tooth wear. Am J Orthod Dentofacial Orthop 1995; 107: 286 – 292.
10. Kiliaridis S, Persson L. Craniofacial morphology and occlusal traits in wrestlers [abstract]. Eur J Orthod 1992; 14: 325
11. Spyropoulos MN. An early approach for the interception of skeletal open bites: a preliminary report. J Pedodont 1985; 9: 200 – 9.
12. Ingervall B, Bitsanis E. A pilot study of the effect of masticatory muscle training on facial growth in long-face children. Eur J Orthod 1987; 9: 15 – 23.
13. Kiliaridis S, Mejersjo G, Thilander B. Muscle function and craniofacial morphology: a clinical study in patients with myotonic dystrophy. Eur J Orthod 1989; 11: 131 – 8.
14. Jonasson G, Kiliaridis S. The association between the masseter muscle, the mandibular alveolar bone mass and thickness in dentate women. Arch Oral Biol. 2004; 49: 1001 – 6.
15. Kiliaridis S, Engstrom C, Thilander B. Histochemical analysis of masticatory muscle in the growing rat after prolonged alteration in the consistency of the diet. Arch Oral Biol 1988; 33: 187 – 93.
16. Kiliaridis S, Shyu BC. Isometric muscle tension generated by masseter stimulation after prolonged alteration of the consistency of the diet fed to growing rats. Arch Oral Biol 1988; 33: 467 – 72.
17. Kiliaridis S, Engstrom C, Thilander B. The relationship between masticatory function and craniofacial morphology. I. A cephalometric longitudinal analysis in the growing rat fed a soft diet. Eur J Orthod 1985; 7: 273 – 83.
18. Katsaros C, Berg R, Kiliaridis S. Influence of masticatory muscle function on transverse skull dimensions in the growing rat. J Orofac Orthop 2002; 63: 5 – 13.
19. Katsaros C, Kiliaridis S, Berg R. Functional influence on sutural growth. A morphometric study in the anterior facial skeleton of the growing rat. Eur J Orthod 1994; 16: 353 – 60.
20. Kiliaridis S. Muscle function as a determinant of mandibular growth in normal and hypocalcaemic rat. Eur J Orthod 1989; 11: 298 – 308.
21. Ödman A, Mavropoulos A, Kiliaridis S. Do masticatory functional changes influence the mandibular morphology in adult rats? (abstract). Eur J Orthod. In press.
22. He T, Olsson S, Daugaard JR, Kiliaridis S. Functional influence of masticatory muscles on the fibre characteristics and capillary distribution in growing ferrets (Mustela putonus furo)—a histochemical analysis. Arch Oral Biol. 2004; 49: 983 – 9.
23. He T, Kiliaridis S. Effects of masticatory muscle function on craniofacial morphology in growing ferrets (Mustela putorius furo). Eur J Oral Sci 2003; 111: 510 – 7.
24. Buskila D, Neumann L, Zmora E, Feldman M, Bolotin A, Press J. Pain sensitivity in prematurely born adolescents. Arch Pediatr Adolesc Med 2003; 157: 1079 – 82.
25. Oreland A, Heijbel J, Jagell S. Malocclusions in physically and/or mentally handicapped children. Swed Dent J 1987; 11: 103 – 19.
26. Oreland A, Heijbel J, Jagell S, Persson M. Oral function in the physically handicapped with or without severe mental retardation. J Dent Child 1989; 56: 17 – 25.
27. Trulsson U, Klingberg G. Living with a child with a severe orofacial handicap: experiences from the perspectives of parents. Eur J Oral Sci 2003; 111: 19 – 25.
28. Mohlin B, Kurol J. To what extent do deviations from an ideal occlusion constitute a health risk? Swed Dent J 2003; 27: 1 – 10.
29. Bergius M, Berggren U, Kiliaridis S. Experience of pain during an orthodontic procedure. Eur J Oral Sci. 2002; 110: 92 – 8.
30. Owman-Moll P, Ingervall B. Effect of oral screen treatment on dentition, lip morphology, and function in children with incompetent lips. Am J Orthod 1984; 85: 37 – 46.
31. Morales RC, Brondo J, Haberstock B, Orofacial regulationsterapi. Lund: Studentlitteratur; 1998.
32. Carlstedt K, Henningsson G, McAllister A, Dahllof G. Long-term effects of palatal plate therapy on oral motor function in children with Down syndrome evaluated by video registration. Acta Odontol Scand 2001; 59: 63 – 8.
33. Phillips B, Kryger M H. Management of obstructive sleep apnea-hypopnea syndrome: Overview. In: Kryger MH, Roth T, Dement WC, editors. Principles and practice of sleep medicine. 4th ed. Philadelphia: Elsevier Saunders; 2005. p. 1109 – 21.
34. Schwab R J, Kuna S T, Remmers J E. Anatomy and physiology of upper airway obstruction. In: Kryger MH, Roth T, Dement WC (eds): Principles and practice of sleep medicine. Philadelphia, Elsevier Saunders, 2005, 4th ed. pp 983 – 1000.
35. Ferguson KA, Carwright R, Rogers R, Schmidt-Nowara W. Oral appliances for snoring and obstructive sleep apnea. Sleep 2006; 29: 244 – 62.
36. Lim J, Lasserson TJ, Fleetham J, Wright J. Oral appliances for obstructive sleep apnoea. Cochrane Database Syst Rev 2006; 1: CD004435.
37. Barnes M, McEvoy RD, Banks S, Tarquinio N, Murray CG, Vowles N, et al. Efficac of positive airway pressure and oral appliance in mild to moderate obstructive sleep apnea. Am J Respir Crit Care Med 2004; 170: 656 – 64.
38. Gotsopoulos H, Kelly JJ, Cistulli PA. Oral appliance therapy reduces blood pressure in obstructive sleep apnea: a randomized, controlled trial. Sleep 2004; 27; 934 – 41.
39. Engleman HM, Douglas NJ. Sleep. 4: Sleepiness, cognitive function, and quality of life in obstructive sleep apnoea/hypopnoea syndrome. Thorax 2004; 59: 618 – 22.
40. Marklund M. Predictors of long-term orthodontic side-effects from mandibular advancement devices in patients with snoring and obstructive sleep apnea. Am J Orthod Dentofacial Orthop 2006; 129: 214 – 21.
Korrespondansadress: Professor Bengt Mohlin, Odontologiska Institutionen, Sahlgrenska akademin vid Göteborgs Universitet, Box 450, 405 30 Göteborg. E-mail: mohlin@odontologi.gu.se
Artikkelen har gjennomgått ekstern faglig vurdering