Implantatbehandling på parodontitis-modtagelige patienter
På kort sigt ses en høj overlevelse af både suprastrukturer og implantater på parodontitis-modtagelige patienter. På den anden side har patienter med et parodontitis-associeret tandtab øget risiko for at udvikle periimplantitis og sandsynligvis også en større risiko for at miste implantater på lang sigt som følge af den øgede risiko for periimplantitis. Det er derfor vigtigt, at der er sunde parodontale forhold før implantatindsættelse. Tænder, hvor der ikke kan opnås parodontal sundhed, bør derfor ekstraheres som en del af infektionskontrollen. Ligeledes må rygestop anbefales både under og efter den aktive behandling. Optimal mundhygiejne og et systematisk kontrol- og efterbehandlingsregime er vigtig for at opnå et langtidsholdbart behandlingsresultat. Speciel opmærksomhed skal udvises overfor patienter med tandtab som følge af aggressiv parodontitis. Slutteligt, parodontitis-modtagelige patienter – lige så vel som andre patienter – har ikke nødvendigvis et subjektivt eller objektivt behov for at få alle manglende tænder erstattet.
I de nordiske lande har 10–15 % af befolkningen moderat parodontitis, medens andre 10–15 % har manifest parodontitis. Disse tal er i overensstemmelse med forekomsten i andre europæiske lande (1). Med stigende alder ses som forventeligt et øget parodontalt fæstetab. Desuden medfører rygning en betydelig øget risiko for parodontitis (2). Modtageligheden for parodontitis udviser stor individuel variation, og parodontitis inddeles i en kronisk og en aggressiv form (3). I en nylig dansk undersøgelse observeredes en klar sammenhæng mellem det marginale knogleniveau på såvel individ- som tandniveau og risikoen for at miste en tand. Således var marginalt knogletab en af de vigtigste risikofaktorer for at et individ vil miste tænder (4). Derfor vil en betydelig andel af patienterne i tandlægepraksis have parodontitis, og en stor andel af disse patienter vil få behov for tanderstatning.
Flere kliniske undersøgelser har fokuseret på resultatet af protetiske tanderstatninger retineret på orale implantater på patienter med tandtab som følge af parodontitis. Generelt er overlevelsen af både implantater og suprastrukturer høj, selvom både tekniske og biologiske komplikationer kan forekomme (5). En af de biologiske komplikationer der ses er bakteriel induceret inflammation i den periimplantære slimhinde. Denne tilstand betegnes periimplantær mucositis. Hvis denne inflammationsproces ikke behandles, vil den kunne medføre et større eller mindre marginalt knogletab. Denne tilstand kaldes periimplantitis. Sygdomsforløbet har flere ætiologiske og patogenetiske lighedspunkter med gingivitis og parodontitis. Det vil således være relevant at vurdere, om patienter, som har mistet tænder som følge af parodontitis, vil være særligt udsatte for at få periimplantitis, og om dette i givet fald vil kunne påvirke prognosen for behandlingen.
Der findes flere nyere systematiske oversigtsartikler, hvor resultatet af implantatbehandling på parodontitis-modtagelige patienter er vurderet. Nogle af disse er udført af nordiske forskere (5–7). Disse artikler udgør det væsentligste grundlag for vurdering af behandlingsresultatet i nærværende artikel. Overordnet set kan det konkluderes, at overlevelsen af både implantater og suprastrukturer på parodontitis-modtagelige patienter er høj på kort sigt. Der er imidlertid en række forhold, som er vigtige at være opmærksomme på for at opnå et langtidsholdbart behandlingsresultat.
Overlevelse af suprastrukturen
Overlevelsen af suprastrukturen er gennemgående høj både for patienter med parodontitis-associeret tandtab og for patienter, der har mistet tænderne af anden årsag. Den 5-årige overlevelse er således 92–100 %, og der synes ikke at være nogen væsentlig forskel mellem de to grupper af patienter (5,6).
Overlevelse af implantater
Overlevelsen af orale implantater på parodontitis- og ikke-parodontitis-patienter er generel høj, dvs. > 90 % efter 10 år. Når man sammenligner overlevelsen af implantater på patienter med et parodontitis-associeret tandtab og et ikke-parodontitis-associeret tandtab, har man ikke fundet statistisk signifikante forskelle. Endvidere synes patienter med den aggressive type af parodontitis ikke at miste flere implantater end patienter med den kroniske type af parodontitis (5,7).
Ovennævnte resultater og konklusioner skal dog vurderes med stor forsigtighed. De fleste af undersøgelserne har således en kort observationsperiode, og der indgår generelt få patienter med et parodontitis-associeret tandtab. Endvidere er der især tale om ældre patienter med et tandtab forårsaget af kronisk parodontitis og ikke aggressiv parodontitis. Da periimplantitis, ligesom parodontitis, normalt er en sygdom, der progredierer over mange år, vil den ultimative konsekvens af sygdommen, nemlig tab af implantatet, normalt også først vise sig efter flere år. Yderligere synes forekomsten af periimplantitis at stige med længden af observationsperioden, og en længere observationstid må således formodes at øge frekvensen af implantattab som følge af periimplantitis. Dette forhold vil selvfølgelig være mest betydningsfuldt ved implantatbehandling på unge eller yngre individer, hvor den protetiske rekonstruktion skal fungere i mange år. Da vil sandsynligheden for implantattab som følge af et progredierende knogletab således være forøget.
Sundhedstilstanden i de periimplantære væv
Forekomsten af plak og inflammatoriske forandringer i de periimplantære væv er normalt lav i de fleste undersøgelser på patienter med et parodontitis-associeret og ikke-parodontitis-associeret tandtab. Dog synes forekomsten og sværhedsgraden af periimplantære inflammatoriske reaktioner, inkl. marginalt knogletab, at øges med længden af observationsperioden. Således blev det observeret, at 28 % af patienterne udviste progressivt knogletab omkring et eller flere implantater efter mindst 5 års funktion (8). I en anden undersøgelse med 9–14 års observation udviste 16 % af patienterne periimplantitis, medens 77 % havde periimplantær mucositis (9). Forekomsten af periimplantitis i befolkningen synes således at ligge på niveau med forekomsten af parodontitis.
Patienter med et parodontitis-associeret tandtab synes at have øget risiko for periimplantitis sammenlignet med patienter med et ikke-parodontitis-associeret tandtab (5,7). Tilsvarende er der observeret et let øget marginalt knogletab omkring implantater på patienter med tandtab som følge af parodontitis i forhold til patienter med tandtab af andre årsager. Det gennemsnitlige marginale knogletab efter 5 år var på henholdsvis 2,2 mm og 1,7 mm for parodontitis-patienter og patienter med et ikke-parodontitis-associeret tandtab. Denne forskel på patientniveau på 0,5 mm var statistisk signifikant (10). I overensstemmelse hermed synes patienter med tandtab som følge af aggressiv parodontitis at have let øget risiko for periimplantitis sammenlignet med såvel patienter med tandtab på grund af kronisk parodontitis som ikke-parodontitis patienter (11).
Det kan derfor konkluderes, at patienter med et parodontitis-associeret tandtab synes at have øget risiko for periimplantitis sammenlignet med patienter med et ikke-parodontitis- associeret tandtab. Dette vil sandsynligvis påvirke prognosen for implantatbehandlingen på lang sigt. Imidlertid er yderligere langtidsundersøgelser nødvendige med henblik på at opnå øget viden om langtidsholdbarheden af implantatbehandling på parodontitis-patienter.
Rygning
Rygere har øget risiko såvel i den initiale fase af behandlingen (helingsfasen og op til 1 år efter okklusal belastning) som senere for at miste implantater end ikke-rygere (12,13). Desuden ses et øget marginalt knogletab hos rygere (14). Risikoen ved rygning i forbindelse med implantatbehandling vil muligvis være endnu større for parodontitis-modtagelig patienter end for ikke-parodontitis patienter. Det er således vist, at parodontitis-modtagelig rygere havde et større marginalt knogletab end parodontitis-modtagelige patienter, der ikke røg (15).
Det er velkendt, at rygning er forbundet med en øget forekomst og sværhedsgrad af parodontitis samt en øget risiko for tandtab (2,4). Parodontalbehandling medfører endvidere et dårligere resultat på rygere end på ikke-rygere (16), og dette er sandsynligvis også tilfældet ved behandling af periimplantitis. På en parodontitis-modtagelig patient, der således har forøget risiko for at udvikle periimplantitis, er det derfor ekstra vigtigt, at patienten opfordres til rygestop før implantatbehandling og sågar før den forudgående parodontalbehandling udføres. Der er imidlertid ikke tvivl om, at de vigtigste faktorer for at opnå et langtidsholdbart resultat af implantatbehandling er sufficient infektionskontrol før implantatbehandling, optimal mundhygiejne og hurtig iværksættelse af behandling ved inflammatoriske forandringer i den periimplantære slimhinde.
Mikrobiologi ved periimplantitis og parodontitis
Efter indsættelse af et 1-faset implantat eller frilæggelse af et 2-faset implantat, hvor implantatet eksponeres til mundhulen, sker der hurtig en bakteriel kolonisering (17). De bakterier, der koloniserer implantatet, stammer fra mundhulens normale mikroflora.
Ligesom plak kan forårsage gingivitis, kan bakteriebelægninger medføre udvikling af periimplantær mucositis (17). Endvidere er der stor overensstemmelse mellem de bakterier, der er til stede ved parodontitis og periimplantitis. Således ses en dominans af Gram-negative anaerobe stave ved periimplantitis. Det er blevet foreslået som en mulighed, at bakterier i patologiske pocher på patienter med marginal parodontitis kan sprede sig til implantater og derved øge risikoen for periimplantitis (18). Hvis denne antagelse er rigtig, understreger det vigtigheden af, at der skal opnås sunde parodontale forhold før implantatbehandling iværksættes.
Immunologisk respons ved periimplantitis og parodontitis
Bakteriernes tilstedeværelse på implantatoverfladen er en forudsætning for, at den inflammatoriske reaktion vil opstå. På den anden siden har værtsorganismens immunologiske respons på den bakterielle påvirkning stor betydning for sygdomsudviklingen.
Der er flere ligheder mellem det immunologiske respons ved periimplantitis og parodontitis. Der er således påvist cytokiner, som kan aktivere osteoklaster ved både periimplantitis og periodontitis, selvom der var forskelle i hvilke cytokiner, der dominerede ved de to sygdomme (7,19). Endvidere er det inflammatoriske infiltrat ved begge sygdomme domineret af B-lymfocytter. Imidlertid har flere forskergrupper påvist betydelige forskelle på de to typer af læsioner. En undersøgelse af Gualini & Berglundh (20) viste således, at der var et større infiltrat af B-lymfocytter og elastase-producerende celler ved den periimplantære læsion. Dette bekræftes af dyreeksperimentelle undersøger, som har vist, at plak medfører kraftigere inflammation og kraftigere vævsdestruktion omkring implantater sammenlignet med tænder (21,22). Dette understeger vigtigheden af sufficient infektionskontrol før implantatbehandling samt vigtigheden af optimal mundhygiejne.
Implantatoverfladens betydning for udvikling af periimplantitis
Kommercielt tilgængelige orale implantater varierer med hensyn til facon og overfladeegenskaber. I dag har de fleste implantater en moderat ruhed (14). Ud fra et teoretisk synspunkt er det nærliggende at antage, at en ru implantatoverflade vil være vanskelig at renholde, såfremt overfladen eksponeres til mundhulen, sammenlignet med et implantat med en mere glat overflade. Herved vil risikoen for et progredierende knogletab øges. Enkelte undersøgelser tyder på, at frekvensen af periimplantitis og det marginale knogletab er større ved implantater med en ru overflade i forhold til implantater med en mindre ru overflade (14,23). Litteraturen er dog ikke entydig på dette punkt (14), og supplerende undersøgelser er nødvendige. Dette ændrer imidlertid ikke på, at implantater med en moderat ruhed også bør foretrækkes ved behandling af patienter med et parodontitis-associeret tandtab.
Forbehandling – infektionskontrol
Det er vist på forsøgsdyr og mennesker, at periimplantær inflammation kan fremkomme, når bakterier akkumuleres på suprastrukturen/implantatet. På dyr har man yderligere vist, at plak medfører tab af marginal knogle. I kliniske undersøgelser har man ligeledes påvist en sammenhæng mellem mængden af plak på implantaterne og det marginale knogletab. Plak på implantater kan således medføre nedbrydning af det marginale knoglevæv. Da mikrofloraen omkring implantater og tænder er ens på delvist betandede patienter med tandtab på grund af parodontitis, er det nærliggende at antage, at de parodontitis-associerede mikroorganismer kan overføres til implantater fra patologiske pocher omkring tænderne med deraf forøget risiko for udvikling af periimplantitis.
Før implantater indsættes på patienter med et parodontitis-forårsaget tandtab, er det derfor vigtigt, at der udføres forbehandling med henblik på eliminering af den parodontale infektion. Infektionskontrollen vil normalt involvere ekstraktion af ikke-bevaringsværdige tænder, mundhygiejne instruktion, depuration, og hvis nødvendigt parodontalkirurgi. Tænder, der selv efter sufficient parodontalbehandlig ikke er omgivet af inflammationsfrit gingiva, bør ekstraheres som en del af infektionskontrollen for derved at minimere risikoen for at periimplantitis-associerede patogene bakterier overføres til implantaterne. Vigtigheden af at skabe sunde parodontale forhold før implantatindsættelse underbygges af resultaterne fra en undersøgelse, hvor tilstedeværelse af plak og blødning ved pochemåling ved tænderne medførte en signifikant øget risiko for periimplantær mucositis og periimplantitis (24).
Behovet for ekstraktion af ikke-bevaringsværdige tænder i forbindelse med den parodontal infektionskontrol er meget forskellig fra patient til patient. I enkelte tilfælde er der udelukkende behov for ekstraktion af få tænder. I andre tilfælde er der behov for ekstraktion af mange tænder. Dette er især tilfældet ved patienter med aggressiv parodontitis (Figur 1).
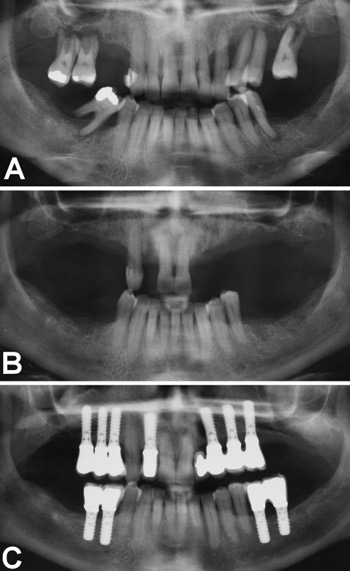
Figur 1. Implantatbehandling af 45-årig kvinde med aggressiv parodontitis. A: Før infektionskontrol. Der ses flere ikke-bevaringsværdige tænder. I forbindelse med infektionskontrol blev følgende tænder ekstraheret: 7,6,2+2,3,4,5,7 samt 7–6 (17, 16,12 og 22,23,24,25,27 samt 47 og 36). B: Efter infektionskontrol. C: Efter afsluttet implantatbehandling, som involverede genopbygning af processus alveolaris og efterfølgende indsættelse af 11 implantater.
Selvom adækvat infektionskontrol er obligatorisk før implantatbehandling af parodontitis-modtagelige individer skal velfungerende tænder selvfølgelig ikke ekstraheres og erstattes med implantater. Tænder har en god overlevelse og kan bevares i funktion i mange år efter sufficient parodontalbehandling. Desuden er der intet, der tyder på, at overlevelsen af implantater er bedre end overlevelsen af tænder efter adækvat parodontalbehandling (25,26).
Behovet for erstatning af tænder
På patienter med udtalt parodontitis vil tænderne ofte have forskellig prognose. Det kunne derfor være fristende, at erstatte tænderne successivt. Det er imidlertid vigtigt inden iværksættelse af implantatbehandlingen, at de enkelte tænders prognose bliver vurderet. Endvidere er det vigtigt, at de tænder, der alligevel kan forudses at ville blive mistet inden for en kort årrække, fjernes inden implantatbehandlingen iværksættes. Derved kan implantaterne opnå en optimal placering og antal i forhold til den protetiske erstatning. En «ad hoc» indsættelse af implantater vil på den anden side kunne resultere i indsættelse af flere implantater end nødvendigt, og i implantater som samtidig kan være uhensigtsmæssigt placeret. Endvidere vil en sådan fremgangsmåde ikke opfylde kravet om sufficient infektionskontrol inden implantatbehandling.
Selvom manglende tyggeevne er korreleret til antallet af tilbageværende tænder, giver tandtab sjældent problemer, såfremt der er mere end 20 tilbageværende tænder (27). Yderligere giver bilateral præmolarstøtte (fra fem’er til fem’er) for langt de fleste patienter tilfredsstillende mandibulær stabilitet uden væsentlig ændret bidfunktion, jævnfør det såkaldte «Shortened dental arch concept» (28). Dog er der stor individuel variation. Derfor har parodontitis-modtagelige patienter – lige så vel som andre patienter – ikke nødvendigvis et subjektivt eller objektivt behov for at få alle manglende tænder erstattet. Omfanget af den protetiske behandling skal således nøje vurderes for hver enkelt patient. Selv ved tab af mange tænder kan der ofte opnås et tilfredsstillende behandlingsresultat ved anvendelse af få implantater og suprastrukturer (Figur 2).
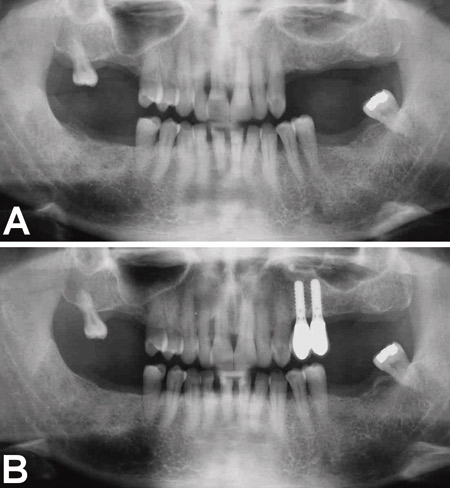
Figur 2. Implantatbehandling af 42-årig mand med aggressiv parodontitis. A: Efter infektionskontrol. Selvom der mangler adskillige tænder, var der udelukkende et subjektivt og objektivt behov for implantatbehandling svarende til regio +4,5 (24 og 25). B: Efter afsluttet implantatbehandling, som inkluderede lateral opbygning af processus alveolaris og sinusløftprocedure med autologt knogletransplantat og efterfølgende indsættelse af to implantater.
Da plak som tidligere anført kan medføre kraftig inflammation i de periimplantære væv og kraftig vævsdestruktion, er det særligt vigtigt ved behandling af parodontitis-patienter med implantater, at suprastrukturen udformes således at der gives de bedste muligheder for renhold. Dette kan medføre, at det kosmetiske resultat kompromitteres. Imidlertid er dette ikke noget som generer patienterne, idet udseendet af resttandsættet ofte også er kompromitteret. Endvidere fokuserer patienterne især på den stærkt forbedrede funktion efter implantatbehandling.
Kontrol og vedligehold efter behandling
Patienter, der har vist sig modtagelige for parodontitis, har selv efter sufficient behandling stor risiko for at sygdommen opstår igen. Tilsvarende har patienter med parodontitis-associeret tandtab efter gennemført implantatbehandling øget risiko for at udvikle periimplantitis. Sufficient plakkontrol udført af patienten og understøttet professionelt er derfor af stor vigtighed for at sikre en god prognose for implantatbehandlingen på denne patientkategori (23). På mange måder vil efterbehandling og kontrolfase ligne den, der bliver iværksat efter behandling af en patient med udtalt parodontitis. Patienten skal derfor komme til hyppig kontrol, og vedligeholdelsesbehandling skal iværksættes hurtigst muligt, hvis der ses tegn på periimplantære mucositis og periimplantitis. Hyppigheden af kontrolbesøgene må selvfølgelig vurderes individuelt, men der bør aldrig være mere end 1 år mellem besøgene. Ved patologi kan et interval mellem besøgene helt ned til 3 måneder eller mindre være relevant.
Det skal i denne sammenhæng erindres, at patienter med et parodontitis-associeret tandtab ofte har reduceret højde og bredde på processus alveolaris, når implantaterne skal indsættes. Derfor vil der være et forøget behov for knogleopbygning før eller i forbindelse med den kirurgiske implantatindsættelse. Men ikke mindre vigtig er også, at et progredierende knogletab omkring implantater, der til sidst mistes på en patient med en allerede reduceret højde og bredde på processus alveolaris vil vanskeliggøre anden protetisk behandling, hvis den implantatretinerede protetiske erstatning mistes.
Konklusion
Vores viden om implantatbehandling på parodontitis-modtagelige patienter er begrænset. Der er kun få tilgængelige undersøgelser og disse er baseret på et begrænset antal parodontitis-modtagelige patienter, som er behandler med orale implantater. Patienterne er generelt ældre patienter, som er fulgt i en begrænset periode. De nedennævnte konklusioner skal derfor vurderes med stor forsigtighed:
Implantatbehandling på parodontitis-modtagelige patienter er ikke kontraindiceret.
Der ses en høj overlevelse af både suprastrukturer og implantater på parodontitis-modtagelige patienter på kort sigt.
Frekvensen af implantater med periimplantitis på parodontitis-modtagelige patienter er forøget i forhold til ikke-parodontitis-patienter.
Det gennemsnitlige marginale knogletab omkring implantater på parodontitis-modtagelige patienter er lidt større end ved ikke-parodontitis-patienter.
Den højere forekomst af periimplantitis vil sandsynligvis forringe den langsigtede prognose for implantater indsat i parodontitis-modtagelige patienter.
Implantatbehandling af parodontitis-modtagelige patienter skal omfatte sufficient infektionskontrol før implantatbehandlingen, et individualiseret vedligeholdelsesprogram efter behandlingen og optimal mundhygiejne.
Kliniske rekommandationer
Nedenstående er der angivet rekommandationer for implantatbehandling på parodontitis-modtagelige patienter. Det videnskabelige belæg for disse anbefalinger er varierende, men de synes logiske ud fra den viden, der er tilgængelig på nuværende tidspunkt:
Infektionskontrol, dvs. sufficient parodontalbehandling, skal udføres før implantatbehandlingen.
Tænder, der ikke kan behandles succesfuldt for parodontitis eller på anden vis har en dårlig prognose, skal ekstraheres før implantatbehandling.
Optimal mundhygiejne er vigtig for at opnå et langtidsholdbart behandlingsresultat.
Patienten skal kraftigt opfordres til rygestop før den forudgående parodontal- og implantatbehandling.
Omfanget af den nødvendige protetisk behandling skal vurderes på individuel basis.
Der skal lægges en detaljeret og overordnet behandlingsplan for hele tandsættet fra starten.
Et individualiseret vedligeholdelsesprogram skal iværksættes efter behandlingen.
Patienten skal være oplyst før behandlingen om de særlige prognostiske forhold for implantatbehandling på parodontitis-modtagelige patienter, herunder forøget risiko for periimplantitis.
English summary
Implant treatment in periodontitis-susceptible patients
Implant treatment is not contra-indicated in patients with a history of treated periodontitis. In the short-term, a high survival of both suprastructures and implants has been observed. On the other hand, patients with periodontitis-associated tooth loss have an increased risk of peri-implantitis as compared to non-periodontitis patients. Furthermore, these patients are probably also at higher risk of implant loss in the long-term. There are many similarities between the microflora associated with periodontitis and peri-implantitis. Furthermore, studies have shown that there likewise are many similarities between the immunological response at periodontitis and peri-implantitis. It is important to establish healthy periodontal conditions before implant placement in periodontitis-susceptible patients. Teeth should be extracted as part of the infection control, if periodontal health can not be achieved after adequate periodontal treatment. The risk of smoking in relation to implant treatment may be greater for patients with a history of periodontitis. Therefore, periodontitis-susceptible patients should be strongly encouraged to quit smoking both during and after active treatment. After treatment, a systematic regime of recalls and supportive therapy must be implemented similar to the regime after treatment of patients with advanced periodontitis. Special attention is important for patients with tooth loss due to aggressive periodontitis. In order to simplify the treatment, it should be appreciated that patients with a history of periodontitis as well as other patients do not necessarily have a subjective or objective need for replacement of all missing teeth.
Isidor F, Schou S. Implantatbehandling på parodontitis-modtagelige patienter. Nor Tannlegeforen Tid. 2010;120:110–15. doi:10.56373/2010-2-15
Litteratur
1. Bahrami G, Isidor F, Kirkevang LL, Væth M, Wenzel A. Marginal bone level in an adult Danish Population. Oral Health Prev Dent. 2006; 4: 119–27.
2. Bahrami G, Wenzel A, Kirkevang LL, Isidor F, Væth M. Risk indicators for a reduced marginal bone level in the individual. Oral Health Prev Dent. 2006; 4: 215–22.
3. Armitage GC. Development of a classification system for periodontal diseases and conditions. Ann Periodontol. 1999; 4: 1–6.
4. Bahrami G, Væth M, Kirkevang LL, Wenzel A, Isidor F. Risk factors for tooth loss in an adult population: a radiographic study. J Clin Periodontol. 2008; 35: 1059–65.
5. Schou S. Implant treatment in periodontitis-susceptible patients: A systematic review. J Oral Rehabil. 2008; 35 (Suppl 1) 9–22.
6. Schou S, Holmstrup P, Worthington HV, Esposito M. Outcome of implant therapy in patients with previous tooth loss due to periodontitis. Clin Oral Implants Res. 2006; 17 (Suppl 2) 104–123.
7. Renvert S, Persson GR. Periodontitis as a potential risk factor for peri-implantitis. J Clin Periodontol. 2009; 36 (Suppl 10): 9–14.
8. Fransson C, Lekholm U, Jemt T, Berglundh T. Prevalence of subjects with progressive bone loss at implants. Clin Oral Implants Res. 2005; 16: 440–6.
9. Roos-Jansåker AM, Renvert H, Lindahl C, Renvert S. Nine- to fourteen-year follow-up of implant treatment. Part III: Factors associated with peri-implant lesions. J Clin Periodontol. 2006; 33: 296–301.
10. Hardt CR, Gröndahl K, Lekholm U, Wennström JL. Outcome of implant therapy in relation to experienced loss of periodontal bone support: A retrospective 5- year study. Clin Oral Implants Res. 2002; 13: 488–94.
11. Al Zahrani MS. Implant therapy in aggressive periodontitis patients: A systematic review and clinical implications. Quintessence Int. 2008; 39: 211–5.
12. Baelum V, Ellegaard B. Implant survival in periodontally compromised patients. J Periodontol. 2004; 75: 1404–12.
13. Strietzel FP, Reichart PA, Kale A, Kulkarni M, Wegner B, Kuchler I. Smoking interferes with the prognosis of dental implant treatment: A systematic review and meta-analysis. J Clin Periodontol. 2007; 34: 523–544.
14. Heitz-Mayfield LJ. Peri-implant diseases: Diagnosis and risk indicators. J Clin Periodontol. 2008; 35(8 Suppl): 292–304.
15. Wennström JL, Ekestubbe A, Gröndahl K, Karlsson S, Lindhe J. Oral rehabilitation with implant-supported fixed partial dentures in periodontitis-susceptible subjects. A 5-year prospective study. J Clin Periodontol. 2004; 31: 713–24.
16. Heasman L, Stacey F, Preshaw PM, McCracken GI, Hepburn S, Heasman PA. The effect of smoking on periodontal treatment response: A review of clinical evidence. J Clin Periodontol. 2006; 33: 241–53.
17. Quirynen M, Vogels R, Peeters W, van Steenberghe D, Naert I, Haffajee A. Dynamics of initial subgingival colonization of "pristine" peri-implant pockets. Clin Oral Implants Res. 2006; 17: 25–37.
18. Quirynen M, De Soete M, van Steenberghe D. Infectious risks for oral implants: A review of the literature. Clin Oral Implants Res. 2002; 13: 1–9.
19. Konttinen YT, Lappalainen R, Laine P, Kitti U, Santavirta S, Teronen O. Immunohistochemical evaluation of inflammatory mediators in failing implants. Int J Periodontics Restorative Dent. 2006; 26: 135–41.
20. Gualini F, Berglundh T. Immunohistochemical characteristics of inflammatory lesions at implants. J Clin Periodontol. 2003; 30: 14–8.
21. Schou S, Holmstrup P, Stoltze K, Hjørting-Hansen E, Kornman KS. Ligature-induced marginal inflammation around osseointegrated implants and ankylosed teeth. Clinical and radiographic observations in cynomolgus monkeys (Macaca fascicularis). Clin Oral Implants Res. 1993; 4: 12–22.
22. Schou S, Holmstrup P, Reibel J, Juhl M, Hjørting-Hansen E, Kornman KS. Ligature-induced marginal inflammation around osseointegrated implants and ankylosed teeth: Stereologic and histologic observations in cynomolgus monkeys (Macaca fascicularis). J Periodontol. 1993; 64: 529–37.
23. Quirynen M, Abarca M, Van Assche N, Nevins M, van Steenberghe D. Impact of supportive periodontal therapy and implant surface roughness on implant outcome in patients with a history of periodontitis. J Clin Periodontol. 2007; 34: 805–15.
24. Ferreira SD, Silva GL, Cortelli JR, Costa JE, Costa FO. Prevalence and risk variables for peri-implant disease in Brazilian subjects. J Clin Periodontol. 2006; 33: 929–35.
25. Holm-Pedersen P, Lang NP, Müller F. What are the longevities of teeth and oral implants? Clin Oral Implants Res. 2007; 18 (Suppl 3): 15–9.
26. Tomasi C, Wennström JL, Berglundh T. Longevity of teeth and implants – a systematic review. J Oral Rehabil. 2008; 35 (Suppl 1): 23–32.
27. Mericske-Stern R, Geering AH. Masticatory ability and the need for prosthetic treatment. In: Öwall B, Käyser AF, Carlsson GE, editors. Prosthodontics – Principles and managements strategies. London: Mosby-Wolfe, 1996: 111–24.
28. Käyser AF. Teeth, tooth loss and prosthetic appliances. In: Öwall B, Käyser AF, Carlsson GE, editors. Prosthodontics – Principles and managements strategies. London: Mosby-Wolfe, 1996: 35–48.
Korrespondance: Flemming Isidor, Afdeling for Protetik, Odontologisk Institut, Aarhus Universitet, Vennelyst Boulevard 9, DK-8000 Århus C. E-post: flisidor@odont.au.dk
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Isidor F, Schou S. Implantatbehandling på parodontitis-modtagelige patienter. Nor Tannlegeforen Tid. 2010;120:110–15. doi:10.56373/2010-2-15