Biologiske komplikasjoner i forbindelse med implantatbehandling
Målet for dette prosjektet var å vurdere forekomst av ulike alvorlighetsgrader av periimplantitt. 109 pasienter med 374 implantater ble inkludert. Det ble utført røntgenologisk og klinisk undersøkelse samt intervju med pasientene. Forskjeller i bennivå mesialt og distalt for implantatene ble beregnet med basis i eldre røntgen og nåværende undersøkelse (apikalbilder). Inflammasjonen ble registrert basert på lommemål (PPD) og blødning etter sondering (BoP). BoP ved ulike PPD ble kombinert med ulike alvorlighetsgrader av bentap for å vurdere periimplantitt.
Få implantater ble registrert som tapt (18 implantater i 10 personer). Infeksjoner som førte til tap av ben rundt implantatene, ble registrert hos 11,3 - 47,1 % av pasientene når PPD varierte fra 4 til 6 mm og bentapet fra 0,4 til 3,0 mm. Høyere andel av biologiske komplikasjoner ble funnet hos pasienter som røkte og pasienter som har/har hatt periodontitt.
Orale implantater har blitt en akseptert behandling for tapte tenner. Det finnes et stort utvalg implantater på markedet av ulik design og med ulike overflater, fremstilt for å tilfredsstille krav fra så vel tannleger som pasienter. Fra å være en svært omdiskutert behandlingsform for noen tiår siden, har prinsippene utarbeidet av blant annet Schroeder og Brånemark blitt en verdensomspennende storindustri. Etter hvert som implantatbehandling har økt i omfang, har naturlig nok også antallet pasienter som opplever komplikasjoner tiltatt (1). Det diskuteres fremdeles hvor stort omfanget av problemer er, og hvor mye av de odontologiske ressursene dette vil kreve i fremtiden. Epidemiologiske studier av periodontale tilstander vanskeliggjøres av det mangfoldet av metoder og definisjoner som benyttes i litteraturen. En tilsvarende situasjon er det for studier av periimplantitt og andre biologiske komplikasjoner relatert til implantatbehandling. Det er helt avgjørende at de kriterier som beskriver prevalens og alvorlighetsgrad av en sykdom er klart definert dersom studier skal kunne sammenliknes og benyttes i metaanalyser. Det er også nødvendig med klart definerte grenseverdier for sykdom for å kunne identifisere hvilke individer som risikerer å utvikle problemer og dermed trenger særlig tett oppfølging etter implantatbehandling.
En risikofaktor for en sykdom kan defineres som en påvirkning som direkte øker forekomst av sykdommen ved at den er en del av en årsakssammenheng som leder til patologi. En risikoindikator er en mulig risikofaktor som ennå ikke er fastslått ved hjelp av longitudinelle studier, men som er assosiert med forekomst av en sykdom. Et årsak-virkning forhold kan kun fastslås ved å følge en populasjon over tid. Retrospektive studier og tverrsnittsundersøkelser kan identifisere risikoindikatorer for en sykdom. Da dette prosjektet var en tverrsnittsundersøkelse, er årsakssammenhengen begrenset til identifisering av indikatorer for sykdom.
Dette prosjektet hadde som mål å finne prevalens av biologiske komplikasjoner ved implantater og å identifisere risikoindikatorer forbundet med slike komplikasjoner.
I tillegg vil denne artikkelen diskutere noen av de variablene en må ta hensyn til når en skal fortolke resultatene fra en slik studie og hvorfor det er relativt stort sprik mellom artikler som vurderer prevalens av peri-implantitt.
Denne artikkelen baserer seg på en klinisk tverrsnittsundersøkelse gjennomført ved Avdeling for periodonti, Institutt for klinisk odontologi, Det odontologiske fakultet, Universitetet i Oslo. Prosjektet ledet fram til disputas for graden ph.d. gjennomført 11. 6. 2010. Følgende er sammendrag av avhandlingen «Biological outcome of dental implant treatment. Prevalence and risk indicators», som igjen er en presentasjon av materiale fra tre publiserte artikler (2 - 4). Det er med andre ord en kraftig forkortet versjon av tidligere publisert materiale.
Materiale og metode
Dette prosjektet ble godkjent av Regional Etisk Komité (S-06413a) og Norsk samfunnsvitenskapelig datatjeneste (15585). Informert samtykke ble gitt av alle deltagere.
Implantatbehandlingen ble utført ved Institutt for klinisk odontologi, Det odontologiske fakultet, Universitetet i Oslo i tidsperioden 1990 til 2005. Fiksturoperasjonene ble gjennomført ved Avdeling for oral kirurgi og oral medisin og ved Avdeling for periodonti. Overkonstruksjonene ble laget ved Avdeling for protetikk og bittfunksjon. Behandlingen ble utført av spesialister innen de aktuelle fagområder, eventuelt av spesialistkandidater under veiledning av spesialister. Ifølge protokoll ble antibiotika gitt før og etter innsetting av fikstur, og alle pasienter med periodontitt fikk periodontal behandling før implantatinnsetting.
Totalt 164 personer ble invitert til å delta i prosjektet. Av disse var fire døde, fire hadde ukjent adresse, 13 svarte ikke og 34 kunne/ønsket ikke delta. Dermed deltok 109 personer, 69 kvinner og 40 menn, i undersøkelsen. Gjennomsnittsalder var 43,8 år (min. 18, maks. 80) ved implantatinnsetting, 52,4 år ved undersøkelse (min. 22, maks. 90). Forsøkspersonene hadde hatt implantater i funksjon i gjennomsnittlig 8,4 år (SD 4,6 person-nivå)
Tolv personer var totalt tannløse ved innsetting, og 15 var totalt tannløse ved nåværende undersøkelse. Gjennomsnittlig antall gjenværende tenner i studiepopulasjonen var 17,1 (median 19, SD 10,7)
Det var ingen fast rutine for innkallelse av pasientene etter tilpasning av overkonstruksjonene, men videre oppfølging ble utført av henvisende tannlege.
Blant disse 109 personene var totalt 374 implantater innsatt, hvorav 354 var i funksjon ved undersøkelse. Implantatene ga støtte til totalt 97 single kroner, 42 partielle broer, 20 hele broer, 1 avtakbar partiell protese og 13 helproteser. To personer hadde ett implantat hver som aldri hadde blitt belastet, og dermed ble disse ikke inkludert i analysene.
Implantatene var av ulike merker Brånemark System (Nobel Biocare AB, Göteborg, Sverige), Astra Tech (Mölndal, Sverige), Straumann (Basel, Sveits), Biomet 3i (Palm Beach Gardens, FL, USA). Opp til 12 implantater var innsatt i samme person. Implantatene ble belastet 1 til 25 måneder etter innsetting. Gjennomsnittlig belastningstid var 7,6 år (SD 4,6 år, implantatnivå)
Ved undersøkelsen ble det tatt digital OPG (Planmeca, Promax, Helsingfors, Finland) og analog fullstatus (70 kV, 8 mA) (Planmeca Prostyle Intra) ved hjelp av Eggens holdere (Eggen X-ray AS, Lillehammer, Norge). Analoge bilder (nye og fra belastning) ble skannet (Epson Perfection V750 PRO, Epson, Long Beach, CA, USA) før målingene ble utført. Røntgenmålingene ble utført ved hjelp av Image J software (Research Services Branch, NIH, Bethesda, MD, USA), kalibrert ved hjelp av kjente lengder som implantatets bredde, lengde og avstand mellom gjenger. Bentap rundt implantatene ble kalkulert ved hjelp av intraorale røntgenbilder. Bilder fra to eller flere ulike tidspunkter ble sammenliknet. Avstanden fra referansepunkt til første kontakt mellom ben og implantat ble målt på røntgenbilder fra baseline (belastningstidspunkt) og ny undersøkelse for å regne ut forandring av bennivå (bentap). Den flaten (mesial eller distal) med mest bentap representerte hvert implantat, og det implantatet med mest bentap representerte hver person i videre utregning.
De kliniske målene inkluderte
Antall implantater tilstede. Antall tapte implantater ble beregnet ved hjelp av røntgen og journaler. Tapene ble klassifisert som early/late loss: implantater tapt før belastning (early loss) og implantater i funksjon tapt (late loss) (5)
Plakk/ikke plakk på tenner og implantater
Måling av mucosal blødning ble utført ved sondering av marginal mucosa i henhold til modifisert Sulcus Bleeding Index (mBI) (6)
Lommedybdemål (PPD): målinger 4 mm ble registrert (4 flater)
Blødning ved sondering (BoP): blødning/ikke blødning innen 30 sekunder etter måling av PPD
Suppurasjon: registrering ved lett trykk mot mucosa og/eller etter måling av PPD
Klinisk festenivå (CAL) ble målt fra kronens mucosale begrensning eller marginale del av porselen til bunnen av målbar lomme
Forekomst av keratinisert mucosa bukkalt for implantatet
Supraokklusjon ble registrert ved hjelp av blåpapir
PPD og CAL ble målt med 0,2 N (20 g) standardisert lommedybdemåler (University of North Carolina probe, DB 764 R, AESCULAP, B Braun, Tuttlingen, Germany). Undersøkelsene ble gjort fra februar 2007 til februar 2008 ved Institutt for klinisk odontologi, Universitetet i Oslo. Overkonstruksjonene ble ikke fjernet før sondering. De kliniske registreringene ble utført av samme person (OCK) etter kalibrering (repeterte målinger) med en erfaren periodontist (AMA). Relevant informasjon angående personer og implantater som var med i studien, ble innhentet fra pasientjournaler. I tillegg ble pasientene intervjuet angående medisinske og dentale tilstander.
Definisjoner
Periodontitt diagnostisert ved undersøkelse (Current periodontitis):
to eller flere tenner registrert med PPD 5 mm, BoP og røntgenologisk bentap 6 mm
Målbart bentap ved implantatet (Detectable periimplant bone loss):
Røntgenologisk bentap større enn standard avvik av målefeil (> 0,4 mm)
Periimplantatinflammasjon:
Modifisert sulcus bleeding index score (mBI) > 0 (6) og/eller BoP/suppurasjon
Periimplantat mucositt:
Inflammasjon. Ikke målbart bentap, bekreftet med røntgen
Målbar peri-implantitt (Detectable periimplantitis):
Målbart bentap og inflammasjon
Periimplantitt Nivå A (Overt peri-implantitis):
Røntgenologisk bentap 2,0 mm og BoP/suppurasjon ved PPD 4 mm
Periimplantitt Nivå B:
Røntgenologisk bentap 3,0 mm og BoP/suppurasjon ved PPD 6 mm
Statistisk analyse
Statistisk analyse ble utført ved hjelp av SPSS for Windows, Versjon 14,0 (SPSS Inc. , Chicago, IL, USA). Signifikansnivå ble satt til 5 %. Statistiske analyser inkluderte deskriptiv statistikk for kliniske parametre på implantat- og personnivå. Ved analyser angående tap av implantater på personnivå ble tap av første implantat satt som «end-point» og mulige risikoindikatorer ble analysert ved hjelp av Fisher''s exact test. Binær logistisk regresjonsanalyse ble kun gjennomført dersom antall personer/implantater med positiv registrering av avhengig variabel var større enn 15. For å måle intraeksaminatorvariabilitet av røntgenmålinger, ble mesialsiden av de første 25 implantatene og 10 implantater for hvert 50. påfølgende implantat målt på nytt. Disse målingene utgjorde totalt 95 implantater (26,8 % av totalt antall). Intraclass Correlation Coefficient (ICC) var 0,95. Intraeksaminatorvariabilitet for kliniske målinger ble gjort ved ny måling av 40 implantater. ICC for PPD var 0,94. Intereksaminatorvariabilitet av kliniske målinger ble vurdert ved hjelp av gjentatte målinger av 85 implantater (OCK og AMA). ICC for PPD var 0,91.
Resultater
Tap av implantater
Resultater på individ nivå: Ti personer (9,2 %) var registrert med tap av minst ett implantat (Tabell 1). Alle som mistet et implantat, hadde mistet minst ett implantat før belastning. Alle som opplevde «late loss» i denne populasjonen hadde med andre ord opplevd «early loss».
Implantater |
Personer |
||
|---|---|---|---|
Avhengige variabler |
% |
% |
|
Tap av implantat |
48 |
92 |
|
før belastning |
30 |
92 |
|
etter belastning |
19 |
64 |
|
Inflammasjon |
709 |
815 |
|
Målbart bentap ( > 0,4 mm) |
577 |
649 |
|
Bentap > 2,0 mm |
154 |
253 |
|
Bentap > 3,0 mm |
82 |
131 |
|
Målbar periimplantitt |
366 |
471 |
|
Periimplantitt Nivå A |
114 |
204 |
|
Periimplantitt Nivå B |
54 |
113 |
Variabler relatert til tap av implantater er presentert i Tabell 2. Det var signifikant høyere forekomst av tap av implantater blant røykere enn blant ikke-røykere (15,3 % tap blant røykere mot 2,0 % blant ikke-røykere).
Avhengige variabler |
Tap av implantat |
Inflammasjon |
Målbart bentap (> 0,4 mm) |
Bentap > 2,0 mm |
Bentap > 3,0 mm |
Målbar peri-implantitt |
Peri-implantitt Nivå A |
Peri-implantitt Nivå B |
|||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Uavhengige variabler |
(kun univariat analyse) |
(regresjonsanalyse) |
(regresjonsanalyse) |
(regresjonsanalyse) |
(kun univariat analyse) |
(regresjonsanalyse) |
(regresjonsanalyse) |
(kun univariat analyse) |
|||||||||
N |
% |
% |
% |
% |
% |
% |
% |
% |
|||||||||
Subjektvariabler |
|||||||||||||||||
Røyker/Tidligere røyker |
59 |
15,3* |
897 |
706 |
358 |
151 |
509 |
273 |
125 |
||||||||
Aldri daglig røyker |
50 |
20 |
720 |
581 |
130 |
109 |
429 |
125 |
100 |
||||||||
Tidligere periobehandlet |
28 |
25,0* |
963 |
864 |
54,2* |
33,3* |
68,0* |
50,0* |
28,0* |
||||||||
Ikke periodiagnose |
78 |
38 |
756 |
600 |
164 |
68 |
416 |
117 |
64 |
||||||||
Mann |
40 |
150 |
821 |
758 |
371 |
229 |
568 |
32,4* |
216 |
||||||||
Kvinne |
69 |
58 |
812 |
590 |
188 |
78 |
418 |
136 |
58 |
||||||||
Implantatvariabler |
|||||||||||||||||
Molar/premolar maxilla |
92 |
9,8* |
771 |
426 |
154 |
51 |
314 |
113 |
36 |
||||||||
Annen plassering |
280 |
32 |
683 |
623 |
154 |
93 |
382 |
115 |
59 |
||||||||
Incisiv maxilla |
144 |
27 |
743 |
69,9* |
172 |
94 |
484 |
126 |
57 |
||||||||
Annen plassering |
210 |
62 |
677 |
472 |
141 |
73 |
275 |
106 |
52 |
||||||||
Ikke keratinisert mucosa |
30 |
- |
900 |
722 |
36,8* |
26,3* |
650 |
26,1* |
16,7* |
||||||||
Keratinisert mucosa |
322 |
- |
689 |
558 |
125 |
53 |
348 |
89 |
29 |
||||||||
Plakk på implantatet |
77 |
- |
83,1* |
679 |
190 |
86 |
59,6* |
129 |
53 |
||||||||
Ikke plakk |
277 |
- |
668 |
541 |
128 |
62 |
311 |
93 |
37 |
Forekomst av tap av implantater var også større blant de som tidligere var behandlet for periodontitt (25,0 % mot 3,8 %). Alle de som tidligere var behandlet for periodontitt og opplevde implantattap, var røykere.
Resultater på implantatnivå: Atten implantater (4,8 %) var registrert som tapt. Fem personer hadde mistet et implantat hver, tre personer hadde mistet to, en person hadde mistet tre implantater og en hadde mistet fire implantater. Implantater plassert i molar/premolarområdet i maxilla ble oftere registrert tapt enn implantater plassert i andre områder av munnen (Tabell 2).
Prevalens av periimplantitt
Resultater på individnivå: I denne studiepopulasjonen ble 81,5 % registrert med inflammasjon i henhold til den definisjonen som ble brukt. Prevalens av målbar periimplantitt (Detectable peri-implantitis, bentap > 0,4 mm og inflammasjon) var 47,1 %. Mucositt ble registrert på ett eller flere implantater hos 39,4 % av personene (Tabell 1). Totalt ble 64,9 % av individene registrert med målbart bentap ved ett eller flere implantater. Periimplantitt Nivå A ble registrert i 20,4 % og Nivå B i 11,3 % av personene som deltok i studien. Da et individ med flere implantater kan ha periimplantitt på ett implantat og mucositt på et annet, kan ikke prosentandelen personer med mucositt og periimplantitt adderes for å finne prosent med inflammasjon.
Resultater på implantatnivå: Gjennomsnittlig periimplantat bentap var 1,0 mm (median 0,7 SD 1,4). Det største bentapet var på 10,2 mm. Det ble registrert benpåleiring opp til 1,9 mm.
Totalt 70,9 % av implantatene ble registrert med inflammasjon (Tabell 1). Prevalens av implantater med målbar periimplantitt (Detectable peri-implantitis) var 36,6 %. Mucositt ble registrert ved 27,3 % av implantatene. Videre ble 11,4 % og 5,4 % av implantatene registrert med henholdsvis periimplantitt Nivå A og Nivå B (Tabell 1). Grunnet eksklusjon av enkelte røntgenbilder og vanskeligheter med å måle inflammasjon på enkelte implantater er ikke prosentandelen implantater med mucositt og periimplantitt sammenlagt lik prosentandelen implantater registrert med inflammasjon.
Risikoindikatorer assosiert med målbar periimplantitt (Detectable peri-implantitis) og periimplantitt Nivå A (Overt peri-implantitis)
Resultater på individnivå: Det var statistisk signifikant oftere registrert røntgenologisk bentap 2,0 mm og peri-implantitt Nivå A (Overt peri-implantitis) på ett eller flere implantater hos de som tidligere hadde fått behandling for periodontitt enn hos personer som ikke hadde hatt behov for slik behandling. Signifikant flere menn enn kvinner ble registrert med periimplantitt over Nivå A (Tabell 2).
I denne populasjonen var ikke røyking statistisk signifikant assosiert med periimplantitt.
Resultater på implantatnivå: Implantater plassert i incisivområdet i maxilla var statistisk signifikant oftere registrert med målbart bentap og målbar periimplantitt enn implantater plassert i andre områder i munnen. Denne variabelen var ikke statistisk relatert med forekomst av inflammasjon som separat variabel i denne studiepopulasjonen (Tabell 2).
Mangel på keratinisert mucosa ved implantatet ble statistisk assosiert med bentap 2,0 mm, bentap 3,0 mm og med peri-implantitt over Nivå A (Overt peri-implantitis) (Tabell 2).
Funn av plakk på implantatet var statistisk assosiert med inflammasjon og målbar periimplantitt (Detectable peri-implantitis), men ikke med målbart bentap som separat variabel i denne studiepopulasjonen (Tabell 2).
Ingen av de andre variablene som ble vurdert på individ- eller implantatnivå i denne studien, ble identifisert som risikoindikatorer ved bruk av binær regresjonsanalyse. For en oversikt over disse variablene, vennligst se originalartikler (3,4). Resultatene har i etterkant av disputas blitt bekreftet ved bruk av multi level regresjonsanalyser (4).
Diskusjon
I forbindelse med 6th European Workshop on Periodontology ble det publisert en rekke anbefalinger angående studier om periimplantitt. Tverrsnittsundersøkelser med studiepopulasjoner på 100 - 500 individer behandlet med implantater ble etterspurt. Det ble anbefalt at studier kombinerte kliniske og røntgenologiske undersøkelser, og populasjonen kunne gjerne variere med tanke på alder, kjønn, overkonstruksjon og tid implantatene hadde vært i funksjon. Videre ble det etterspurt informasjon angående prevalens, utbredelse og alvorlighetsgrad av periimplantitt på individ-nivå, i motsetning til tidligere studier som i de fleste tilfeller presenterer resultater på implantatnivå. I tillegg var det ønskelig at resultatene skulle omhandle pasienter behandlet på private eller offentlige klinikker fremfor på universitetsklinikker (7). Dette prosjektet ble for det meste gjennomført i henhold til disse anbefalingene, bortsett fra at implantatene var innsatt ved Universitetet i Oslo.
Studiepopulasjonen ble begrenset til personer med implantater innsatt og overkonstruksjoner laget ved Institutt for klinisk odontologi. De protetiske konstruksjonene ble laget av protetikere eller kandidater under veiledning av protetikere. Det er mulig det har vært færre komplikasjoner i denne studiepopulasjonen, da behandlingen foregikk på en spesialistklinikk. På den annen side kan det tenkes at pasienter med spesielt avanserte behov har blitt henvist til instituttet, og at prevalensen av komplikasjoner er kunstig høy som en følge av dette. Oppfølging av pasientene etter justering av overkonstruksjonene har ikke vært utført rutinemessig ved Institutt for klinisk odontologi. Årsaken til dette kan være at pasientene har vært henvist fra hele landet og har ofte måttet reise langt for å få behandling. Studiepopulasjonen kan på den måten sammenliknes med situasjoner der behandlingen utføres av spesialister, mens oppfølging og vedlikehold utføres av henvisende allmennpraktiker. Ved intervju rapporterte 75 % av populasjonen at de innkalles til generell kontroll hos tannlege hvert andre år eller oftere (data ikke vist).
Hver pasient ble undersøkt både røntgenologisk og klinisk i tillegg til intervju. Seansen tok cirka to timer og var dermed både tidkrevende og kostbar å gjennomføre, da pasienten ikke ble økonomisk belastet for seansen. Den totale studiepopulasjonen besto av 109 av 164 inviterte personer. Oppmøteprosenten (foruten pasienter som var døde eller der adressen manglet) var 70 %, noe som er ansett som en akseptabel andel. Statistisk sett er populasjonen liten når en skal måle relativt sjeldne fenomener som tap av implantater eller alvorlig grad av periimplantitt. I en større populasjon ville flere risikoindikatorer kunne blitt identifisert. Størrelsen på populasjonen forhindret også regresjonsanalyse av mulige risikoindikatorer for tap av implantater og periimplantitt Nivå B (Overt peri-implantitis). Analysene som ble gjennomført for Nivå A (Detectable peri-implantitis) identifiserte flere risikoindikatorer på tross av populasjonens størrelse. Dette styrker troverdigheten av disse variablene som reelle og ikke tilfeldige indikatorer. Denne studiepopulasjonen hadde implantater fra forskjellige produsenter og med ulike overflater, men den var ikke balansert med den hensikt å sammenlikne disse variablene. Implantatene var blitt satt inn i perioden 1990 til 2005. Utviklingen av implantatenes overflate og strukturelle design har vært formidabel i denne perioden. Disse forandringene kan ha hatt større innflytelse på resultatene enn kun implantatenes merke.
Diagnose av periimplantitt baserer seg på registreringer av lommedybdemål med BoP og røntgenologisk bentap. Det er derfor viktig å belyse enkelte punkter angående pålitelighet og utføring av disse målingene. De tradisjonelle kliniske registreringsmetodene fra periodontien ble benyttet. Disse metodene er utviklet for å måle periodontale tilstander, ikke forhold ved implantater. Tenner og orale implantater er forskjellige, og målinger blir påvirket av hvordan gingiva eller mucosa er festet til tannens eller implantatets overflate. På en tann er fibre festet til rotsement, men de tilsvarende fibrene rundt et implantat går parallelt med implantatets overflate (8). I tillegg finnes det, som ved tenner, sirkulære fibre som omkranser implantatet. Ved undersøkelsene i denne studien ble PPD og CAL målt ved hjelp av en trykksensitiv lommedybdemåler kalibrert til 0,2 N (20 g). Det har tidligere vært hevdet at lommedybdemålere ikke skal brukes rundt implantater, men Etter et al. (9) rapporterte om total tilheling av mucosa innen 5 dager etter at det hadde blitt utført måling rundt implantater med 0,25 N. Lang et al. (10) har vist at målinger utført med et lett trykk (0,2 - 0,3 N) gir pålitelige resultater, der særlig fravær av blødning ved sondering er et godt tegn på friske forhold. Salvi og Lang (11) konkluderer med at friske implantater har lommer på cirka 3 mm, men dette betyr ikke at dypere lommer nødvendigvis representerer sykdom. Schou et al. (12) fant at inflammasjon gir dypere penetrasjon av lommedybdemåleren ned i vevet i bunnen av lommene ved implantater og tenner, og at dette var mer uttalt ved implantater enn tenner. Når vi målte rundt implantater, viste pasientene mer tegn på smerte enn når vi målte ved tenner, uavhengig av om det var inflammasjon eller ikke.
Formen på overkonstruksjonen forhindret i mange tilfeller at vi kunne måle lommedybder parallelt med implantatets overflate (figur 1). På den måten kunne strukturer som for eksempel gjengene på implantatet feilaktig bli registrert som bunnen av lommen. Slike målinger ble derfor slettet før analysene ble gjennomført.
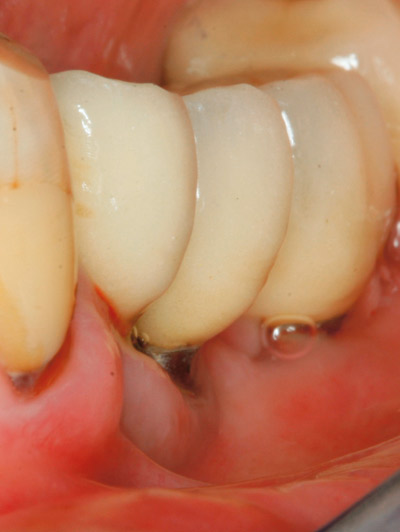
Figur 1. Overkonstruksjonens form vanskeliggjør ofte korrekte målinger.
Brokonstruksjoner er noen ganger plassert i nær kontakt med mucosa for bedrede estetiske forhold. Andre ganger har resorpsjon av en tannløs kjeve redusert diameteren på alveolarkammens bue så mye at overkonstruksjonen blir betydelig bredere enn alveolarkammen for å oppnå gode okklusale forhold. Ved undersøkelse av implantater må behandleren ta hensyn til slike forhold og være klar over at dette gir målefeil. Det er også essensielt at behandleren gir pasientene god instruksjon i renhold og tilpasser overkonstruksjonen slik at pasienten kan vedlikeholde god oral hygiene.
Måling av lommer rundt implantater påvirkes også av lengden på den distansen som er installert. Implantatet er i mange tilfeller plassert dypt nede i mucosa for å kompensere for manglende ben. Det blir derfor en betydelig avstand mellom overkonstruksjonen og implantatet i disse tilfellene, og det dannes en dyp mucosal lomme uten at dette nødvendigvis medfører marginalt bentap. Allikevel kan en tenke seg at de anaerobe forholdene i kombinasjon med liten tilgjengelighet for orale hjelpemidler kan være ugunstige. Longitudinelle studier der benhøyden vurderes røntgenologisk over tid er viktig for å avgjøre om slike forhold gir økt risiko for peri-implantitt.
Røntgenologiske undersøkelser
For å kunne sammenlikne røntgenbilder av implantater ved to ulike tidspunkter, må bildene være tatt mest mulig standardisert. Dersom gjengene på et implantat er friprojisert og skarpt avbildet både mesialt og distalt på implantatet, er stråleretningen tilnærmet rett på implantatet. Dersom gjengene mesialt eller distalt avtegnes som doble eller uklare, er stråleretningen skrå på overflaten, og bildet kan ikke brukes til å sammenlikne to ulike tidspunkter.
En konsensusrapport fra 3rd European Workshop on Periodontology anbefalte bennivå ved belastning av implantatet som baseline (13). Albrektsson & Zarb (14) godtok opptil 1 mm bentap det første året etter innsetting av implantatet og brukte bennivået ved dette tidspunktet som baseline for videre evaluering. Bentap det første året etter belastning har ofte blitt kalt remodellering og ansett som ikke-patologisk. Flere studier har derfor tatt utgangspunkt i undersøkelse ett år etter belastning som baseline for å vurdere bentap (15,16). 7th European Workshop on Periodontology anbefalte bruk av røntgen fra belastningstidspunktet som baseline. Betydningen av å skille mellom remodellering av ben som skjer tidlig etter belastning av implantatet og tap av ben som forekommer ved implantater i funksjon, ble understreket (17). Det er fremdeles et tema for diskusjon hvilken betydning valg av baseline har for hvilken prevalens av periimplantitt man finner i en studie. Hvis baseline røntgen velges ved belastning av implantatene, kan noe av det rapporterte bentapet skyldes remodellering av ben. På den annen side kan periimplantitt med tap av relativt store mengder ben forekomme det første året etter belastning, og dette vil ikke bli rapportert dersom baseline velges senere.
Flere studier presenterer forandringer i bennivå som gjennomsnittlig bentap ved implantater eller tenner. Bruk av gjennomsnittsverdier til å beskrive forholdet rundt flere implantater i en studiepopulasjon har klare begrensninger, siden dette vil skjule forekomst av enkeltimplantater med betydelig større bendefekter enn gjennomsnittsverdien. I vår studie var gjennomsnittlig bentap 1,0 mm (implantatnivå). Dersom vi kun rapporterte denne gjennomsnittsverdien ville vi gitt inntrykk av at bennivået var stabilt over tid på tross av at 13,1 % personene i studien var registrert med røntgenologisk bentap på 3. 0 mm på ett eller flere implantater.
Dersom resultater angående prevalens av komplikasjoner ved implantater skal presenteres entydig og klart, bør data ideelt presenteres på subjektnivå der alvorlighet av sykdom presenteres som overstigende en veldefinert grenseverdi.
Avhengige variabler
Periimplantitt har blitt definert som forekomst av inflammasjon i kombinasjon med bentap. Det er svært viktig å understreke at definisjonen av målbar periimplantitt (Detectable peri-implantitis) ikke nødvendigvis identifiserer pasienter med behov for kirurgisk behandling. Denne definisjonen representerer det teoretiske grunnlaget for beskrivelse av «peri-implantitt» i motsetning til den kliniske anvendelsen av definisjonen som bestemmes av ulike diagnostiske kriterier som beskriver alvorlighet av sykdom. I praksis vil en klinisk og røntgenologisk vurdering av hvert enkelt implantat avgjøre behovet for behandling. Forekomst av periimplantitt der ethvert bentap som måles ved hjelp av høy oppløsning og digitale måleverktøy, er av mer akademisk interesse. I klinisk sammenheng identifiserer benforandringer ned mot 0,4 mm i kombinasjon med inflammasjon egentlig pasienter som må følges opp tett og instrueres i adekvat rengjøring av implantatene.
Ulike røntgenologiske og kliniske grenseverdier ble bruk til å beskrive ulike alvorlighetsgrader av periimplantitt i denne studien. Tidligere publiserte studier har brukt merkespesifikke grenseverdier på 1,8 mm (3 gjenger på et Brånemark implantat) for å beskrive sykdom (15,16). Andre har foreslått 2,5 mm bentap (1). Selv om et implantat må registreres med både inflammasjon og bentap for å registreres med periimplantitt, kan noe av bentapet beskrevet i vår studie ha vært forårsaket av remodellering av ben og ikke reell sykdom. For å oppveie for dette, ble grenseverdiene for periimplantitt satt til bentap over 2,0 og 3,0 mm.
Alvorlighetsgraden av peri-implantitt ble også vurdert på grunnlag av lommemål. Som tidligere nevnt er 3 mm PPD ved et implantat vanlig ved friske forhold, selv om dypere lommer ikke er ensbetydende med sykdom. En grenseverdi på PPD 4 mm i kombinasjon med BoP ble derfor satt som nederste grense i denne studien. PPD 6 mm har også blitt brukt som grenseverdi i tidligere studier (1) og ble derfor valgt som grenseverdi i denne studien.
Risikoindikatorer
Omtrent 26 % av populasjonen i dette prosjektet var registrert med tidligere erfaring med periodontitt. Syv av disse hadde opplevd tap av implantater, signifikant flere enn i gruppen uten slik erfaring. Det ble også funnet en assosiasjon mellom periodontitt og periimplantitt i dette prosjektet. Flere andre studier har rapportert om høyere forekomst av biologiske komplikasjoner med implantater i periodontittmottakelige pasienter (18 - 20). På den annen side finnes studier som rapporterer om små eller ikke-signifikante forskjeller i forekomst av komplikasjoner mellom periodontittmottakelige og ikke-mottakelige pasienter (21,22). Årsaken til disse forskjellene kan være ulike diagnostiske kriterier brukt for å diagnostisere periodontitt, måten komplikasjoner ved implantater beskrives eller på grunn av ulik oppfølging av pasientene. I flere studier der prevalens og incidens av periimplantitt vurderes i grupper av periodontitt-mottakelige subjekter, blir pasientene fulgt opp med hyppige kontroller og strenge hygienerutiner. Det kan spekuleres i at slike svært intensive oppfølgingsrutiner i vitenskapelige undersøkelser til en viss grad skjuler den mottakeligheten periodontittpasienter også har for periimplantitt. Pasientene beskrevet av Roos-Jansåker (20) og i vårt prosjekt har ikke tatt del i slike oppfølgingsprogrammer, men har blitt fulgt opp ved recall hos sine respektive tannleger. Det er gode tradisjoner med oppfølging av pasienter med så vel røntgen som hygieneinstruksjon hos tannleger både i Norge og Sverige. Allikevel er det muligheter for at pasienter faller ut av oppfølgingsrutiner eller at tannleger er usikre på hva slags råd og oppfølging pasienter med implantater har behov for. Dette kan være årsaken til at sammenhengen mellom periodontitt og periimplantitt trer så tydelig frem i disse studiene.
Ifølge tall fra Statistisk sentralbyrå var cirka 22 % av den voksne, norske befolkning (16 - 74 år) røykere i 2007. I vår studiepopulasjon opplyste 16,5 % å være dagligrøykere i undersøkelsesperioden (februar 2007 - februar 2008), og 37,6 % opplyste at de var tidligere røykere. Denne populasjonen avviker dermed ikke stort fra den generelle norske befolkning. Resultatene våre viser en sammenheng mellom røyking og tap av implantater. Strietzel og medarbeidere (23) diskuterte sammenhengen mellom røykevaner og komplikasjoner ved implantater. Metaanalyser viste en signifikant økt risiko for komplikasjoner hos røykere. Selv om vi fant en sterk sammenheng mellom røyking og tap av implantater, var ikke sammenhengen like klar i forhold til periimplantitt i vår populasjon. Med flere deltakere i studien kunne en slik sammenheng ha kommet klarere frem. Det er også et kjent fenomen at registreringer basert på pasientenes egne opplysninger kan inneholde unøyaktigheter som påvirker resultatene. I tillegg kan det tenkes at gruppen av pasienter kategorisert som «Røykere/tidligere røykere» inkluderer personer som sluttet å røyke før innsetting av implantater og/eller nåværende røykere som foreløpig ikke har utviklet symptomer på sykdom. Uansett, resultatene fra dette prosjektet bekrefter resultater fra flere andre studier som konkluderer med at røyking i forbindelse med innsetting av implantater påvirker resultatet av behandlingen i negativ retning (23).
Det var en høyere andel menn enn kvinner som opplevde tap av implantater (15,0 % mot 5,8 %), men forskjellen var ikke statistisk signifikant. Det var derimot signifikant flere menn som ble registrert med periimplantitt nivå A og B. Dette funnet kunne ikke forklares med høyere andel bentap eller inflammasjon per se. Tilsynelatende var det høyere andel komplikasjoner blant menn enn kvinner i denne studiepopulasjonen. Dette kan skyldes ekte kjønnsrelaterte genetiske årsaker eller påvirkning av risikoindikatorer som ikke ble vurdert i dette prosjektet.
Det ble ikke registrert noen signifikant forskjell i tap av implantater når plassering i maxilla eller mandibula ble vurdert. Ved ytterligere inndeling i anterior og posterior del, var signifikant flere implantater tapt i premolar/molarregionen i maxilla. Dette kan forklares med redusert benkvalitet eller nærhet til sinus maxillaris og behov for kompliserende kirurgiske inngrep i området, men ytterligere undersøkelser må gjøres for å fastslå dette.
Registrerbar periimplantitt (Detectable peri-implantitis) ble statistisk signifikant oftere registrert ved implantater i maxillas anteriore del i forhold til andre deler av kjevene. Denne sammenhengen ble ikke funnet for andre avhengige variabler der mer alvorlig bentap, inflammasjon eller alvorligere grader av periimplantitt ble vurdert. Resultatene indikerer at hyppig forekomst av registrerbart bentap (Detectable bone loss), heller enn forekomst av inflammasjon, er årsak til dette funnet. Det må understrekes at registrerbart bentap (Detectable bone loss) i denne studien omfatter bentap helt ned til 0,4 mm. En kan tenke seg at tynt eller skadet bukkalt ben i overkjevens front heller enn progredierende bentap som følge av periimplantitt, er årsak til dette funnet. På implantatnivå viste resultatene at mangel på keratinisert mucosa var hyppig assosiert med komplikasjoner. Ved tolkning av disse resultatene bør en være klar over at dette er en tverrsnittsundersøkelse som ikke fastslår årsak-virkning, og dermed ikke registrerer hva som oppsto først. Det ble funnet en assosiasjon mellom forekomst av plakk og peri-implantitt på implantatnivå i dette prosjektet. Assosiasjonen var sterk mellom forekomst av plakk og inflammasjon, men en liknende sammenheng med målbart bentap ble ikke funnet. Plakk som risikoindikator for periimplantitt kan dermed være relatert til den sterke assosiasjonen med inflammasjon, siden plakk heller ikke ble identifisert som risikoindikator for mer alvorlige grader av periimplantitt.
Takk
Dette prosjektet ble gjennomført ved Avdeling for periodonti, Institutt for klinisk odontologi, Det odontologiske fakultet, Universitetet i Oslo. Jeg ønsker å takke denne institusjonen for all støtte jeg har fått i min tid som PhD-kandidat.
En stor takk til mine veiledere Anne Merete Aass og Anne Aamdal Scheie for all hjelp og oppmuntring i disse årene. Takk til Avdeling for oral kirurgi og oral medisin, Avdeling for protetikk og bittfunksjon og Avdeling for kjeve- og ansiktsradiologi. Takk til professor Leiv Sandvik for hjelp med statistiske utregninger.
Tusen takk til alle pasienter som bidro til at dette prosjektet kunne gjennomføres.
Hovedbudskap | |
|---|---|
· |
Orale implantater har en høy overlevelsesrate, spesielt etter at de har osseointegrert |
· |
Vurderinger av ulike alvorlighetsgrader av periimplantitt ga prevalens fra 11,3 - 47,1 % i denne studiepopulasjonen |
· |
Plakk og implantatets plassering i kjevene var assosiert med registrerbar periimplantitt (Detectable peri-implantitis) |
· |
Det så ut til at personer som fikk biologiske komplikasjoner med implantatene ofte var røykere og mottakelige for periodontitt |
· |
Pasienter med orale implantater må følges opp rutinemessig med lommedybdemål, vurdering av inflammasjon og røntgen for vurdering av bennivå |
· |
Pasienter med kjent risiko for komplikasjoner trenger hyppig oppfølging hos tannhelsepersonell |
English summary
Biological outcome of dental implant treatment. Prevalence and risk indicators
Dental implant insertion is an accepted treatment for lost teeth. The variety of designs and surfaces has made this field an industry with expectations of successful aesthetic and functional results from both patients and dentists. The optimism regarding treatment results has recently been challenged by a number of published articles focusing on loss of dental implants and other complications. Potential risk factors as well as local factors have been assessed in several studies. The overall aim of this project was to evaluate the outcome of oral implants inserted at the Institute of Clinical Dentistry, Faculty of Dentistry, University of Oslo. To draw conclusions about the following issues were of special interest: Prevalence of implant loss and peri-implant disease at different diagnostic thresholds and risk indicators associated with these assessed outcomes. Subjects registered with implants inserted and suprastructures made at the institute between 1990 and 2005 were invited to participate in this cross-sectional project. In total 164 subjects were identified. The study population comprised 109 subjects, with a mean age of 43.8 years at the time of implant insertion (range: 18 - 80), 69 females. The mean functional loading time was 8.4 years (SD 4. 6 subject level). A total of 374 solid screw implants had been inserted. The examination comprised clinical and radiographic assessment and an interview regarding health and habits. Oral implants had a high survival rate, especially after osseointegration. Assessing different levels of severity of peri-implantitis yielded a difference in prevalence from 11. 3 - 47. 1 % in the present study population. Within the limits of the present project, it may be speculated that subjects experiencing biological dental implant complications frequently are smokers and susceptible to periodontitis.
Koldsland OC. Biologiske komplikasjoner i forbindelse med implantatbehandling. Nor Tannlegeforen Tid. 2011;121:692-9. doi:10.56373/2011-11-12
Referanser
1. Berglundh T, Persson L, Klinge B. A systematic review of the incidence of biological and technical complications in implant dentistry reported in prospective longitudinal studies of at least 5 years. J Clin Periodontol. 2002; 29: 197 - 212.
2. Koldsland OC, Scheie AA, Aass AM. Prevalence of peri-implantitis - related to severity of the disease with different degrees of bone loss. J Periodontol. 2010; 81: 231 - 8.
3. Koldsland OC, Scheie AA, Aass AM. Prevalence of implant loss and the influence of associated factors. J Periodontol. 2009; 80: 1069 - 75.
4. Koldsland OC, Scheie AA, Aass AM. The association between selected risk indicators and severity of peri-implantitis using mixed model analyses. J Clin Periodontol. 2011; 38: 285 - 92.
5. Esposito M, Hirsch JM, Lekholm U, Thomsen P. Biological factors contributing to failures of osseointegrated oral implants. (I). Success criteria and epidemiology. Eur J Oral Sci. 1998; 106: 527 - 51.
6. Mombelli A, van Oosten MA, Schurch E Jr, Lang NP. The microbiota associated with successful or failing osseointegrated titanium implants. Oral Microbiology & Immunology. 1987; 2: 145 - 51.
7. Zitzmann NU, Berglundh T. Definition and prevalence of peri-implant diseases. J Clin Periodontol. 2008; 35: 286 - 91.
8. Berglundh T, Lindhe J, Ericsson I, Marinello CP, Liljenberg B, Thomsen P. The soft tissue barrier at implants and teeth. Clin Oral Implants Res. 1991; 2: 81 - 90.
9. Etter TH, Hakanson I, Lang NP, Trejo PM, Caffesse RG. Healing after standardized clinical probing of the periimplant soft tissue seal: a histomorphometric study in dogs. Clin Oral Implants Res. 2002; 13: 571 - 80.
10. Lang NP, Wetzel AC, Stich H, Caffesse RG. Histologic probe penetration in healthy and inflamed peri-implant tissues. Clin Oral Implants Res. 1994; 5: 191 - 201.
11. Salvi GE, Lang NP. Diagnostic parameters for monitoring peri-implant conditions. International Journal of Oral & Maxillofacial Implants. 2004; 19: 116 - 27.
12. Schou S, Holmstrup P, Stoltze K, Hjorting-Hansen E, Fiehn NE, Skovgaard LT. Probing around implants and teeth with healthy or inflamed peri-implant mucosa/gingiva. A histologic comparison in cynomolgus monkeys (Macaca fascicularis). Clin Oral Implants Res. 2002; 13: 113 - 26.
13. Wennström JL, Palmer RM. Consensus report of Session C. In: Lang NP, Karring T, Linde J, editors. Proceedings of the 3rd European Workshop on Periodontology. Berlin: Quintessenz Verlags-GmbH; 1999. p. 255 - 9.
14. Albrektsson T, Zarb GA. Current interpretations of the osseointegrated response: clinical significance. Int J Prosthodont. 1993; 6: 95 - 105.
15. Fransson C, Lekholm U, Jemt T, Berglundh T. Prevalence of subjects with progressive bone loss at implants. Clin Oral Implants Res. 2005; 16: 440 - 6.
16. Roos-Jansåker AM, Lindahl C, Renvert H, Renvert S. Nine- to fourteen-year follow-up of implant treatment. Part II: presence of peri-implant lesions. J Clin Periodontol. 2006; 33: 290 - 5.
17. Lang NP, Berglundh T, on Behalf of Working Group. Periimplant diseases: where are we now? - Consensus of the Seventh European Workshop on Periodontology. [Miscellaneous Article]. J Clin Periodontol 2011 Mar; 38: 178 - 81.
18. Aloufi F, Bissada N, Ficara A, Faddoul F, Al-Zahrani MS. Clinical assessment of peri-implant tissues in patients with varying severity of chronic periodontitis. Clinical Implant Dentistry & Related Research 2009; 11: 37 - 40.
19. Ferreira SD, Silva GL, Cortelli JR, Costa JE, Costa FO. Prevalence and risk variables for peri-implant disease in Brazilian subjects. J Clin Periodontol. 2006; 33: 929 - 35.
20. Roos-Jansåker AM, Renvert H, Lindahl C, Renvert S. Nine- to fourteen-year follow-up of implant treatment. Part III: factors associated with peri-implant lesions. J Clin Periodontol. 2006; 33: 296 - 301.
21. Baelum V, Ellegaard B. Implant survival in periodontally compromised patients. J Periodontol. 2004; 75: 1404 - 12.
22. Rosenberg ES, Cho SC, Elian N, Jalbout ZN, Froum S, Evian CI. A comparison of characteristics of implant failure and survival in periodontally compromised and periodontally healthy patients: a clinical report. International Journal of Oral & Maxillofacial Implants 2004; 19: 873 - 9.
23. Strietzel FP, Reichart PA, Kale A, Kulkarni M, Wegner B, Kuchler I. Smoking interferes with the prognosis of dental implant treatment: a systematic review and meta-analysis. J Clin Periodontol. 2007; 34: 523 - 44.
Adresse: Avdeling for periodonti, Institutt for klinisk odontologi, Det odontologiske fakultet, postboks 1109 Blindern, 0317 Oslo. E-post: oddcko@odont. uio. no
Artikkelen har gjennomgått ekstern faglig vurdering.
Koldsland OC. Biologiske komplikasjoner i forbindelse med implantatbehandling. Nor Tannlegeforen Tid. 2011; 121: 692-9.
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Koldsland OC. Biologiske komplikasjoner i forbindelse med implantatbehandling. Nor Tannlegeforen Tid. 2011;121:692-9. doi:10.56373/2011-11-12