Lokal og systemisk behandling av munntørrhet
Klinisk Institutt - Broegelmanns forskningslaboratorium, Universitetet i Bergen
Klinisk Institutt - Broegelmanns forskningslaboratorium og Institutt for klinisk odontologi - Seksjon for kjeve- og ansiktsradiologi, Universitetet i Bergen
Institutt for klinisk odontologi - Seksjon for kariologi, Universitetet i Bergen
Munntørrhet (xerostomia) er et symptom som vanligvis er forårsaket av en reduksjon i mengden eller kvaliteten av spytt. En tørr munn er et symptom på et underliggende problem snarere enn en sykdom i seg selv. Munntørrhet kan være et resultat av langvarig bruk av mange reseptbelagte legemidler, kroniske sykdommer som Sjögrens syndrom, sarkoidose, diabetes mellitus eller depresjon, eller strålebehandling mot hode- og halsområdet eller benmargstransplantasjon og immunsuppresjon.
Behandlingen av munntørrhet avhenger av årsaksfaktorene. Generelt må behandling av tørr munn fokusere på underliggende medisinske tilstander som forårsaker munntørrhet, lindre orale symptomer, øke spyttsekresjonen og forebygge utvikling av karies. Spyttsekresjon kan økes ved sukkerfri tyggegummi, sukkerfrie drops eller fluortabletter. Det finnes salivaerstatningsmidler som kan gi god hjelp for pasienter med svært tørr munn, men effekten er ofte kortvarig. I tillegg bør behandling omfatte kostholdsendringer, god munnhygiene, hyppige besøk hos tannlege eller tannpleier og fluorterapi. Et tverrfaglig samarbeid mellom lege, farmasøyt, tannpleier og tannlege vil kunne gi en effektiv behandling av xerostomi som forbedrer og vedlikeholder god oral helse.
Munntørrhet, eller xerostomi (xeros [tørr] og stoma [munn]), er definert som den subjektive følelsen av å være tørr i munnen. Hyposalivasjon er en målbar reduksjon i spyttsekresjon, typisk under 0,1 mL/min (1, 2). Prevalensen av xerostomi varierer i ulike undersøkelser, men forekomsten øker med alder og generelt rapporterer flere kvinner enn menn xerostomi (3, 4). Det er flere årsaker til xerostomi, ofte ligger medisinbruk bak (5) (tabell 1). Folkehelseinstituttet anslår at hver sjette voksne person har en psykisk lidelse, og depresjon er den vanligste lidelsen. For mange psykofarmaka er xerostomi en hyppig bivirkning, det samme gjelder behandling mot hypertensjon, både kalsiumantagonister (amlodipin), angiotensin II-reseptorantagonist (telmisartan) og betablokkere (atenolol, metoprolol) kan gi xerostomi, og en endring i preparat og/eller dosering kan lette symptomene.
Legemiddelgruppe |
ATC gruppe |
Eksempler |
|---|---|---|
Antikolinergika |
A04AR03B BG04B D |
AntiemetikaAntiastmatikaUrologiske spasmolytika |
Antidepressiva |
N06A AN06A BN06A X |
TrisykliskantidepressivaSSRIAndre (mianserin, mirtazapin) |
Antihistaminer |
R06A |
Cetirizin, loratadin |
Rhinologika |
R01B A |
Fenylpropanolamin |
Antihypertensiva |
C09A AC02C AC07AC02A C |
ACE-hemmere,AlfablokkereBetablokkereImidazolinreseptoragonister |
Antipsykotika |
N05A |
Olanzapin, litium |
Diuretika |
C03C AC03A A |
FurosemidHydroklortiazid |
Analgetika |
N02A A |
Opioider |
Antiflogistikum |
M01A |
NSAID |
Migrenemidler |
N02C C |
5HT1-reseptoragonist |
Antipsoriasismidler |
D05B B |
Acitretin |
Antidiarroika |
A07D A |
Loperamid |
Røykeavvenningsmidler |
N06A X16N07B A |
VenlafaksinNikotin |
Systemiske sykdommer (tabell 2) eller lokale forhold i spyttkjertlene kan også gi xerostomi sammen med idiopatiske årsaker og aplasi/agenesi av spyttkjertler (5). Videre er det velkjent at strålebehandling mot kreft i hode- og halsregionen gir orale komplikasjoner både på kort og på lang sikt (6, 7). Graden av bivirkninger som nedsatt salivasekresjon og xerostomi er avhenging av hvor stort strålefeltet var, plassering og ikke minst den totale stråledose. Permanent xerostomi er den viktigste langtidsbivirkning av strålebehandling mot hode-hals i pasienter, mens medikamentelt indusert spyttkjertel dysfunksjon vanligvis er reversibel. Foreløpig er det ingen konsensus når det gjelder langtidseffekt etter cytostatika terapi og saliva. Det er hevdet at salivas kvalitet og kvantitet kan være påvirket i lang tid etter endt cytostatikaterapi, men det er uklart om enkelte cytostatika kan gi irreversible spyttkjertelforandringer som påvirker ikke bare salivas kvantitet men også kvalitet (7). Ideelt bør alle kreftpasienter som skal behandles med cytostatika eller stråling mot hode- og halsregionen, undersøkes, vurderes og eventuelt behandles for patologiske forhold i tenner, slimhinner og kjever før kreftbehandling starter.
IatrogeneMedikamenterStrålebehandling mot hode og halsSystemisk kjemoterapiRyggmargtransplantasjon«Transplantat-mot-vert» sykdom |
SykdommerPrimært Sjögrens syndrom (pSS)Sekundært Sjögrens syndrom (sSS)Revmatiske sykdommer; revmatoid artritt, systemisk lupus erythematosus, sklerodermiDiabetes mellitus type 1 eller 2Myastenia gravisSarkoidoseHIV/AIDSChrons sykdomCystisk fibroseEktodermal dysplasiPrimær biliær cirrhose |
Andre årsakerMentale forstyrrelser; angst, nervøsitet, uro, depresjon, neurose, psykoseNeurologiske forstyrrelser; encefalitt, hjernetumor, Parkinsons sykdomVæske/elektrolyttbalansen; dehydrering, uremi, ødem, høy feberSpiseforstyrrelser; bulimi, anorexiTerminalt syke pasienter |
Xerostomi kan også forårsakes av sykdom. Sjögrens syndrom (SS) er en kronisk autoimmun sykdom som primært rammer spytt- og tårekjertlene. Syndromet kan forekomme alene (primær SS) eller sekundært til en bindevevssykdom (sekundær SS), oftest reumatoid artritt eller systemisk lupus erythematosus (8). Primær SS uten systemisk sykdom kalles også sicca syndrom.
I tillegg til pasientens subjektiv opplevelse av munntørrhet benyttes også objektive mål som ustimulert og stimulert sialometri (9). Standardiserte oppsett bør følges, da små avvik i innsamlingsmetode kan gi opphav til store forskjeller i volum. Ved innsamling av ustimulert saliva, lar pasienten saliva passivt renne ut over underleppen og ned i et oppsamlingskar. Stimulering av salivasekresjon foregår enten ved at pasienten tygger på parafin eller ved bruk av sitronsyre, og væsken blir aktivt spyttet ut i oppsamlingskaret. Mengden og sammensetningen av saliva vil variere avhengig om innsamlingen er ustimulert eller stimulert.
Følgetilstander ved xerostomi
Xerostomi gir redusert livskvalitet (10) da redusert salivasekresjon kan føre til problemer med å snakke, spise og svelge, endret smaksoppfatning, halitosis og tørste. Redusert salivasekresjon kan også føre til forandringer i den orale mikroflora (tabell 3). Dette resulterer i høyere kariesaktivitet (figur 1) og infeksjoner, som blant annet inkluderer økt mengde av Streptococcus mutans, laktobasiller og totalt antall anaerobe bakterier og sopp (4). Oral candidose og lobulert tunge sees ofte hos pasienter med Sjögrens syndrom (figur 2). I tillegg til karies er risiko for utvikling av erosjon større i munntørre pasienter enn hos den vanlige befolkning. Pasienter med salivasekresjon under 0,1 ml/min har fem ganger større risiko for å få dentale erosjonsskader (11). En studie fra Australia basert på kasusbeskrivelser viste sammenheng mellom salivasekresjon og erosjon (12).
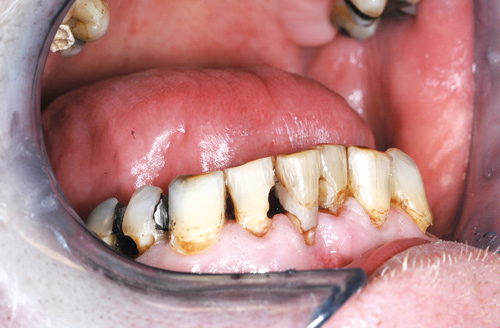
Figur 1. Karies i underkjevens front kan være en indikator på munntørrhet.
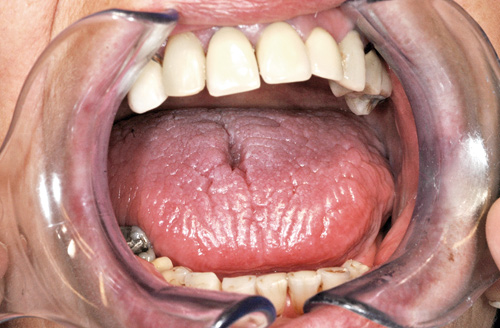
Figur 2. Lobulert og atrofisk tunge kan forekomme hos munntørre pasienter.
Ekstraoralt Øket mimikk Vansker med tale Tørre lepper Angulær cheilitt |
Intraoralt Øket forekomst av karies Sensitiv tunge, fissurert og lobulert tunge Soppinfeksjoner Tørre og såre slimhinner, mucositt Forsinket sårtilheling Protesebesvær Tannslitasje/erosjon Dysfagia/svelgevansker |
Behandling av xerostomi
Behandling av xerostomi skal være årsaksrettet (Boks 1) (13). Målet med tiltak overfor munntørre pasienter er å lindre ubehag og forebygge eller korrigere skader ved svekket salivafunksjon (14). Årsaksutredning, behandling og profylakse bør skje i tverrfaglig samarbeid mellom lege, farmasøyt, tannpleier og tannlege. En detaljert anamnese, med undersøkelse av hode- og halsområdet, og intra- og ekstraoral undersøkelse er en forutsetning for identifisering av årsaken til xerostomi. Det kan være aktuelt å supplere den orale undersøkelsen med mikrobiologiske tester, bildeundersøkelse (sialografi, ultralyd), blodprøver og eventuelt også biopsi av spyttkjertel. Det kan for eksempel være nyttig å substituere xerostomi induserende medikamenter og diskutere alternative medikamenter i samråd med lege og farmasøyt. Det bør vurderes om dosen kan reduseres, eller om doseringen kan endres slik at konsentrasjonen av medikamentet blir lavere på den tiden av døgnet når xerostomien er mest uttalt. Xerostomi og polyfarmasi er nært knyttet til hverandre; prevalensen av xerostomi er sterkt positivt korrelert med det totale antall medikamenter pasienten bruker. Inntak av mer enn 3 preparater daglig øker risikoen for xerostomi og hyposalivasjon vesentlig (15).
Boks 1. Anbefalinger for behandling av xerostomi
Finn årsaken til xerostomi. Dersom årsaken kan fastslås, forsøk å eliminere den. Dette kan løse problemet eller i det minste redusere symptomene.
Hvis årsaken ikke kan fastslås, eller hvis årsaksrettet behandling bare delvis lindrer xerostomi, anbefales salivastimulerende midler.
Hvis salivasekresjon ikke kan stimuleres tilstrekkelig, anbefales salivaerstatningsmidler.
Vurder hvilke andre tiltak som kan iverksettes for å bevare og beskytte tenner, tannkjøtt og munnslimhinne.
Stimulering av salivasekresjon
Hvis årsaken ikke kan fastslås, eller hvis årsaksrettet behandling bare delvis lindrer xerostomi, anbefales salivastimulerende midler. Målet er å stimulere pasientens egenproduksjon av saliva. Det er en forutsetning at pasienten har intakt sekretorisk vev og responderer på stimulering.
Fysiologisk stimulering
Sugetabletter kan stimulere til økt salivasekresjon. Fluoridholdige sugetabletter eller tyggegummi bør være førstevalg for pasienter med egne tenner dersom sekresjonen er mulig å stimulere. Det finnes også kombinasjonsprodukter med fluor og eplesyre som virker spyttstimulerende. Det anbefales å suge fluoridholdige sugetabletter av laveste dose flere ganger daglig for å øke spyttproduksjon og fluoridtilførselen. Pasienten kan også benytte sukkerfrie pastiller, biter av syrlig frukt (ananas) eller man kan suge på isterninger.
Medikamentell stimulering
Muskarinreseptoragonistene pilokarpin og cevimeline virker parasympatomimetisk ved ikke-selektiv stimulering av muskarinreseptorer og gir også en viss stimulering av ß-adrenergereseptorer. Bruken er best dokumentert ved Sjögrens syndrom og stråleindusert xerostomi. Pilocarpin og cevimeline stimulerer med god effekt restfunksjonen i spyttkjertlene og bedrer xerostomi i pasienter med henholdsvis 61 - 71 % og 42 - 53 % mot 24 - 31 % i placebo (16). Eventuell medisinering med pilokarpin må skje i samråd med lege. Flere velkontrollerte studier viser at 5 - 10 mg pilokarpin 2 - 4 ganger daglig kan lindre plager ved xerostomi og øke spyttsekresjonen, omtalt i (17). Pilokarpin-tabletter er ikke registrert i Norge men pilokarpin-øyedråper til fukting av munnen har god effekt. Det anbefales da 3 - 5 dråper Pilokarpin® øyedråper 2 % i munnen 2 - 3 ganger daglig. Effekten varer imidlertid bare noen få timer. Bivirkninger, f.eks. svetting, er vanlig, men disse er oftest milde og tolerable. Pilokarpin bør ikke gis til pasienter med ukontrollert astma eller grønn stær og bør brukes med forsiktighet ved lunge- eller hjertekarsykdom. Enkelte studier har vist at bromhexidin-tabletter kan bedre tåre- og spyttproduksjonen. Hydroxychloroquine er vist å redusere symptomene i øyne og munn (18, 19). Akupunktur er en supplerende mulighet som kan gi noe øket spyttsekresjon og lindre ubehag (17).
Salivaerstatningsmidler
Hvis salivastimulering er ineffektiv, kan symptomatisk behandling med salivaerstatningsmidler forsøkes. Ideelt bør spytterstatningsmiddel ha reologiske egenskaper som kan sammenlignes med humant saliva. Det er hovedsakelig muciner i saliva som har en viktig rolle. Saliva erstatningsmidler kan både redusere subjektive symptomer på xerostomi og samtidig beskytte mot erosjon og mekanisk skade. En rekke produkter har blitt utviklet de siste årene, men det finnes ingen klar dokumentasjon på effekten de ulike saliva erstatningsmidler innen palliativ behandling. Munntørre pasienter bør derfor få prøve ut forskjellige saliva erstatningsmidler i en periode for å finne det produktet som passer dem best. Salivaerstningsmidler basert på karboksymethylcellulose, vegetabilske eller animalmuciner kan gi god hjelp fordi de etterligner spyttets smørende virkning, men effekten er kortvarig (20). Fuktende gel med eller uten fluor kan også være et alternativ. Bruk av Glyserol 85 % (10 ml i 40 ml vann) i ulike former er utbredt særlig i palliativ behandling. Enkelte foretrekker oljer, blant annet rapsolje eller jordnøttolje, mens andre blander matolje med vann. Hyppig skylling med lunkent fysiologisk saltvann eller vanlig vann er også et godt alternativ.
Profylaksetiltak
Pasienter med nedsatt salivasekrejon er kariesrisikopasienter da redusert sekresjon av hvilesaliva påvirker kariesforekomsten. Et forebyggende tilleggsprogram anbefales i tillegg til basisprogrammet. Ifølge statens helsetilsyn, innebærer basisprogram børstning av tennene med 0,1 % fluortannkrem morgen og kveld for alle pasienter. Tilleggsprogrammet bør minimum innebære god plakk kontroll og intensiv fluorterapi, og gjerne kostveiledning og individualiserte hyppige innkallingsintervaller i tillegg.
Fluoridtilførsel
I tilfeller med høy risiko for karies eller høy kariesaktivitet er det viktig med regelmessig fluoridtilførsel for å motvirke utvikling av karieslesjoner. Valg av fluoridregime, konsentrasjon av fluorid og frekvens av tilførsel er aktuelle vurderinger ved nedsatt salivasekresjon. Det er påvist en kariostatisk effekt av fluoridgel ved nedsatt salivasekresjon (21). For pasienter med kraftig nedsatt salivasekresjon og høy kariesaktivitet er behandling med 1 % NaF gel i individuelt tilpassede myke plastskinner et alternativ. Skinnene med gel appliseres over tennene i overkjeve og underkjeve i 5 minutter 3 - 4 dager per uke. Bruk av reseptbelagt høy dose fluortannkrem (5 000 ppm) kan forbygge karies hos munntørre pasienter, men det er behov for flere kliniske studier for å bekrefte funnene (22). Ved nedsatt salivasekresjon kan både munnskyllevæske (0,2 % NaF) og fluorholdige tabletter eller fluortyggegummi brukes i tillegg til fluortannkrem. Pensling med fluorlakk ved tannlegebesøk er også et supplerende alternativ. Kombinasjon av klorheksidin og fluor er også foreslått (23), men det er ikke anbefalt å bruke rutinemessig på grunn av ugunstig påvirkning på normal munnflora.
Diett
Dietten spiller en sentral rolle i kariesutvikling og det er derfor viktig å få et riktig bilde av pasientens kosthold. Hyppige måltider med mye sukker er ugunstig og kunstige søtningsstoffer bør foretrekkes der dette er mulig. Det anbefales å drikke rikelig med væske. Sportsdrikker, mineralvann og fruktte kan anbefales, men drikke med lav pH kan gi erosjonsskader på tannemaljen. Tørr og sterkt krydret mat, alkohol og tobakk bør unngås. Lav salivasekresjon akselerer pH-fall i dentalt plakk og forlenger den orale retensjon av karbohydrater og øker dermed risiko for karies (24). Om natten og ved hvile er salivasekresjonen meget lav og forsvarsmekanismer mot karies er svekket. Sammenliknet med emalje er en eksponert rotoverflate mer mottakelig for karies, og selv inntak av relativt usykldige karbohydrater fra brød og melk kan være ugunstig. Pasienten må informeres om dette og tilstrebe god munnhygiene etter nattmåltid eller under hvile og gjerne skylle med fluor (25). Rengjøring og bruk av fluorid bør skje like etter måltid (26).
Oppfølging hos tannlege
Regelmessig tannlegekontroll spiller også en viktig rolle i karieskontroll. For munntørre pasienter er det foreslått hyppige tannlegekontroller, gjerne hver 3 - 4 måned, avhengig av pasientens behov (27). Pasienter kan søke helseøkonomiforvaltningen (HELFO) om individuell stønad til tannbehandling dersom hyposalivasjon på grunn av legemiddelbruk eller sykdom, slik som Sjögrens syndrom, har medført økt kariesaktivitet. Det er viktig å stille diagnose og dokumentere kliniske funn både av hensyn til pasientinformasjon og klinisk oppfølging for best mulig forebygging av sykdomskomplikasjoner.
Andre tiltak
Pasienter bør undersøke luftfuktigheten i egen bolig og på arbeidsplassen for å unngå unødvendig uttørring av slimhinnene (22). Ved tykt og seigt spytt virker askorbinsyreholdige tabletter og acetylcystein brusetabletter slimløsende. De spalter mucinmolekylene og har en viss antibakteriell virkning. Svie og ubehag fra munnslimhinner kan lindres med ulike salver, kremer og sprayer. Iblant kan tannkrem irritere munnslimhinnen, både gjennom smaksstoff (peppermynte, mint, etc.), men ofte også gjennom såpestoffet i tannkremen, natriumlaurylsulfat (SLS), som gir svie ved å ødelegge den beskyttende salivabiofilmen i munnen (28). Tannkrem uten SLS er tilgjengelig i apotek og i de fleste dagligvareforretninger.
Tannproteser krever grundig renhold hos alle pasienter, og spesielt hos munntørre. Protesene kan være ustabile pga manglende salivafilm og festemidler bør da anbefales. Candida albicans, bakterier (anaerobe, gram-negative) og virus kan være primærårsak til slimhinneulcerasjoner eller de kan også sekundært invadere en allerede eksisterende ikke-infeksiøs slimhinneforandring. Generelle anbefalinger innebærer at antimykotika (nystatin, flukonazol, ketokonazol, amphotericin) brukes i behandling av soppinfeksjon i munn og svelg, metronidazol og tetracyclin-skylling brukes for behandling av bakterielle infeksjoner og acyklovir benyttes i forbindelse med visse virusinfeksjoner (29).
Eventuell restorativ tannbehandling må være så tannsubstansbesparende som mulig. Hos pasienter med omfattende aktive karieslesjoner bør ekskavering og midlertidig fyllingsterapi foregå samtidig som kariesaktiviteten bringes under kontroll. Pasienten skal informeres om behandling og prognose og betydningen av diett og effektiv fjerning av plakk bør understrekes (22).
Konklusjon
Behandling av xerostomi er i første rekke symptomatisk og går ut på å stimulere pasientens egenproduksjon av saliva. Tidlig igangsetting av forebyggende tiltak som munnhygieneinstruksjoner, kostveiledning og hyppige innkallingsintervaller er derfor svært viktig. Fluorbehandling med tanke på forebygging av karies anbefales. Et tverrfaglig personell som inkluderer lege, farmasøyt, tannpleier og tannlege bør samarbeide slik at alle pasientens behov blir ivaretatt og en effektiv behandling av xerostomi kan sikres.
English summary
Reksten TR, Jonsson MV, Marthinussen MC
Treatment strategies for xerostomia
476-81.
Dry mouth, usually called xerostomia is a symptom commonly caused by a decrease in the amount or quality of saliva. A dry mouth is a symptom of an underlying problem, rather than a disease in itself. Dry mouth may be a result of prolonged use of many prescription drugs, chronic diseases such as Sjögren''s syndrome, sarcoidosis, diabetes mellitus, depression, or radiation therapy to the head- and neck area or bone marrow transplant and immune suppression.
Treatment of dry mouth depends on the causative factor. In general, treatment of a dry mouth must focus on managing underlying medical conditions causing the dry mouth, reducing oral symptoms, increasing salivary secretion and preventing tooth decay. Salivary secretion can be increased by sugar-free chewing gum, sucking hard candies or fluoride tablets. Several over-the-counter saliva substitutes are available. Their effects are temporary but helpful to those with a very dry mouth. In addition, treatment includes dietary changes, good oral hygiene, frequent dental visits and at-home and professionally-applied topical fluorides. Including dental hygienists, doctors and pharmacists on the dental team, patients'' oral health can be greatly improved and ultimately maintained.
Hovedbudskap | |
|---|---|
· |
Xerostomi gir redusert livskvalitet, med ekstra- og intraorale følgetilstander. |
· |
Behandling av munntørrhet skal være årsaksrettet. Målet er å lindre ubehag og forebygge orale komplikasjoner som karies, oral candidose og tannslitasje. |
· |
Valg av salivastimulerende midler eller erstatningsmidler er avhenging av graden av munntørrhet. Tidlig igangsetting av riktige kariesforebyggende tiltak som munnhygieneinstruksjoner, kostveiledning og hyppige innkallingsintervaller er svært viktig. |
· |
Et tverrfaglig personell som inkluderer lege, farmasøyt, tannpleier og tannlege skal ta i betraktning alle pasientens behov og gi en effektiv behandling av xerostomi. |
Klinisk Institutt - Broegelmanns forskningslaboratorium, Universitetet i Bergen
Klinisk Institutt - Broegelmanns forskningslaboratorium og Institutt for klinisk odontologi - Seksjon for kjeve- og ansiktsradiologi, Universitetet i Bergen
Institutt for klinisk odontologi - Seksjon for kariologi, Universitetet i Bergen
Referanser
Nederfors T. Xerostomia and hyposalivation. Adv Dent Res. 2000; 14: 48 - 56.
Dawes C. Salivary flow patterns and the health of hard and soft oral tissues. JADA. 2008; 139: 18 - 24.
Osterberg T, Landahl S, Hedegård B. Salivary flow, saliva, pH and buffering capacity in 70-year-old men and women. Correlation to dental health, dryness in the mouth, disease and drug treatment. J Oral Rehabil. 1984; 11: 157 - 70.
Sreebny LM, Valdini A. Xerostomia. Part I: Relationship to other oral symptoms and salivary gland hypofunction. Oral Surg Oral Med Oral Pathol. 1988; 66: 451 - 8.
Guggenheimer J, Moore PA. Xerostomia: etiology, recognition and treatment. Am Dent Assoc. 2003; 134: 61 - 9; quiz 118 - 119.
Saadeh CE. Chemotherapy- and radiotherapy- induced oral mucositis: review of preventive strategies and treatment. Pharmacotherapy. 2005; 25: 540 - 4.
Jensen SB, Pedersen AM, Reibel J, Nauntofte B. Xerostomia and hypofunction of the salivary glands in cancer therapy. Support Care Cancer. 2003; 11: 207 - 25.
Haga HJ, Rygh T, Jacobsen H, Johannessen AC, Mjanger Ø, Jonsson R. Sjögrens syndrom. Nye synspunkter på diagnostikk. Tidsskr Nor Lægeforen. 1997; 117: 2197 - 200.
Jonsson MV, Reksten TR, Delaleu N, Marthinussen MC. Diagnostikk av munntørrhet og bruk av saliva som diagnostisk verktøy. Nor Tannlegeforen Tid. 2011; 121: 908 - 13.
Hammerlid E, Bjordal K, Ahlner-Elmqvist M, Boysen M, Evensen JF, Biörklund A, et al. A prospective study of quality of life in head and neck cancer patients. Part 1: At diagnosis. Laryngoscope. 2001; 111: 669 - 80.
Järvinen VK, Rytömaa II, Heinonen OP. Risk factors in dental erosion. J Dent Res. 1991; 70: 942 - 7.
Young W, Khan F, Brandt R, Savage N, Razek AA, Huang Q. Syndromes with salivary dysfunction predispose to tooth wear: Case reports of congenital dysfunction of major salivary glands, Prader-Willi, congenital rubella, and Sjögren´s syndromes. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2001: 92: 38 - 48.
Ship J, Vissink A, Sreebny LM. Treating dry mouth: help is available. In: Screebry LM, Vissink A, editors: Dry Mouth. The malevolent symptom; a clinical guide; Oxford: Wiley-Blackwell; 2010. 118-9.
Løkken P, Birkeland JM. Munntørrhet- årsaker og aktuelle tiltak. Nor Tannlegeforen Tid. 2005; 115: 642 - 6.
Bardow A, Nyvad B, Nauntofte B. Relationships between medication intake, complaints of dry mouth, salivary flow rate and composition, and the rate of tooth demineralization in situ. Arch Oral Biol. 2001; 46: 413 - 23.
Ramos-Casals M, Tzioufas AG, Stone JH, Sisó A, Bosch X. Treatment of primary Sjögren''s syndrome: A systematic review. JAMA. 2010; 304: 452 - 60.
Fox PC. Salivary Enhancement Therapies. Caries Res. 2004; 38: 241 - 6.
Fox R, Dixon R, Guarrasi V, Krubel S. Treatment of primary Sjögren''s syndrome with hydroxychloroquine: a retrospective, open-label study. Lupus. 1996; 5: 31 - 6.
Tishler M, Yaron I, Shirazi I, Yaron M. Hydroxychloroquine treatment for primary Sjogren''s syndrome: its effect on salivary and serum inflammatory markers. Ann Rheum Dis. 1999; 58: 253 - 6.
Furness S, Worthington HV, Bryan G, Birchenough S, McMillan R. Interventions for the management of dry mouth: topical therapies. Cochrane Database Syst Rev. 2011 Dec 7; (12): CD008934. doi: 10.1002/14651858.CD008934.pub2.
Spak CJ, Johnson G, Ekstrand J. Caries incidence, salivary flow rate and efficacy of fluoride gel treatment in irradiated patients. Caries Res. 1994; 28: 388 - 93.
Jensen SB, Dynesen AW, Pedersen AML. Behandlingsmuligheder ved xerostomi og nedsat spytsekretion. Tandlægebladet. 2011; 115: 384 - 9.
Twetman S. Antimicrobials in future caries control? A review with special reference to chlorhexidine treatment. Caries Res. 2004; 38: 223 - 9.
Lingström P, Birkhed D. Plaque pH and oral retention after consumption of starchy snack products at normal and low salivary secretion rate. Acta Odontol Scand. 1993; 51: 379 - 88.
Fure S. Karies hos eldre. Tannlægebladet. 2011; 105: 24 - 31.
Stookey GK. The effect of saliva on dental caries. JADA. 2008 ; 139: 11 - 7.
http://www.nice.org.uk/nicemedia/live/10952/29486/29486.pdf Guidance National Institute for Health and Clinical Excellence (NICE) guidelines on dental recall
Herlofson BB, Barkvoll P. Oral mucosal desquamation caused by two toothpaste detergents in an experimental model. Eur J Oral Sci. 1996; 104: 21 - 6.
Herlofson BB, Løken K. Hvordan påvirkes munnhulen av kreftbehandling? Nor Tannlegeforen Tid. 2006; 116: 414 - 8.
Adresse: Malin V. Jonsson, Institutt for klinisk odontologi - Seksjon for kjeve- og ansiktsradiologi, Universitetet i Bergen, Årstadveien 19, 5009 Bergen. E-post: Malin.Jonsson@odont.uib.no
Artikkelen har gjennomgått ekstern faglig vurdering.
RekstenTR, Jonsson MV, Marthinussen MC. Lokal og systemisk behandling av munntørrhet. Nor Tannlegeforen Tid. 2013; 123: 476-81.