Akustisk pharyngometri for bedre resultat av behandling med søvnapnéskinner
Behandling av obstruktiv søvnapné (OSA) med søvnapnéskinner er relativt nytt i Norge. Man benytter «continuous positive airway pressure» (CPAP) som førstevalg i behandlingen og søvnapnéskinne i de tilfellene der pasienten ikke tolererer eller har for dårlig etterlevelse (compliance) med CPAP-behandling. Funksjonen til søvnapnéskinnen er å holde pasientens øvre luftveier åpne, gjennom å øke volumet og/eller redusere tilbøyeligheten til kollaps i øvre luftveier (1). Standard protokoll for utforming av en søvnapnéskinne er med minimal vertikal dimensjon og i maksimal komfortabel protrusjon av underkjeven. (2)
En 51 år gammel mann ble i 2012 henvist fra et lokalsykehus for behandling av OSA med søvnapnéskinne. Han røykte, hadde kroppsmasseindeks på 39 kg/m2, hypertensjon, gastroøsofageal refluks og hypertrofisk tunge. Han hadde fått diagnostisert alvorlig OSA i 2010 med en 5-kanals polygraf av typen Embletta, der apné-hypopne-indeks (AHI) var 33. AHI angir antallet totale eller partielle pustestopp per time, med en varighet på minst 10 sekunder. Subjektivt var han plaget med uttalt dagtrøtthet, noe som gjorde at han ikke kunne kjøre 30 minutter til jobb uten å måtte stoppe for å sove underveis. Hans kone hadde også observert snorking og pustestopp om natten. Han hadde tidligere forsøkt behandling med CPAP, men dårlig etterlevelse medførte henvisning til behandling med søvnapnéskinne. Pasienten har samtykket til publisering av dette kasuset.
Han fikk tilpasset en Narval CC søvnapnéskinne etter standard protokoll. Den lavest mulige åpning mellom tennene man kan oppnå begrenses som oftest av minimumstykkelsen på materialet i søvnapnéskinnen. Pasientens vertikale overbitt er på 1 mm. For denne pasienten ble skinnen fremstilt med 4 millimeter vertikal incisalavstand og i 70 % av maksimal protrusjon.
Ved første kontroll av behandlingen etter ca. 4 uker oppga pasienten at skinnen da var komfortabel i bruk etter initiale plager med ømhet i tyggemuskulaturen. Han oppga å sove med skinnen hele natten hver natt. Han var mer opplagt på dagtid, og opplevde en generell bedring av subjektive symptomer på OSA. Påfølgende natt ble det gjort en objektiv kontroll av behandlingen med ambulant polygrafi. Det ble benyttet en 3-kanals polygraf av typen Apnealink i oppfølgingen av behandlingen. Apnealink har i en tidligere undersøkelse vist god overenstemmelse med Embletta-målinger. (3) Resultatet av registreringen med skinnen etter 4 ukers behandling viste en AHI på 17, oksygen desaturasjonsindeks (ODI) på 23 og gjennomsnittlig oksygensaturasjon (SaO2) på 92 %. ODI beskriver antall desaturasjoner per time der oksygenmetningen synker med minst 4 %, under minst 10 sekunder. Oppfølgende registreringer med Apnealink ble utført og vurdert av behandlende tannlege. Pasienten opplevde god subjektiv effekt av behandlingen, og pasientens kone meldte om betydelig reduksjon av snorking og pustestopp om natten. Objektive suksesskriterier for behandling med søvnapnéskinner ble definert av Gjerde et al i 2016 som følgende resultater fra polygrafi (4):
1. AHI<5 (frisk)
2. 5 £ AHI <10 og >50 % reduksjon av AHI fra grunnlinje AHI.
3. >50 % reduksjon av AHI fra grunnlinje AHI.
Da vi kun nådde suksesskriterium 3 ble søvnapnéskinnen protrudert ytterligere. Påfølgende ambulant polygrafi for å kontrollere resultatet viste at økt protrusjon utover 70 % av maksimal protrusjon ga dårligere objektive resultater.
Akustisk pharyngometri er en diagnostisk metode for å analysere og måle volum, struktur og obstruksjoner i de første ca. 25 cm. av øvre luftveier gjennom munnhulen ved bruk av akustiske refleksjoner (5). Målingene gjøres på våkne pasienter som sitter oppreist. Det gjøres i hovedsak to forskjellige målinger med akustisk pharyngometri: Grunnlinjeregistrering viser volumet i øvre luftvei målt ved slutten av et normalt utpust (funksjonell residualkapasitet). Denne registreringen gjøres for å kartlegge pasientens volum i øvre luftvei ved normal respirasjon. Kollapsregistrering viser øvre luftveis evne til åpenhet ved en simulert apné, og måles ved slutten av et utpust fra total lungekapasitet til residualvolum (Fig. 1). Dette gjøres for 1) å undersøke volumet i øvre luftvei og 2) for å identifisere hvor i øvre luftvei obstruksjonen er mest uttalt ved en simulert apné.
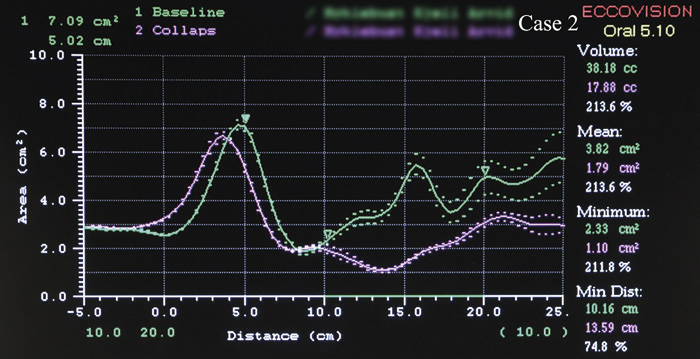
Figur 1. Grønn kurve viser pasientens grunnlinjeregistrering og lilla kurve viser pasientens kollapsregistrering. X-aksen viser avstanden fra pasientens incisiver ved 0 cm og 25 cm ned i øvre luftvei. Y-aksen viser arealet ved hvert punkt i øvre luftvei målt i cm2. Man kan av lilla kurve (kollapsregistreringen) lese at den største obstruksjonen ved en simulert apné er lokalisert i øvre luftvei ca. 14 cm bak incisivene, som er i oropharynx, ved tungeryggen.
Pasienten ble i 2014 undersøkt med akustisk pharyngometri uten søvnapnéskinne. Figur 1 viser hans grunnlinjeverdier. Ved måling av grunnlinjeverdier biter pasienten sammen på et munnstykke av gummi i normal okklusjon. Men på grunn av munnstykket får pasienten en vertikal incisalavstand på ca. 1 - 2 mm. Underkjevens horisontale posisjon er tilsvarende som ved maksimal interkuspidasjonsposisjon (MIP).
Deretter undersøkes hvilke posisjoner av underkjeven som gir henholdsvis maksimalt og minimalt volum ved kollapsregistrering under en simulert apné. Dette gjøres ved å benytte et verktøy (Airway Metrics) som reposisjonerer underkjeven horisontalt og vertikalt mens testen utføres (figur 2 og figur 3). Kollapsregistreringen repeteres med underkjeven i ulike posisjoner horisontalt og vertikalt, til man har funnet den posisjonen av underkjeven som gir maksimalt volum og minimumsvolum ved en simulert apné. I denne posisjonen ønsker en å fremstille skinnen, og posisjonen kalles derfor den akustisk optimale posisjonen (AOP) av underkjeven.

Figur 2. Eksempel på utstyr som kan posisjonere underkjeven i ønsket horisontal og vertikal posisjon ved at pasienten biter på en av disse klossene.
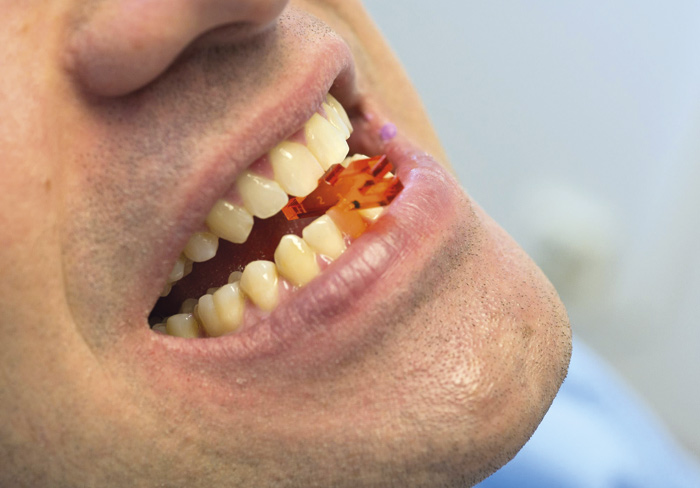
Figur 3. Eksempel på hvordan utstyret brukes på pasient. I dette tilfellet er pasienten posisjonert med 4 mm vertikal incisalavstand og 2 mm protrusjon målt fra kant i kant bitt.
For denne pasienten ble hans AOP funnet ved 65 % av maksimal protrusjon og med en vertikal incisalavstand på 8 mm. Det ble deretter fremstilt en ny søvnapnéskinne av tilsvarende type som han hadde fra før (Narval CC) i 65 % av maksimal protrusjon og med 8 mm vertikal åpning (figur 4).
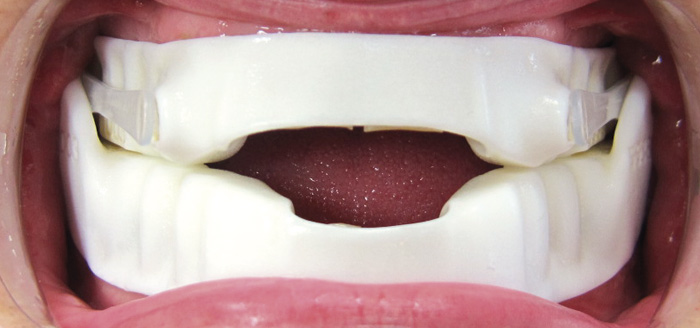
Figur 4. Ny Narval CC-skinne på plass i munnen i pasientens AOP. Den vertikale åpningen er på 8 mm (interincisalavstand) + 1 mm. (vertikalt overbitt) som gir en total økning av den vertikale ansiktshøyden på 9 mm totalt.
En ny kollapsregistrering med akustisk pharyngometri ble gjort med den gamle søvnapnéskinnen og sammenliknet med den nye. Man fant en signifikant økning av både volum og minimumsvolum ved en simulert apné med pasientens nye skinne laget i hans AOP (Figur 5).
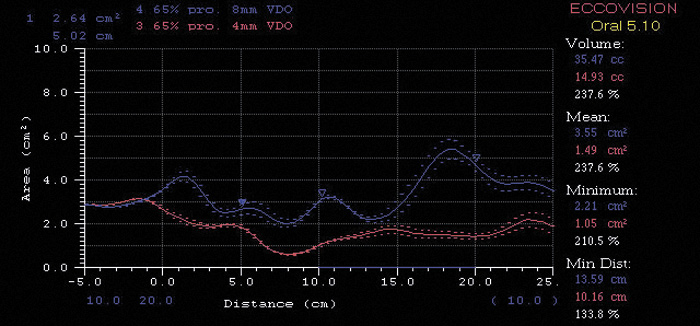
Figur 5. Rød kurve viser resultatet av kollapsregistrering med pasientens gamle søvnapnéskinne, med 4 mm vertikal åpning og 70 % av maksimal protrusjon. Blå kurve viser resultatet av kollapsregistrering med pasientens nye søvnapnéskinne, fremstilt i hans AOP: 8 mm vertikal åpning og 65 % av maksimal protrusjon.
Det objektive resultatet med den nye søvnapnéskinnen ble kontrollert med Apnealink 12 uker etter utlevering, og viste følgende resultat: AHI 4, ODI 6 Gjennomsnittlig SaO2 91 %. Resultatet møter suksesskriterium 1 for behandling med søvnapnéskinne. Pasienten oppga full etterlevelse, det vil si søvn med skinnen minst 5 timer hver natt. Pasienten meldte om god subjektiv effekt av behandlingen. Han var ikke lenger dagtrøtt og kunne kjøre til jobb uten å måtte stoppe for å sove. Pasientens kone observerte ikke lenger snorking eller pustestopp om natten. Ved 2 års kontroll oppga pasienten at han fortsatt brukte den nye skinnen hver natt i minst 5 timer uten bivirkninger, bortsett fra at han opplevde noe munntørrhet på morgenen.
Diskusjon
Denne pasienten fikk et objektivt bedre resultat med en skinne som hadde økt vertikal høyde og mindre protrusjon enn den første skinnen. Litteraturen er noe tvetydig når det gjelder vertikal høyde og grad av protrusjon på søvnapnéskinner. Noen studier indikerer at økt vertikal høyde ikke påvirker den objektive effekten av behandlingen, men forårsaker mer ubehag i kjeveledd og kjevemuskulatur, samt at større vertikal åpning øker graden av kollaps i pharynx hos flertallet av inkluderte pasienter (6, 7). En annen studie har vist at søvnapnéskinner med økt vertikal åpning senket AHI noe mer effektivt (8). Hvor lite man behøver å protrudere søvnapnéskinner og fremdeles behandle OSA effektivt etter suksesskriterium 3 er også undersøkt. En andel på 39 % av alle pasienter oppnådde suksesskriterium 3 med 0 mm protrusjon av sin søvnapnéskinne. Totalt 14 av 15 pasienter med mild OSA og 17 av 21 pasienter med moderat og alvorlig OSA hadde størst reduksjon av AHI med protrusjon £ 3 mm (9). En viss grad av protrusjon av underkjeven er altså nødvendig for å få en god objektiv effekt av søvnapnéskinnebehandling hos enkelte, men slett ikke hos alle pasienter.
Dersom man ikke kommer i mål med konvensjonell behandling med søvnapnéskinne, kan et alternativ være å undersøke pasienten med akustisk pharyngometri. Dette kan avklare om skinnen allerede er optimalisert, om den kan titreres til en mer optimal posisjon eller om ny skinne bør fremstilles for å oppnå økt totalvolum og minimumsvolum gjennom en kollapsregistrering.
English summary
Opsahl UL, Johansson A, Berge M, Opsahl P, Lehmann S.
Acoustic pharyngometry to improve the results of oral appliance treatment
264-7
Oral appliance therapy (OA) is a relatively new treatment modality for obstructive sleep apnea (OSA) in Norway. Continuous positive airway pressure (CPAP) is considered the first line treatment, and oral appliance therapy is commonly offered to patients non-compliant to CPAP. The use of acoustic pharyngometry (AP) may enhance both objective and subjective outcomes of OA therapy in treatment of OSA. AP determines the position of the mandible in the vertical and horizontal plane where the airway space is maximized and at which position the OA should be fitted. Compared to standard technique for delivering oral appliances, acoustic pharyngometry may more readily result in an adequate or more superior treatment. This case report illustrates enhancement of the treatment efficacy by replacement of an existing ineffective OA in a more optimal position using AP.
Referanser
Ramar K, Dort LC, Katz SG et al. Clinical Practice Guideline for the Treatment of Obstructive Sleep Apnea and Snoring with Oral Appliance Therapy: An Update for 2015. Journal of Dental Sleep Medicine. 2015; 2(3): 71 - 125.
Ferguson KA, Cartwright R, Rogers R el al. Oral Appliances for Snoring and Obstructive Sleep Apnea: A Review. SLEEP. 2006; 29 (2): 244 - 62.
Fredheim JM, Røislien J, Hjelmesæth J. Validation of a portable monitor for the diagnosis of obstructive sleep apnea in morbidly obese patients. J Clin Sleep Med. 2014; 10 (7): 751 - 57.
Gjerde K, Lehmann S, Berge ME et al. Oral appliance treatment in moderate and severe obstructive sleep apnoea patient's non-adherent to CPAP. J Oral Rehabil. 2016; 43 (4): 249 - 58.
Xue SA, Hao, JG. Normative standards for vocal tract dimensions by race as measured by acoustic pharyngometry. J Voice. 2006; 20: 391 - 400.
Pitsis AJ, Darendeliler MA, Gotsopoulos H et al. Effect of vertical dimension on efficacy of oral appliance therapy in obstructive sleep apnea. Am J Respir Crit Care Med. 2002; 166: 860 - 4.
Vroegop AVMT, Vanderveken OM, Heyning PHV et al. Effects of vertical opening on pharyngeal dimensions in patients with obstructive sleep apnoea. Sleep Medicine. 2012; 12: 314 - 6.
Rose E, Staats R, Virchow C et al. A comparative study of two mandibular advancement appliances for the treatment of obstructive sleep apnoea. Eur J Orthod. 2002; 24: 191 - 8.
Anitua E, Duran-Cantolla J, Almeida GZ et al. Minimazing the mandibular advancement in an oral appliance for the treatment of obstructive sleep apnea. Sleep Medicine (2017). http://dx.doi.org/10.1016/j.sleep.2016.12.019.
Korresponderende forfatter: Ulrik Leidland Opsahl, e-post: ulrikopsahl@gmail.com
Artikkelen har gjennomgått ekstern faglig vurdering.
Opsahl UL, Johansson A, Berge M, Opsahl P, Lehmann S. Akustisk pharyngometri for bedre resultat av behandling med søvnapnéskinner. Nor Tannlegeforen Tid. 2018; 128: 264-7.
allmennpraktiserende tannlege ved Tannhelsesenteret Lørenskog og tannlege ved Senter for Søvnmedisin, Haukeland Universitetssykehus.
professor ved Universitetet i Bergen (UiB) og overtannlege ved Senter for søvnmedisin, Haukeland universitetsjukehus.
professor ved UiB og overtannlege ved Senter for søvnmedisin, Haukeland universitetssjukehus.
tannlege. Tannhelsesenteret Lørenskog og Sogndal.
førsteamanuensis ved UiB og seksjonsoverlege ved Senter for søvnmedisin, Haukeland universitetssykehus.