Karen Marie Giltvedt, Tore Bjørnland og Heming Olsen-Bergem
Hvordan håndtere pasienter med økt blødningsrisiko
Tannlege, privatpraktiserende.
Professor. Avdeling for oral kirurgi og oral medisin, Det odontologiske fakultet, Universitetet i Oslo
1.amanuensis. Avdeling for oral kirurgi og oral medisin, Det odontologiske fakultet, Universitetet i Oslo. Forsvarets sanitet. Vestre Viken HF.
Tannleger må forholde seg til pasienter med koagulasjonssykdommer som gir økt risiko for blødning ved dentale inngrep. Denne artikkelen ønsker å beskrive hvordan tannleger skal forholde seg til disse pasientene før, under og etter dentale inngrep for å hindre blødningskomplikasjoner. Utfordringen er å vurdere risikoen for blødning opp mot risikoen for at pasienten får sykdom eller komplikasjoner ved at man endrer pasientens medikamenter.
Koagulasjonssykdommer
Koagulasjonssykdommer foreligger ved defekt hemostase og kommer til utrykk klinisk i form av spontan blødning, unormalt kraftig blødning eller blødning som oppstår sent etter vevsskade. Kraftig blødning kan forekomme etter skade, ved epistaxis, menorrhagi eller langvarig blødning i forbindelse med kirurgi/dentale inngrep, og kan være av lokale eller systemiske årsaker som for eksempel defekter i karvegg, blodplater, koagulasjonssystem – og/eller det fibrinolyttiske system (1).
Koagulasjonssykdommene kan være ervervede eller medfødte. Ervervede årsaker er vanligere enn de medfødte. I Norge er det rundt 400 personer med hemofili. Prevalensen av hemofili A er omtrentlig fem ganger høyere enn for Hemofili B. Von Willebrand's sykdom er den vanligste medfødte blødersykdommen (om lag 600 personer i Norge). Von Willebrand's sykdom er ofte underdiagnostisert da pasientene har sykdommen i så mild grad at de ikke har symptomer. Andre faktordefekter er meget sjeldne (Se tabell 1) Geir E. Tjønnfjord og medarbeidere ved Avdeling for blodsykdommer, OUS, opplyser om at ved slutten av 2002 hadde Institutt for sjeldne medisinske diagnoser, OUS, registrert 1 119 pasienter med en form for blødersykdom (2). Rikshospitalet, OUS, har landsfunksjon for behandling av pasienter med blødersykdommer. Ved munnhulekirurgi skal Avdeling for blodsykdommer, OUS, kontaktes før inngrep, og disse vil gi anbefalinger med tanke på om inngrepet kan utføres av egen tannlege, sykehusavdeling ved hjemsted eller på seksjon for kjevekirurgi og munnhulesykdommer ved OUS.
Svikt/defekt i koagulasjonssystemet |
Medfødte
Ervervet
|
Defekt platefunksjon |
Trombocytopeni – Økt destruksjon, nedsatt produksjon eller endret distribusjon ved:
Trombocytopati
|
Karskjørhet |
|
Fibrinolytisk defekt |
|
Blødningsrisiko
De fleste inngrep i munnhulen er ikke forbundet med stor blødningsfare, det vil si forlenget koagulasjonstid, økt blødning eller ukontrollert blødning (3). For å vurdere blødningsrisiko må man vurdere inngrepets omfang. Størrelse på sårflate, graden av karinnvekst og inflammasjonsgrad vil påvirke blødningsrisikoen. Eksempelvis vil inngrep som omfatter oppklapping, fjernelse av ben, samt fjerning av multiple tenner eller tenner med mye granulasjonsvev i periodontallommen gi større risiko for blødning sammenlignet med en enkel ekstraksjon av en tann.
Likeledes vil drenering av en abscess gi en liten såroverflate og liten blødningsrisiko sammenlignet med depurasjon/scaling i et område med inflammert gingiva. Ekstraksjon av en premolar med aktiv periodontal infeksjon gir større blødningsrisiko sammenlignet med ekstraksjon av en premolar med kronisk apikal periodontitt (Se tabell 2).
I tillegg må man vurdere behandlingsteknikk og planlegge hvordan man skal avslutte inngrepet for å hindre blødning. Kirurgisk inngrep med fjernelse av ben gir større risiko for blødning enn enkel ekstraksjon. Manglende fjerning av granulasjonsvev vil gi mer blødning, og åpne alveoler vil gi mer blødning enn ved primærlukking.
Mange anser ekstraksjoner som enkle inngrep, men fjernelse av molarer er å betrakte som et komplisert inngrep og gir økt risiko for blødning. Røttene på molarer på pasienter med økt blødningsrisiko bør derfor deles fra hverandre da dette gir mindre bløding enn ved at tannen fjernes i sin helhet med tang (4).
NSAID’s påvirker blodplatene og mage/tarm kanalen ved å hemme prostaglandinsyntesen som regulerer blodplatene og har en beskyttende effekt på tarmslimhinnen. Dette fører til økt risiko for blødning og gastrointestinale bivirkninger (perforasjon, blødning). Det er av den grunn gunstig å unngå bruk av NSAIDs på personer med økt blødningsrisiko. Selektive COX 2-hemmere (Eksempel Arcoxia) gir økt risiko for kardiovaskulær sykdom, og skal derfor gis med forsiktighet til pasienter med vesentlige risikofaktorer for kardiovaskulære hendelser (for eksempel hypertensjon, diabetes, røyking) (5). Rådet fra Statens legemiddelverk er å unngå selektive COX-2-hemmere og diklofenak, og å bruke naproksen i kortest mulig tid, eventuelt under dekke av en protonpumpehemmer. Legemiddelinteraksjoner kan undersøkes ved å besøke www.interaksjoner.no
Orale inngrep med forventet blødning |
||
|---|---|---|
Orale inngrep med liten blødningsrisiko |
Lav risiko for komplikasjoner |
Økt risiko for komplikasjoner |
|
|
|
Hvordan forholde oss til pasienter med økt blødningsrisiko
Korrekt utfylt helseskjema gir god oversikt over medisinsk historie, alvorligheten av koagulasjonssykdommen, samt oversikt over andre systemiske sykdommer som også gir økt blødningsrisiko som f.eks. nedsatt nyre- lever og beinmargsfunksjon.
Om pasienten informerer om tidligere blødninger må man få utfyllende informasjon om: 1) den hadde en eller flere av kriteriene for signifikant post operativ blødning (se tabell 3) 2) den var forårsaket av lokale faktorer som f.eks. infeksjon, traume eller om den var spontan 3) om det kan være arvelig eller ervervet koagulasjonssykdom 4) om det kan være en koagulasjonssykdom som er forårsaket av en eller flere årsaker. (6)
|
Kriterier for signifikant postoperativ blødning:
|
Andre tegn på økt risiko for blødning er lett blødningstendens (neseblod, blåmerker etc.), lang blødningsperiode etter andre inngrep, blødninger som har vart mer enn 24 timer, sykehusinnleggelser grunnet blødning, medikamenter som påvirker koagulasjon, blødning som har kommet dager etter utførte inngrep (hemofili), høyt inntak av alkohol. (6)
Oversikt over type medikamenter pasienten står på – evt. kombinasjoner av antikoagulerende medikamenter (7)
Klinisk undersøkelse av munnhulen – tegn til ecchymose eller hematom (7)
Biokjemisk utredning – INR (International Normalised Ratio), APTT (aktivert partiell tromboplastintid) (TT(Trombintid)), Fibrinogen (måler koagulasjonstid i sekund, akuttfasereaktant) (8)
|
Utredning av blødningstendens 1) Personlig historie
2) Familiehistorie
3) Kliniske undersøkelser 4) Biokjemisk utredning |
Medikamentell antikoagulasjon
Warfarin og platehemmere har i mange år vært brukt som antikoagulasjonsmidler. I 2013 ble dabigatran (Pradaxa®), apiksaban (Eliquis®) og rivaroksaban (Xarelto®) godkjent for refusjon på blå resept i Norge. Siste preparatet, Edoksaban (Lixiana®) kom på markedet i 2016. Flere pasienter blir nå behandlet med disse nye direkte virkende perorale antikoagulerende medikamentene «DOAK» (9), også kjent som non vitamin-k avhengige antikoagulantia, «NOAK». DOAK har i omfattende kliniske studier vist like god effekt og sikkerhet som tradisjonelle antikoagulasjonsmedikamenter (1), og gir lavere blødningsrisiko sammenlignet med vitamin-k antagonister (warfarin) (10)
Perorale antikoagulasjonsmidler kan deles inn i to hovedgrupper: platehemmere og perorale antikoagulantia (tabell 5).
Platehemmere virker på hemostasen ved å hindre aktivering, aggregasjon og adhesjon av blodplater gjennom fire ulike mekanismer.
– Acetylsalisylsyre – hemmer blodplatenes syntese av tromboxan A₂ ved en irreversibel hemming av cyklooksygenase gjennom platens levetid (11).
– ADP-reseptorantagonister (klopidogrel, tiklopidin, prasugrel, tikagrelor) – blokkerer aktivering av adenosindifosfat (ADP) gjennom ADP-reseptorer P2Y₁₂ på blodplatene. Hemmer dermed ADP-indusert blodplateaggregering. Tikagrelor (Ticlid®) har reversibel effekt, og raskere virkning sammenlignet med klopidogrel (Plavix), men har samtidig flere bivirkninger som dyspne, hematomer og økt blødningsrisiko (11).
– Dipyridamol – Hemmer syntesen av tromboxan A2 og øker effekten av prostasyklin. Virker i tillegg vasodilaterende, også på koronarkar (11).
– Glykoprotein IIb/IIIa-antagonister (abciximab, eptifibatid) – hindrer bindingen av fibrinogen, von Willebrand-faktor og andre adhesive molekyler til glykoprotein IIb-IIIa-reseptorene på aktiverte blodplater. (11)
Effekten varer hele blodplatens levetid (8–10 dager) og det må derfor produseres nye blodplater for å oppnå økt koagulasjon. Ved tann/oralkirurgiske inngrep er det derfor ikke indikasjon for å seponere disse medikamentene i forkant (12,13). Platehemmere anbefales som profylaktisk behandling ved perifer karsykdom, symptomatisk carotisstenose og andre typer hjerteinfarkt/TIA uten påvist atrieflimmer (14).
Marevan (warfarin) er det mest kjente perorale antikoagulantia, og har vært på markedet i over 60 år (13). Marevan er en vitamin-K antagonist som hemmer faktor ll, Vll, lX og X. Dabigatran (koagulasjonsfaktor lla (trombin)hemmer), rivaroksaban og apiksaban (direkte faktor Xa-hemmer) gir rask effekt, har kort halveringstid og er enklere å dosere sammenlignet med warfarin (9). DOAK har derfor blitt førstevalget, og flere pasienter bytter nå over fra Warfarin. Baksiden med disse preparatene er at det ikke er mulig å kontrollere blodverdiene når INR ikke kan måles (15,16). Tidligere har heller ikke disse medikamentene hatt noe antidot, men høsten 2015 ble idarusizumab (Praxbind) et monoklonalt antistoff godkjent til bruk i Norge for å stanse alvorlige blødninger (17).
Indikasjon for bruk av antikoagulantia er pasienter med akutt koronarsyndrom (rivaroksaban), postoperativ tromboseprofylakse etter kne-og hofteprotese kirurgi, kunstig hjerteklaff (warfarin), forebygging av slag og systemisk emboli hos voksne pasienter med ikke klaffe-assosiert atrieflimmer, behandling og forebyggelse av dyp venetrombose og lungeemboli (10).
Perorale platehemmere |
Perorale antikoagulantia |
|---|---|
|
|
Seponering av antikoagulantia og platehemmere
Alle pasienter på antikoagulasjonsbehandling har økt risiko for blødning. Dette medfører også større risiko ved kirurgiske inngrep, tannekstraksjoner og liknende. I RELIS (18) sine anbefalinger fra 2013 som er basert på artikkelen skrevet av en nasjonal rådgivende spesialistgruppe i antikoagulasjon «Informasjon om de nye perorale antikoagulasjonsmidlene dabigatran, rivaroksaban og apiksaban»(10) og «Warfarinbehandling i praksis – tryggere antikoagulasjon»(19) utgitt av norske legeforening, anbefales:
Warfarin
Tannekstraksjon og tilsvarende inngrep kan utføres hos pasienter med INR ≤ 3,0. Bruk av bitetampong fuktet med traneksamsyreoppløsning (Cyklokapron injeksjonsvæske) gir god hemostase. Pasienten bør bite på tampongen i 30–60 minutter. Ved videre blødningstendens kan forsiktig munnskylling med ufortynnet Cyklokapron injeksjonsvæske fire ganger daglig i to-tre dager forsøkes.
Apiksaban
Tannekstraksjon og fjerning av tannsten krever ikke særskilte tiltak. Lokalbehandling med traneksamsyre-fuktet tampong brukes ved behov. Ved elektive småkirurgiske inngrep kan apiksaban seponeres 24 timer før inngrepet, og startes opp igjen dagen etter inngrepet.
Dabigatran
Tannekstraksjon og fjerning av tannsten krever ikke særskilte tiltak. Lokalbehandling med traneksamsyre-fuktet tampong brukes ved behov. Ved elektive småkirurgiske inngrep bør dabigatran seponeres 24 timer før inngrepet hos pasienter med GFR>50ml/min, og to døgn før hos pasienter med GFR<50ml/min. Dabigatran kan startes opp igjen dagen etter inngrepet.
Rivaroksaban
Tannekstraksjon og fjerning av tannsten krever ikke særskilte tiltak. Lokalbehandling med traneksamsyre-fuktet tampong brukes ved behov. Ved elektive småkirurgiske inngrep kan rivaroksaban seponeres 24 timer før inngrepet, og startes opp igjen dagen etter inngrepet.
Ved inngrep uten høy risiko for blødning kan rivaroksaban og apixaban seponeres samme dag (morgendosen) med oppstart samme kveld. Ved større inngrep seponeres kveldsdosen dagen før i tillegg (tabell 6).
Dabigatran (Pradaxa) |
Rivaroksaban (Xarelto) |
Apixaban (Eliquis) |
Warfarin |
|---|---|---|---|
|
|
|
|
Generelt anbefales det å være restriktiv med å seponere warfarin. Om pasienten har stabil INR 2-3 kan kirurgiske inngrep utføres uten å seponere (12,20). Dagsfersk INR prøve fra lege bør sikres før man utfører inngrepet, men det er i tillegg viktig at pasienten har hatt stabil INR over tid (16). Spør etter pasientens INR-kort for å se tidligere INR-målinger. Ved ustabil INR burde inngrepet utsettes for å hindre ukontrollert blødning og fastlege bør kontaktes.
Platehemmere anbefales det i første omgang ikke å seponere ved inngrep uten særlig stor blødningsrisiko. Kombinasjoner av ulike antitrombotiske medikamenter, intensitet av behandlingen og varighet påvirker blødningsrisikoen (10). Den nasjonale rådgivende spesialistgruppen på antikoagulasjon beskriver registre og studier som viser at 30–40 % av pasienter med atrieflimmer blir i kortere eller lengre perioder behandlet med kombinasjoner av perorale antikoagulantia og platehemmere, som regel acetylsalisylsyre (ASA). Risikoen for alvorlig blødning under behandling av kombinasjonen antikoagulasjon + ASA ser ut til å øke med en faktor på 1,5 – 1,6. Ved dobbel platehemmende behandling i tillegg til antikoagulasjon øker risikoen ytterligere med kanskje en faktor 2,5 – 4. Eksempler på dette er pasienter på kombinasjoner av platehemmere som prasugrel (Efient®) og acetylsalisylsyre under PCI behandling, og pasienter med kunstig hjerteklaff på dipyridamol (Persantin®) i kombinasjon med orale antikoagulantia (warfarin) for å forebygge tromboemboli. Den vanligste indikasjonen for kombinasjonsbehandling er pasienter med atrieflimmer + koronarsykdom (10)
Tiltak ved blødning
Som tannlege må man kunne håndtere eventuelle komplikasjoner eller bivirkninger når man skal utføre et inngrep på en pasient med økt risiko for blødning. Før man starter inngrepet er det viktig å ha planlagt hva man gjør ved blødning, og at man har det man trenger for hånden.
Cyklokapron (traneksamsyre), en fibrinolysehemmer, brukes for å forebygge og behandle blødninger forårsaket av generell eller lokal fibrinolyse. Cyklokapron er særlig effektiv ved lokal bruk i munnhulen hvor spytt har høy fibrinolytisk aktivitet. Retningslinjene anbefaler Cyklokapron-fuktet bite-tampong ved tanntrekking eller lokalbehandling med ufortynnet injeksjonsløsning av cyklokapron som munnskylling x 4 i 2–3 dager etter inngrepet hos pasienter med økt risiko for blødning (12,13)
Ved blødning fra alveole peroperativt
Komprimere
Pakking av hemostatikum (oksidert cellulose f.eks. Surgicel, gelatispon eller gelatinsvamp)
-
Primær lukking, og evt. tampong med cyklokapron (figur 1)
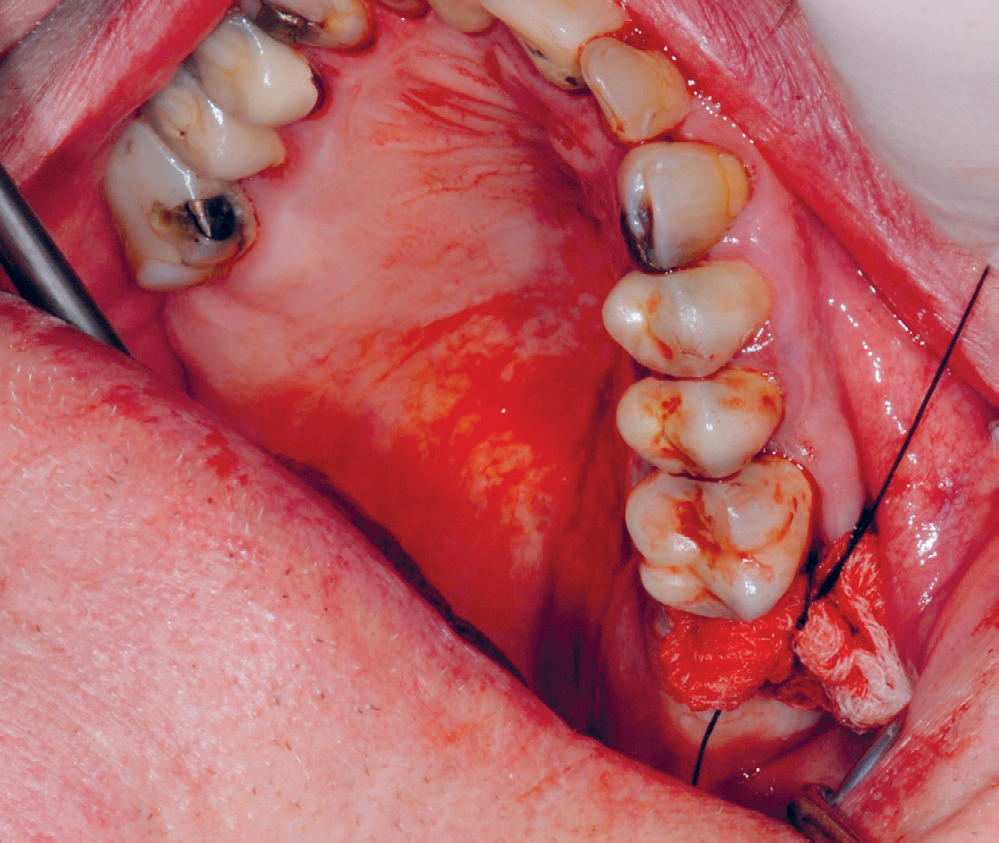
Figur 1. Tupfer med Cyklokapron sutureres fast på toppen av alveolen. Foto: Bergem HO.
Postoperativ blødning fra alveole
Fjern eventuelle suturer
Sug og skyll med rent fysiologisk saltvann
-
Finn årsaken til blødning
I bløtvev – lukk (underbinde, brenne etc.)
I alveolen – samme tiltak som ved peroperativ blødning fra alveole (figur 1 og 2)
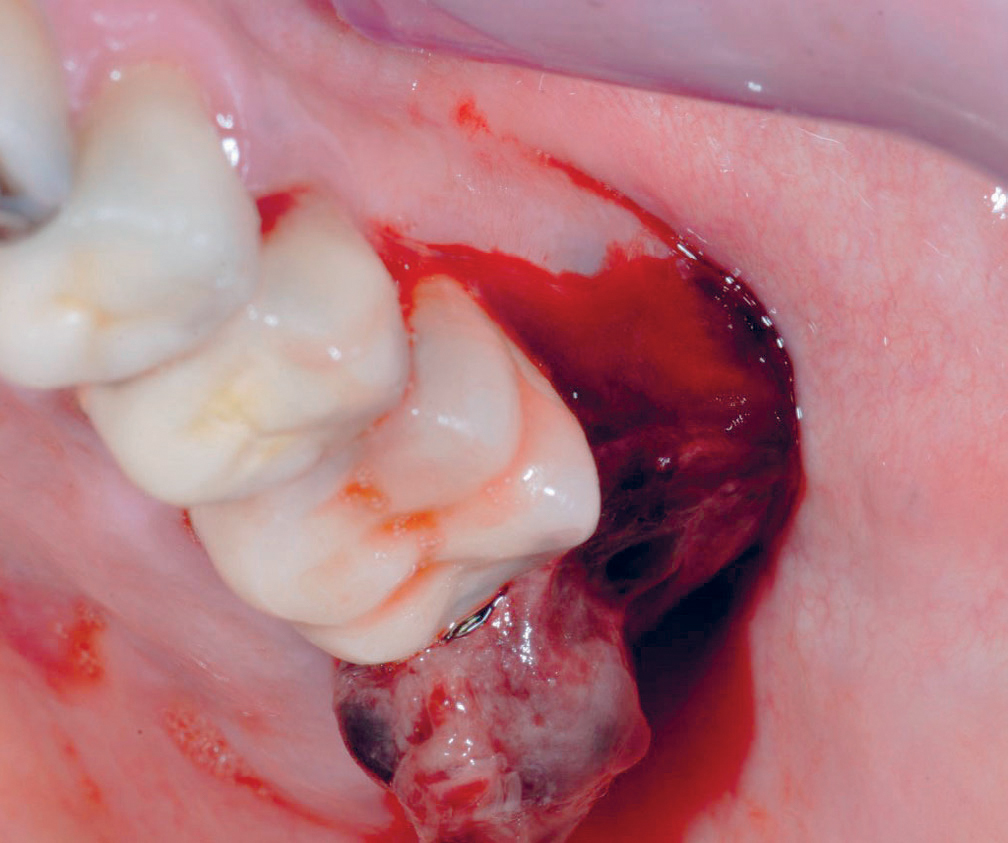
Figur 2. koagel i alveole fire timer etter ekstraksjon av molar. Pasienten bruker Albyl E 75mg Foto: Bergem HO.
Blødning fra Periodontiet
Skyll lommen med saltvann eller cyklokapron
Pakk forsiktig hemostatikum (surgicel eller liknende) i lommen
Suturer ved behov
Instruer pasienten i å skylle med Cyklokapron 3–6 ganger daglig i 1–4 dager. Cyklokapron skal ikke svelges.
Blødning fra bløtvev
Lokaliser årsaken
Underbinde/brenne o.l.
Skylle med Cyklokapron som ved blødning fra periodontiet
Dersom behandlingen ikke lar seg gjennomføre eller man får en ukontrollert blødning må pasienten legges inn på sykehus. Ring vakthavende lege. Ved store ukontrollerte blødninger ring 113 (4,15)
Konklusjon – oppsummering
Ingen medisiner skal seponeres uten å kontakte behandlende/reseptforskrivende lege (kardiolog)
Det er viktig at behandlingen utføres mest mulig atraumatisk – ved ekstraksjon anbefales bruk av periotom, forsiktighet ved bruk av tang, samt spalting av flerrotede tenner
Ha tilgang til lokalt hemostatikum
Suturering anbefales
Pasienter som er antikoagulerte anbefales ikke platehemmere ved smertelindring inklusive NSAID’s.
Referanser
Legehåndboka. Blødningstendens 2016. Oppdatert 26.02.2019. https://legehandboka.no/handboken/kliniske-kapitler/blod/symptomer-og-tegn/blodningstendens/ (lest 08.05.19).
Vinod M, Paus AC, Tjønnfjord G. Kirurgi ved alvorlig blødersykdom – kostbar behandling til en liten gruppe. Tidsskr Nor Legeforen. 2005; 125: 883–5.
Management of dental patients taking Anticoagulants or antiplatelet drugs – dental clinical guidance. Scottish Dental Clinical Effectiveness Programme, Aug. 2015.
Veileder i håndtering av medisiner med økt blødningrisiko. Bergem HO 2019. https://www.odont.uio.no/iko/om/organisasjon/fagavd/oral-kirurgi-oral-medisin/rutiner-metoder/veileder-i-handteringen-av-medisiner-med-okt-blodningsrisiko (lest 04.06.2019).
Den norske legeforening. Retningslinjer for smertelindring 2009. https://legeforeningen.no/PageFiles/44914/Retningslinjer%20smertebehandling (lest 22.09.2019).
Lockhart PB, Gibson J, Pond SH, Leitch J. Dental management considerations for the patient with an acquired coagulopathy. Part 1: Coagulopathies from systemic disease. Br Dent J. 2003; 195: 495–501.
Gupta A, Epstein JB, Cabay RJ. Bleeding disorders of importance in dental care and related to patient management. JCDA. 2007; 73: 77–83.
Blødningsutredning: Når utrede og hvilke analyser? Kristoffersen AH. https://legeforeningen.no/PageFiles/190610/Blødningsutredning (lest 19.06.2019).
Opdal MS, Johansen PW. Nyttig og nødvendig om nye antikoagulasjonsmidler. Tidsskr Nor Legeforen. 2016; 136: 1505.
Helsedirektoratet. Informasjon om warfarin og de nye virkende perorale antokoagulasjonsmidlene dabigatran, rivaroksaban og apixaban. https://www.helsedirektoratet.no/faglige-rad/antikoagulasjonsmidlene-warfarin-dabigatran-rivaroksaban-og-apixaban/Informasjon (lest 04.04. 2019)
Legehåndboka. Hemmere av blodplateaggregasjon 2014. Oppdatert 11.10.1017. https://legehandboka.no/handboken/parakliniske-kapitler/legemidler/b-blod-og-bloddannende-organer/b01-antitrombotiske-midler/b01a-c-hemmere-av-blodplateaggregasjon/ (lest 20.09.2019).
Neppelberg E, Herlofson BB. Antikoagulasjon og platehemmere i tannlegepraksis. Nor Tannlegeforen Tid. 2008; 118: 656–9.
Løkken P, Skjelbred P Bør antitrombotisk behandling seponeres før tannekstraksjoner? Nor Tannlegeforen Tid. 2005; 115: 770–3.
Johansen H, Rutherford OCW, Aamodt AH, Russell D, Atar D, Waleed G. Nye antikoagulasjonsmidler i kombinasjon med platehemmere. Tidsskr Nor Legeforen. 2016; 136: 1543–6.
Hammarfjord O, Lund B, Gynther G, Krüger-Weiner C, Ny generation av blodförtunnande läkemedel – så påverkar de tandvården. Tandläkartidningen 2014; 106: 60–4.
Nilsen AJ, Bergem HO Nye antikoagulantia «blodfortynnende midler». Hvordan forholder vi oss til disse? Nor tannlegeforen Tid 2014; 124: 221.
Rutherford OCW et al Antidotbehandling ved bruk av direktevirkende antikoagulasjonsmidler. Tidsskr Nor Legeforen 2018; 244–7.
Perorale antikoagulantia ved tannbehandling og småkirurgi. Langaas HC, Eriksen AK. https://relis.no/Aktuelt/Arkiv/2013/Perorale_antikoagulantia_ved_tannbehandling_og_smakirurgi (lest 05.05.2019).
Legeforeningen. Warfarinbehandling i praksis – tryggere antikoagulasjon 2010. https://legeforeningen.no/Emner/Andre-emner/Publikasjoner/Veiledere/Warfarinbehandling-i-praksis.
Heitmann M, Sigurd B. Kardiovaskulær sygdom og odontologi. Nor Tannlegeforen Tid 2012; 122: 34–7.
English summary
Giltvedt KM, Bjørnland T, Olsen-Bergem H.
How to manage patients with bleeding disorders?
Nor Tannlegeforen Tid. 2020; 130: 318–24
Bleeding disorders, both acquired and congenital, is a challenge in dental treatment. As dentists, we need to know how to handle these patients before, during and after dental procedures/oral surgery to avoid bleeding complications. Medical history and assessing the bleeding risk of the dental procedure is important to avoid complications. Anticoagulants is a risk factor for bleeding. In 2015 a group of Norwegian specialists wrote an article «Information about the non-vitamin K dependent anticoagulants dabigatran, rivaroksaban and apixaban» which gives recommendations on how to discontinue anticoagulants before dental procedures/oral surgery to avoid uncontrolled bleeding. This paper describes recommendations on when to discontinue anticoagulants and local measures to control bleeding during and after dental procedures/oral surgery.
Korresponderende forfatter: Karen Marie Giltvedt, E-post: kgiltvedt@hotmail.com
Artikkelen har gjennomgått ekstern faglig vurdering.
Giltvedt KM, Bjørnland T, Olsen-Bergem H. Hvordan håndtere pasienter med økt blødingsrisiko. Nor Tannlegeforen Tid. 2020; 130: 318–24
Akseptert for publisering 15.12.2019
MeSH: Oral blødning; Postoperativ blødning; Blodfortynnende medisin; Risikofaktorer