Børge Hede, Patricia de Palma, Karin Persson og Satu Lahti
Oral sundhed hos marginaliserede borgere
Adjungeret lektor, ph.d. Odontologisk Institut, Det Sundhedsvidenskabelige Fakultet, Københavns Universitet, Danmark
Chief dental officer/consultant, med.dr. Department of Dental Medicine, University Dental Care, Karolinska Institutet, Sverige
Headmaster of education. Department for Health and Society, University of Malmø, Sverige
Professor, ph.d. Department of Community Dentistry, University of Turku, Finland
Klinisk relevans
Det er vigtigt, at klinikere har indsigt i og forståelse for, at det påvirker den orale sundhed og sundhedsadfærden, når man lever på kanten af samfundet. Det er også vigtigt at anerkende, at sådanne patientgrupper kan have behov for andre tandplejeydelser og behandlingsplaner end «almindelige» patienter, fordi borgere i udkanten af samfundet ofte har en række sociale problemer, som kan påvirke både deres subjektive behandlingsbehov, men også mulighederne for at gennemføre den planlagte behandling.
Grupper af socialt marginaliserede borgere, fx kronisk psykisk syge, hjemløse, indsatte i fængsler og misbrugere, kan være svære at komme i kontakt med, vanskelige at afgrænse, og ofte ses flere samtidige sociale problemer. Samfundsodontologiske undersøgelser af disse befolkningsgrupper byder derfor på betydelige metodiske problemer og indbyder til anvendelse af alternative tilgange med henblik på kortlægning og evaluering af interventioner. Imidlertid peger eksisterende undersøgelser fra de nordiske lande på flere forskellige årsager til både den ringe orale sundhed og forhindringer for disse gruppers brug af tandpleje på såvel det organisatoriske som politiske niveau. Den ringe orale sundhed og mangel på «skræddersyede» tandplejeprogrammer til disse borgere understreger det ansvar, de tandlægefaglige professioner i almindelighed og de odontologiske læreanstalter i særdeleshed har med hensyn til at prioritere dette forskningsfelt. Ud fra såvel et epidemiologisk som et individuelt perspektiv er der tale om de borgere i vores samfund, som er mest afficeret af orale lidelser, og hvis liv er mest påvirket af det.
Selv om der er påvist betydelige forbedringer i den orale sundhedstilstand i de nordiske lande (1), er der dog flere minoritetsgrupper, som ikke synes at have nydt samme gavn af forbedringerne som befolkningsflertallet. Når man lever på kanten af samfundet, kan dette føre til alvorlige og multiple orale sundhedsproblemer, samtidig med at man i mindre grad benytter sig af de eksisterende tandplejetilbud. Derfor er tandsundheden blandt marginaliserede borgere relativt set dårligere end nogensinde, og spørgsmålet om, hvordan man leverer tandpleje til disse mennesker, trænger sig på.
Disse særlige grupper omfatter hjemløse, misbrugere, fængselsindsatte og borgere med alvorlige og kroniske psykiatriske tilstande. Borgere, som er socialt sårbare eller udstødte, har ofte en række samtidige sociale problemer, fx hjemløshed eller dårlige boligforhold, behov for omfattende social bistand, stofmisbrug, psykisk sygdom, nuværende eller tidligere fængselsophold, langvarig arbejdsløshed, dårlig uddannelse, lav socioøkonomisk status eller flygtningestatus.
Gruppen eller grupperne af socialt sårbare og marginaliserede borgere er derfor vanskelige at afgrænse på et givet tidspunkt, og de overlapper i et vist omfang med den øvrige befolkning. Det kan desuden være svært (vanskelig) at komme i kontakt med dem (bortset fra fængselsindsatte) og inddrage dem i videnskabelige projekter. Traditionelle epidemiologiske undersøgelser med repræsentative stikprøver er derfor ikke særlig velegnede eller relevante, og der er i stedet brug for alternative kvantitative og kvalitative metoder til beskrivelse og evaluering af udførte indsatser.
Betegnelser som «de hjemløse», «de indsatte» eller «stofmisbrugerne» kan derfor være stærkt forsimplede udtryk for personer med meget sammensatte sociale problemer. Men på den anden side set er beskrivelse af en gruppe ud fra dens hovedproblem eller dens institutionelle tilhørsforhold formentlig den eneste mulige måde at nærme sig disse borgere og deres problemer på.
Der er kun foretaget få undersøgelser af tandsundheden blandt socialt marginaliserede borgere i de nordiske lande. I denne artikel vil vi give et overblik over den aktuelle viden om den orale sundhed i relation til disse sårbare grupper i samfundet. Da den kontekst og det sociale system, disse borgere befinder sig i, har afgørende betydning (2), inddrager vi først og fremmest undersøgelser fra de nordiske lande og i mindre grad fra andre vesteuropæiske lande.
Borgere med alvorlige og kroniske psykiatriske tilstande
Siden 1990’erne, hvor psykiatrien blev flyttet bort fra de store psykiatriske sygehuse, er de fleste personer med alvorlige psykiatriske sygdomme at finde i egen bolig med hjælp fra distriktspsykiatriske behandlingstilbud eller i beskyttede boliger/botilbud. Der er stort set ingen forskning, der belyser den orale sundhed blandt borgere i distriktspsykiatrien og borgere med alvorlige psykiske lidelser, som behandles i lokalsamfundet (3).
Alvorlig psykisk lidelse (severe mental illness, SMI) er ikke en enkelt diagnostisk enhed, men en samlebetegnelse for en række diagnoser såsom skizofreni, andre psykoser og affektive lidelser, som er beskrevet i sygdomsklassifikationsmanualerne DSM-5 og ICD-10. SMI er ofte årsag til en funktionsnedsættelse, der i betydelig grad påvirker eller begrænser personens livsudfoldelse.
Der kan være forskellige årsager til dårlig oral sundhedstilstand blandt personer med SMI. Blandt de fremherskende årsager er manglende evne til at opretholde sufficient (tilstrekkelig) mundhygiejne, uregelmæssige tandlægebesøg, der ofte indskrænker sig til nødbehandlinger, samt udbredt brug af receptpligtig medicin, der forårsager hyposalivation (4).
Forskning med fokus på, hvordan personer med SMI oplever deres orale sundhed, viser, at de føler skam over ikke at passe deres tænder og mund (5). Selv om de måske gerne ville gøre en indsats for tandsundheden, får det ofte en lav prioritering i sammenhæng med psykiske problemer. De psykiske symptomer kan gøre det vanskeligt at gennemføre noget så tilsyneladende simpelt som at børste sine tænder. Selv om patienten har de bedste intentioner om at prioritere tandbørstningen, kan det være uoverstigeligt rent faktisk at udføre den (6).
Det er velkendt, at den ofte langvarige medicinering i denne patientgruppe medfører hyposalivation og xerostomi (Figur 1). Disse bivirkninger afhænger ikke alene af det enkelte lægemiddel, men også af det samlede antal lægemidler. I en svensk undersøgelse fandt man, at næsten en tredjedel af patienterne fik ordineret to eller flere antipsykotika (7). Hyposalivation er en kendt risikofaktor for caries, og caries og heraf følgende tandtab er de væsentligste mundhuleproblemer blandt borgere med kroniske psykiatriske lidelser (4). Derimod er der ikke påvist en øget forekomst af parodontale sygdomme.
Personer med SMI har stort behov for tandbehandling, og de fleste af dem søger tandlæge i forbindelse med akutte tilstande.
I en systematisk oversigt fandt man, at personer med SMI havde stærkt forøget risiko for at blive tandløse (odds ratio på 3,4) sammenlignet med baggrundsbefolkningen (4). I en ældre dansk undersøgelse påviste man ved multivariat analyse, at mental sygdom alt andet lige bidrog med én ekstra flade caries pr. år i DMFS-indekset (7).
Disse undersøgelser understreger behovet for et mere nuanceret tandplejetilbud, især i aldersgruppen under 35 år, hvor tab af tænder kunne være forebygget med en individuelt tilpasset støttebehandling. Dette kunne med fordel ske i et samarbejde mellem de sociale forvaltninger, hjemmeplejen, psykiatrien og tandplejen.
Da dårlig oral status hænger sammen med skamfølelse og social isolation (5), er det væsentligt at tilpasse behandlingsmålene efter patienternes egne prioriteringer og evner, så der er en mulighed for at nå i mål. Det er af afgørende betydning at finde ud af hver enkelt patients resurser og prioriteringer. Denne opgave kræver træning af både tandplejepersonale og de øvrige faggrupper, der møder disse borgere i forskellige sammenhænge. Et individuelt tilpasset støtteprogram kan give unge mennesker, der enten er socialt sårbare eller lider af SMI, en bedre mulighed for at opnå en sund mund og sunde tænder.
Caries som følge af hyposalivation
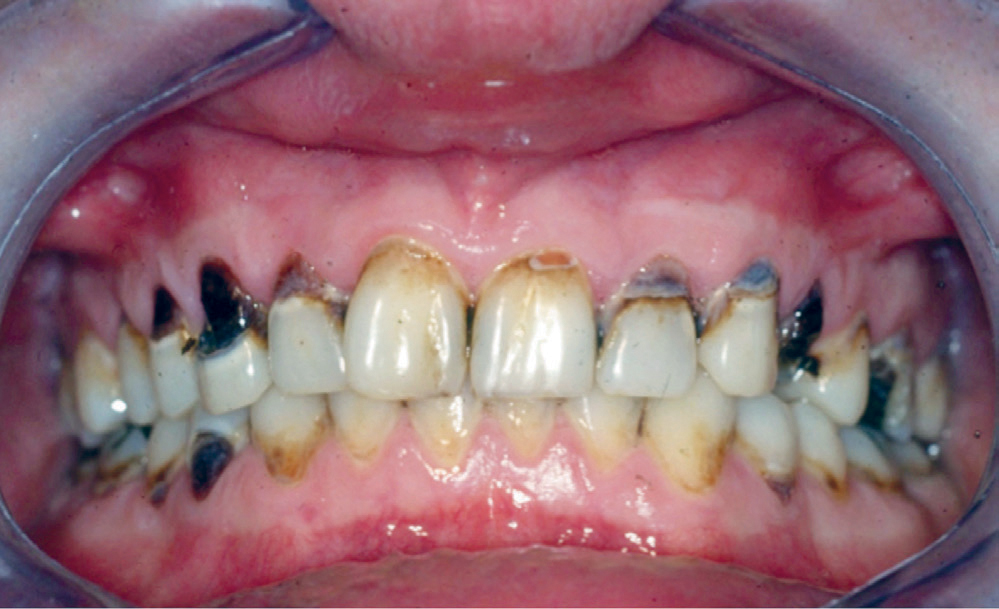
Figur 1. En sindslidende mand i 20’erne med typiske carieslæsioner cervikalt som følge af hyposalivation.
Oral sundhed blandt hjemløse
Hjemløshed er et globalt fænomen med mange sammenfiltrede årsager og konsekvenser såvel for den enkelte som for samfundet som helhed. Psykisk lidelse kan både være årsag til og en følge af hjemløshed. I Sverige har det været ivrigt debatteret, om lukning af institutioner for psykisk syge kan være en årsag til den høje forekomst af psykiatriske lidelser blandt hjemløse.
Globaliseringen har medført dybtgående forandringer på arbejdsmarkedet og internt i familierne, og de sociale netværk er svagere, end de var før i tiden (9). Den kumulative effekt af sociale ændringer som disse er, at samfundet er blevet horisontalt, og at borgerne enten er inkluderede eller ekskluderede, og dette kan føre til hjemløshed.
Generelt bliver problemet imidlertid beskrevet, som om det ikke har noget at gøre med arbejdsløshed, boligmangel, segregation eller ulighed. I stedet lyder det politiske budskab, at hjemløshed er et lille og ikke mindst et meget begrænset problem. De hjemløse beskrives som en utilpasset gruppe i et ellers velfungerende samfund. De socio-politiske og strukturelle årsager til marginaliseringen benægtes eller forties, og der fokuseres i stedet på de afvigende personer og deres afvigende adfærd. Boligområder bliver segregerede, og grænserne mellem dem bliver meget markante. Debatten burde dreje sig om de hjemløses ret til et ordentligt liv med arbejde, bolig og sundhedspleje, herunder tandpleje. Der ligger en stor udfordring i at række ud til de patienter, der er svære at nå (10).
I tidligere tider var der ikke megen videnskabelig opmærksomhed på de hjemløses orale sundhedsproblemer, og der er kun publiceret få undersøgelser om hjemløses orale sundhed i de nordiske lande (11). I de seneste tre årtier er der imidlertid sket en rivende udvikling inden for forskning i specialtandpleje, som bl.a. omfatter hjemløse; men vi er stadig langt fra helt at forstå de hjemløses generelle situation og deres erfaringer med oral sundhed.
De Palma et al. (12,13) har rapporteret, at tandsundheden blandt hjemløse i Stockholm var værre end i tidligere studier i andre lande. Det gennemsnitlige antal tænder var 18, og det er lavere end i baggrundsbefolkningen (14). De hjemløse havde et højt DMFT på 27, og syv ud af otte tandløse havde ingen proteser til at erstatte de manglende tænder. Mundslimhinden var ofte kraftigt beskadiget med tilstande som hyperkeratose, leukoplaki og generaliseret erytem. De hjemløse voksne havde relativt få tilbageværende tænder; men deres parodontale status var bedre end forventet ud fra deres svigtende mundhygiejne.
De Palma et al. (15) understregede, at det ved planlægning af tandpleje for hjemløse af mange grunde er vigtigt ikke blot at inddrage erfaringer fra klinisk forskning, men også at lytte til den enkelte hjemløses følelser og erfaringer. Når man først er blevet hjemløs, er der stor risiko for at blive permanent udstødt. De hjemløse, der deltog i undersøgelsen, angav, at deres tænder var vigtige for dem, og at deres forventninger til tandplejen var at forbedre tyggeevnen og udseendet. Den generelle helbredstilstand var ofte dårlig, og personerne havde mange alvorlige kroniske sygdomme. De fleste angav at have misbrugsproblemer, og mortaliteten blandt de hjemløse var langt højere end i baggrundsbefolkningen.
I Danmark har Øzhayat et al. (16) fundet signifikant dårligere oral livskvalitet (højere OHIP-14-score) blandt hjemløse end i den øvrige befolkning, og forskellen blev ikke ændret efter inddeling i aldersgrupper. De hjemløse havde især problemer inden for områderne smerte, anspændthed, fødeindtagelse, manglende evne til at slappe af, livskvalitet og tyggeevne. Konklusionen var, at de hjemløse havde kraftigt reduceret oral livskvalitet, idet deres OHIP-14-score var næsten tre gange så høj som hos personer i den øvrige befolkning, der også manglede mange tænder og havde behov for proteser. En anden dansk undersøgelse afslørede næsten tilsvarende OHIP-14-score og dårlig oral sundhed blandt socialt udsatte borgere (17). Næsten alle havde ubehandlet caries, og næsten halvdelen havde ikke været til tandlæge de seneste fem år. Efter individuelt tilpasset behandling blev OHIP-14-scoren reduceret til samme niveau som hos sammenlignelige grupper i baggrundsbefolkningen.
Misbrug og oral sundhed
Stofmisbrug (substance use disorders, SUD) defineres som «et problematisk forbrug af alkohol eller andre stoffer, som resulterer i forringelse af dagliglivet eller betydelig angst» (18). Tidligere studier tyder på, at misbrugere har en forøget risiko for caries, gingivitis og parodontitis (19).
Prævalensen af højt alkoholforbrug i de europæiske befolkninger var 42,6 % i 2016 (20). I Sverige antager man, at 12,9 % af mændene og 8,7 % af kvinderne har et alkoholmisbrug (21). Undersøgelser tyder på, at højt alkoholforbrug medfører forøget risiko for erosion, parodontitis og forhøjet DMFS (22). Bortset fra erosionerne skyldes de nævnte tilstande dog ikke alkoholen i sig selv, men snarere den sociale deroute, der følger med alkoholmisbruget (23).
Cannabis misbruges på verdensplan af 192 millioner mennesker mellem 15 og 64 år, og i Europa alene er tallet 17 millioner. De mest almindelige orale bivirkninger blandt cannabismisbrugere er xerostomi, leukoplakier og forhøjet DMFT-score (24,25).
I 2018 anslog man i The World Drug Report, at 34,2 millioner mennesker mellem 15 og 64 år var misbrugere af de CNS-stimulerende stoffer amfetamin og metamfetamin. Xerostomi er en af de almindeligste virkninger til dette misbrug, idet der på grund af påvirkning af centralnervesystemet produceres proteinrigt spyt. Misbrugere bliver også hyperaktive og føler hverken sult eller tørst, og i stedet for vand drikker de ofte sodavand. Kombinationen af bruksisme, xerostomi, proteinrigt spyt og højt forbrug af læskedrikke forøger risikoen for caries. Metamfetaminmisbrugere har også ofte alvorlig parodontitis. Betegnelsen «Meth Mouth» bruges om det typiske orale sygdomsbillede, der ofte ses hos disse misbrugere (Figur 2) (26).
«Meth-mouth«
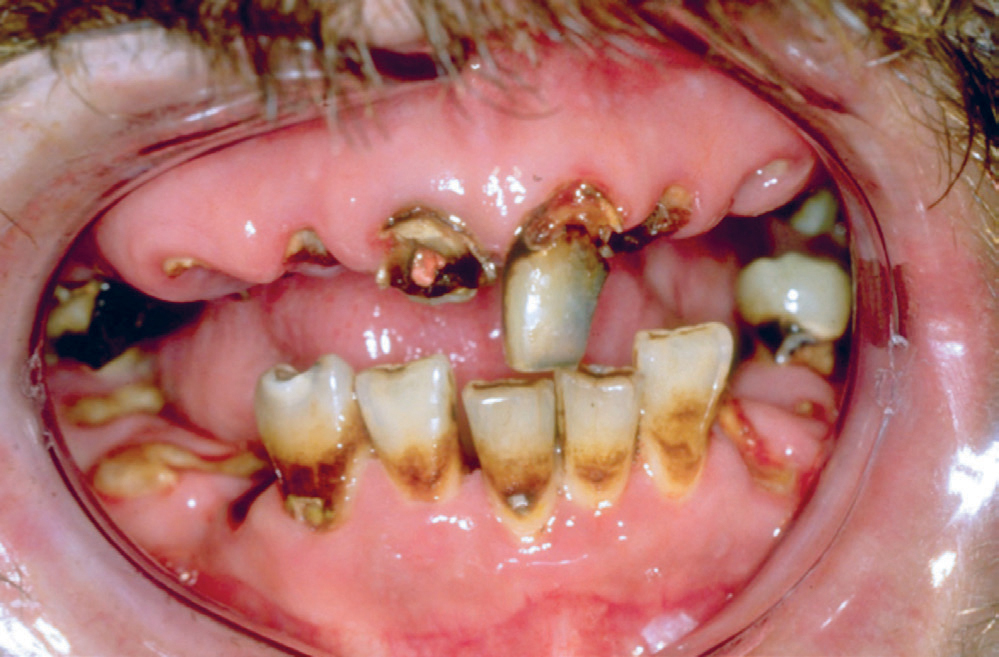
Figur 2. Et eksempel på «meth-mouth»: omfattende caries og tandtab samt tandfrakturer, erosioner og andre orale problemer som følge af metamfetamin-misbrug.
Khat er et andet CNS-stimulerende stof, som påvirker den orale sundhed. Misbrugere tygger bladene, så snart de er høstede, da de unge og friske skud har amfetaminlignende effekt. Khat har samme struktur som amfetamin. I de nordiske lande ses misbrug af khat næsten udelukkende i somaliske og etiopiske indvandrermiljøer. Khat bruges ikke kun ved festlige lejligheder, men også ofte i forskellige situationer i hverdagen. Khat påvirker mundslimhinden som følge af mekanisk eller kemisk irritation, typisk med mørk pigmentering eller hvidlige forandringer i de områder, der berøres under tygningen. Misbrugere bliver også tørstige, og da tørsten ofte slukkes med sodavand eller te med sukker, stiger cariesrisikoen. Den langvarige tygning medfører desuden ofte abrasion af tænderne og temporomandibulær dysfunktion. Stoffet lugter kraftigt og efterlader ofte en grønlig misfarvning på tungen og kindslimhinden og undertiden en brunlig misfarvning af tænderne (27).
Heroin er et opiat, der kan ryges (røykes), sniffes eller injiceres, og som påvirker centralnervesystemets opioidreceptorer. Heroinmisbrugere har generelt dårlig oral status og præsenterer ofte et kompliceret sygdomsbillede. Heroinens analgetiske effekt kan dog ofte sløre smerter og nervøsitet i relation til sygdomstilstande i munden. Tidligere undersøgelser tyder på, at heroinmisbrugere har højere forekomst af caries og parodontale sygdomme end baggrundsbefolkningen (19).
Det er ikke lykkedes os ved søgning i fagfællebedømte (peer-reviewed) tidsskrifter at finde en eneste publikation fra de seneste 25 år fra et eneste af de nordiske lande om sammenhængen mellem oral sundhed og misbrug eller oral sundhed blandt alkoholikere eller stofmisbrugere.
De indsatte i fængslerne
De fængselsindsattes orale sundhed og udfordringer i relation hertil er blevet behandlet i to nye nordiske undersøgelser, en svensk, der kun omhandler mandlige indsatte, og en finsk, der inddrager både mænd og kvinder (28,29).
Indsatte har flere usunde vaner, der kan påvirke den orale sundhed, fx stofmisbrug, som i en systematisk oversigt har vist sig at være meget hyppigt forekommende blandt indsatte i 10 lande (30). Blandt de mandlige svenske indsatte var der 84 % rygere, 71 % stofmisbrugere og 13 % alkoholmisbrugere. Blandt de finske indsatte var der 88 %, som røg hver dag, 62 % var stofmisbrugere, og 33 % havde drukket alkohol mere end én gang om ugen inden indsættelsen. De indsattes livsstil medfører desuden, at de hyppigt er indblandet i ulykker, og tandfrakturer og tandtab forekommer ofte (31). Psykiatriske sygdomme eller lidelser som angst, depression eller søvnforstyrrelser forekom hos 51 % af de svenske indsatte, mens 87 % af de finske indsatte fik lægeordineret medicin, og 28 % fik mindst fire forskellige præparater, typisk antipsykotika, analgetika og søvnregulerende lægemidler (28,29).
Livskvalitet (OHRQoL) blandt marginaliserede borgere
Baseline |
Efter intervention |
P |
|
|---|---|---|---|
Tale |
1,2 |
0,8 |
NS |
Smagssans |
1,2 |
0,8 |
< 0,05 |
Smerte inden for et år |
2,5 |
0,8 |
> 0,001 |
Tyggefunktion |
2,6 |
1,1 |
> 0,001 |
Selvværd |
3,0 |
1,0 |
> 0,001 |
Føler sig anspændt |
2,5 |
0,9 |
> 0,001 |
Utilstrækkelig kost |
2,1 |
0,9 |
> 0,001 |
Afbrudte måltider |
1,6 |
0,7 |
> 0,001 |
Afslapning |
2,1 |
0,6 |
> 0,001 |
Føler sig flov |
3,1 |
1,0 |
> 0,001 |
Føler sig irritabel |
1,1 |
0,3 |
> 0,001 |
Arbejde |
1,0 |
0,2 |
> 0,001 |
Livet generelt |
2,5 |
0,5 |
> 0,001 |
Funktioner i dagligdagen |
1,4 |
0,2 |
> 0,001 |
Total OHIP-14-score |
27,8 |
9,9 |
> 0,001 |
I begge undersøgelser fandt man, at de indsattes orale status var dårligere end baggrundsbefolkningernes. Blandt de svenske indsatte havde 95 % tegn på parodontitis, og blandt de finske indsatte havde alle undersøgte gingivitis, og 7 % havde alvorlige parodontale problemer. I Sverige havde 66 % mindst én tand med behandlingskrævende caries, og i Finland var det tilsvarende tal 81 %. I det finske studie undersøgte man også for erosion og temporomandibulær dysfunktion (TMD). 90 % havde moderat eller fremskredet tandslid, 60 % havde klinisk diagnosticeret TMD, og 84 % havde symptomer på TMD (28,29,32,33).
Hyppigheden af tandbørstning var forskellig blandt indsatte i Sverige og Finland (28,29). I Finland angav stort set alle, at de børstede tænder hver dag, mens kun 7 % af de svenske indsatte børstede tænder hver dag. Denne forskel kunne skyldes forskellige rapporteringsmetoder; en anden mulig forklaring kunne være, at de svenske indsatte blev interviewet ved indsættelsen, mens de finske blev interviewet senere i fængselsopholdet. De indsatte havde generelt uregelmæssige tandplejevaner, idet 13 % af de svenske indsatte og 16 % af finnerne angav, at de gik regelmæssigt til undersøgelse hos tandlægen. I den svenske undersøgelse angav 15 % af de indsatte, at tandlægeskræk var årsagen til de uregelmæssige tandlægebesøg, og noget tilsvarende gjorde sig gældende i den finske undersøgelse (34–37).
Tidligere undersøgelser har påpeget flere forhold, der kan bidrage til den dårlige tandstatus blandt indsatte. Et studie blandt skotske indsatte har beskrevet, hvor komplekse forholdene, der påvirker den orale status, kan være (38). Forfatterne argumenterede for, at sammenhængen mellem depression og tandsygdomme bevægede sig i to parallelle og uafhængige spor: stofmisbrug og tandlægeskræk. Stofmisbrug var den primære mediator og tandlægeskræk den sekundære mediator mellem depression og tandsygdomme. Hvis man vil forbedre de indsattes orale sundhed, er det derfor nødvendigt at anerkende denne kompleksitet og anlægge en bredere strategi som fx common risk factor approach, der inddrager en række fælles risikofaktorer for mange sygdomme (kost, hygiejne, rygning, alkoholforbrug, stress og traumer) (39).
Perspektiver
Data fra nordiske og internationale undersøgelser tyder på, at borgere, der lever på kanten af samfundet, oplever en række barrierer i forhold til tandpleje, såvel på det individuelle som på det organisatoriske og politiske niveau (40). Tidligere nordiske studier antyder også, at der er behov for mere forskning inden for området, både deskriptive studier og studier, der evaluerer forskellige indsatser til fremme af tandsundheden i disse grupper. Endvidere bør universiteterne inddrage viden om marginaliserede grupper i både den prægraduate og den postgraduate odontologiske undervisning. I dag er emnet næsten totalt fraværende i universiteternes curricula, skønt netop disse samfundsgrupper er hårdest belastet af sygdomme i tænder og mundhule. Der mangler også specifik professionel vilje til at forstå disse grupper og en overordnet strategi for disse borgeres tandpleje – en strategi, der indarbejder de erfaringer, der er indhøstet ved de mange forskellige tandsundhedstiltag på lokalt niveau. Denne artikel viser desuden, at der er akut brug for at revidere lovgrundlaget, så det også kommer disse sårbare borgere til gode.
Som nævnt flere gange i denne artikel er der behov for tandplejeprogrammer, der er skræddersyet til disse borgere og deres særlige behov. I nogle, men ikke i alle, nordiske lande indeholder sundhedslovgivningen særlige tandsundhedsprogrammer for personer med svære (alvorlige) sindslidelser.
Fremskridt drives ofte frem af forskning og dokumentation. Fx bevilgede det danske Folketing i 2013 et treårigt offentligt finansieret tandsundhedsprogram for socialt sårbare borgere. Formålet var at etablere og teste et opsøgende tandsundhedstilbud for socialt belastede borgere på kommunalt niveau. Sådanne tilbud blev oprettet og evalueret i flere kommuner, bl.a. i Svendborg og Skive (17). Tilbuddene var baseret på et samarbejde mellem tandplejen og socialforvaltningen, særlige tiltag til motivering af personalet til en forståelse af patienternes oplevede tandplejebehov samt et miljø, der både fysisk og psykologisk signalerede accept og tilgængelighed. Deltagernes OHIP-14-score før og efter interventionen præsenteres i Tabel 1. Resultaterne fra disse to og andre kommuner førte i foråret 2020 til en tilføjelse til Sundhedsloven, der pålagde de danske kommuner at tilbyde gratis tandpleje til de socialt mest marginaliserede borgere.
Dette understreger nødvendigheden af, at tandlægestanden og især universiteterne prioriterer dette forskningsområde, fordi disse grupper af borgere er så hårdt ramt af orale sygdomme, at det i høj grad påvirker deres dagligdag.
Referanser
Christensen LC, Suominen A-L, Hakeberg M, Özkaya F et al. Social inequality in oral health in the Nordic countries – current status. Tandlægebladet. 2021. In press.
Petersen PE, Hakeberg M. Inequality in oral health – theoretical approaches. Tandlægebladet. 2021. In press.
Hede B, Petersen PE. Self‐assessment of dental health among Danish noninstitutionalized psychiatric patients. Spec Care Dent. 1992; 12: 33–6.
Kisely S, Quek LH, Pais J et al. Advanced dental disease in people with severe mental illness: systematic review and metanalysis. Br J Psych. 2011; 199: 187–93.
Persson K, Olin E, Ostman M. Oral health problems and support as experienced by people with severe mental illness living in community‐based subsidised housing – a qualitative study. Health Soc Care Community. 2010; 18: 529–36.
Villadsen DB, Sørensen MT. Oral Hygiene – A Challenge in Everyday Life for People with Schizophrenia. Issues Ment Health Nurs. 2017; 38: 643–9.
Persson K, Axtelius B, Söderfeldt B et al. Monitoring oral health and dental attendance in an outpatient psychiatric population. J Psychiatr Ment Health Nurs. 2009; 16: 263–71.
Hede B. Oral health in hospitalized psychiatric patients in Denmark. Commu¬nity Dent Oral Epidemiol. 1995; 23: 44–8.
Tosi A. The Excluded and the Homeless: The Social Construction of the Fight against Poverty in Europe. In: Minigone E, eds. Urban poverty and the underclass. 1st ed. Oxford: Blackwell, 1996; 83–104.
Howe EG. Organizational ethics’ greatest challenge: factoring in less-reachable patients. J Clin Ethics. 1999; 10: 263–70.
Hede B. Tandplejens stedbørn – de udsatte og de udstødte. Tandlægebladet. 2015; 119: 794–801.
De Palma P, Frithiof L, Persson L et al. Oral health of homeless adults in Stockholm, Sweden. Acta Odontol Scand. 2005; 63: 50–5.
De Palma P, Nordenram G. The perceptions of homeless people in Stockholm concerning oral health and consequences of dental tretament: a qualitative study. Spec Care Dentist. 2005; 25: 289–95.
Norderyd O, Koch G, Papias A et al. Oral health of individuals aged 3–80 years in Jönköping, Sweden during 40 years (1973–2013). II. Review of clinical and radiographic findings. Swed Dent J. 2015; 39: 69–86.
De Palma P, Nordenram G, Ekman SL. The encounter in dental care as interpreted by homeless individuals. Swed Dent J. 2006; 30: 177.
Øzhayat EB, Østergaard P, Gotfredsen K. Oral health-related quality of life in socially endangered persons in Copenhagen, Denmark. Acta Odontol Scand. 2016; 74: 620–5.
Hede B, Thiesen H, Christensen LB. A program review of a community-based oral health care program for socially vulnerable and underserved citizens in Denmark. Acta Odontol Scand. 2019; 77: 364–70.
Franck J, Nylander I. Beroendemedicin. 1st ed. Lund: Studentlitteratur AB, 2011.
Baghaie H, Kisely S, Forbes M et al. A systematic review and meta-analysis of the association between poor oral health and substance abuse. Addiction. 2017; 112: 765–79.
WORLD HEALTH ORGANIZATION. Global status report on alcohol and health 2018. Geneva: World Health Organization, 2018.
Guttormsson U, Gröndahl M. Trender i dryckesmönster – befolkningens självrapporterade alkoholvanor under 2000-talet. Centralförbundet för alkohol- och narkotikaupplysning, 2017.
Wang J, Lv J, Wang W et al. Alcohol consumption and risk of periodontitis: a meta-analysis. J Clin Periodontol. 2016; 43: 572–83.
Hede B. Determinants of oral health in a group of Danish alcoholics. Eur J Oral Sci 1996; 104: 403–8.
Darling MR, Arendorf TM. Effects of cannabis smoking on oral soft tissues. Commu¬nity Dent Oral Epidemiol. 1993: 21: 78–81.
Joshi S, Ashley M. Cannabis: A joint problem for patients and the dental profession. Br Dent J. 2016: 220: 597–601.
Stanciu CN, Glass M, Muzyka BC et al. «Meth Mouth»: An Interdisciplinary Review of a Dental and Psychiatric Condition. J Addict Med. 2017; 11: 250–5.
Al-Maweri SA, Warnakulasuriya S, Samran A. Khat (Catha edulis) and its oral health effects: An updated review, J Investig Clin Dent. 2018; 9.
Priwe C, Carlsson P. Oral Health Status of Male Swedish Citizens at Admission to Prison. J Correct Health Care. 2018; 24: 382–94.
Vainionpää R. Oral health of finnish prisoners. Acta Universitatis Ouluensis, 2019.
Fazel S, Yoon IA, Hayes AJ. Substance use disorders in prisoners: an updated systematic review and meta-regression analysis in recently incarcerated men and women. Addiction. 2017; 112: 1725–39.
Viitanen P, Vartiainen H, Aarnio J et al. Finnish female prisoners – heavy consumers of health services. Scand J Public Health. 2013; 41: 479–85.
Vainionpää R, Peltokangas A, Leinonen J et al. Oral health and oral health-related habits of Finnish prisoners. BDJ Open. 2017; 3: 17006.
Vainionpää R, Kinnunen T, Pesonen P et al. Prevalence of temporomandibular disorders (TMD) among Finnish prisoners: cross-sectional clinical study. Acta Odontol Scand. 2019; 77: 264–8.
Liinavuori A, Tolvanen M, Pohjola V et al. Longitudinal interrelationships between dental fear and dental attendance among adult Finns in 2000–2011. Community Dent Oral Epidemiol. 2019; 47: 309–15.
Astrøm AN, Skaret E, Haugejorden O. Dental anxiety and dental attendance among 25-year-olds in Norway: time trends from 1997 to 2007. BMC Oral Health. 2011; 11: 10.
Hakeberg M, Boman UW. Dental care attendance and refrainment from dental care among adults. Acta Odontol Scand. 2017; 75: 366–71.
Scheutz F, Heidmann J. Determinants of utilization of dental services among 20- to 34-year-old Danes. Acta Odontol Scand. 2001; 59: 201–11.
Arora G, Humphris G, Lahti S et al. Depression, drugs and dental anxiety in prisons: A mediation model explaining dental decay experience. Community Dent Oral Epidemiol 2020Feb 10. Doi.org/10.1111/cdoe.12522.
Watt RG, Sheiham A. Integrating the common risk factor approach into a social determinants framework. Community Dent Oral Epidemiol. 2012; 40: 289–96.
El-Yousfi, Jones K, White S et al. A rapid review of barriers to oral healthcare for vulnerable people. Br Dent J. 2019; 227: 143–51.
English summary
Hede B, de Palma P, Persson K, Lahti S.
Oral health in the margins of the community
Nor Tannlegeforen Tid. 2021; 131: 116–22
Citizens living on the edge of the community form groups which may be difficult to approach and identify. Concurrent social problems are often present at the individual level. From a scientific perspective research on oral health related factors among underserved and socially marginalized groups of citizens, represents methodical challenges which call for alternative approaches. However, from a public health perspective, studies from the Nordic countries have identified several causes of poor oral health and barriers to oral care at the individual, the organizational and the policy level. The poor oral health and the lack of sufficient oral care services calls for tailored oral health promotion programs to these groups of vulnerable citizens and underlines and stresses the responsibility of the dental profession in common and the Universities in particular to prioritize this field of research. From the epidemiological as well as in the individual perspective these groups of citizens bear a heavy burden of oral disease – perhaps a burden which is the heaviest for an individual to carry.
Korresponderende forfatter: Børge Hede, e-mail: bhe@sund.ku.dk
Accepteret til publikation den 6. april 2020
Artikkelen har gjennomgått ekstern faglig vurdering.
Hede B, de Palma P, Persson K, Lahti S. Oral sundhed hos marginaliserede borgere. Nor Tannlegeforen Tid. 2021; 131: 116–22
Emneord: Vulnerable populations; delivery of dental care; oral health; epidemiology; health care research
