Reversibelt, ikke-plakkindusert marginalt beintap ved et osseointegrert tannimplantat
Hovedbudskap
Begrenset kjevekamsbredde og perioperativ oppbygging, gjør sannsynligvis beinvevet rundt et tannimplantat mer sårbart for okklusal overbelastning.
Protetisk restaurering bør i slike kasus planlegges med fokus på optimal, redusert okklusal belastning.
Denne kasuistikken dokumenterer ikke-plakkindusert marginalt beintap ved et osseointegrert tannimplantat. Tapet av osseointegrasjon ble sannsynligvis utløst som følge av overbelastning og/eller suboptimal okklusal belastning. Tilstanden ble reversert etter at belastningen ble redusert ved å optimalisere stressoverføring til implantat-bein interfasen og det omkringliggende bein. Det marginale beinnivået har i en tre-års oppfølgingsperiode vært klinisk og røntgenologisk stabilt.
Peri-implantitt defineres som en plakkassosiert patologisk tilstand i mukosa omkring tannimplantater, med progressivt beintap [1]. Kliniske tegn på peri-implantitt er rødhet, blødning ved sondering (BoP) og økt lommedybde (PD) rundt implantatet sammenlignet med baseline. Peri-implantitt oppstår vanligvis i løpet av de første tre årene implantatet har vært i funksjon [2]. Mangelfull munnhygiene, tidligere alvorlig periodontitt og usystematisk oppfølging etter innsetting av implantat, er blant risikofaktorene for peri-implantitt [3]. Hos en mottakelig vert, er plakkindusert peri-implantitt, protetiske, kirurgiske og biomekaniske faktorer nevnt som mulige triggermekanismer for beintap ved implantat [4] [5]. I en rapport [6] ble derimot en ikke-plakkindusert, hurtig utviklende «peri-implantitt» beskrevet. Tilstanden inntraff etter kort funksjonstid og ble diagnostisert med røntgenologisk beintap, implantatmobilitet og kliniske tegn på inflammasjon. Andre har rapportert minimalt og langsomt peri-implantat beintap etter flere års funksjon, og ingen korrelasjon mellom plakkakkumulering og beinresorpsjon [7] [8] [9] [10].
I titanhofteproteser kan metallslitasje føre til inflammasjon i et aseptisk miljø, med etterfølgende hard- og bløtvevsnedbrytning og til slutt tap av protesen. Titanpartikler ses også ofte i bløtvev omkring tannimplantater [11] [12], og i noen rapporter indikeres det at disse partiklene og ionene har en potensiell negativ effekt på det kliniske resultatet etter implantatbehandling [13] [14]. Plakk på en implantatoverflate kan føre til frigjøring av ioner og titanpartikler som initierer en sekundær inflammatorisk reaksjon [15]. Denne sekundære reaksjonen, kalt metallose, ses ikke rundt naturlige tenner, men antas å kunne spille en kritisk rolle ved beintap rundt enkelte tannimplantater [16].
I en nylig 5-års prospektiv randomisert, dobbel-blindet, parallell-arm klinisk oppfølgingsstudie, ble det rapportert at marginalt beintap (MBL) ved implantatforankrede proteser ble påvirket av hvilken type kobling som ble benyttet mellom implantat og restaurering [8]. Signifikant mindre MBL ble observert når suprakonstruksjonen var skruretinert til implantatene via maskinframstilte distanser bestående av flere komponenter, enn dersom en direkte kobling på implantatnivå ble benyttet. Ved funksjonelle implantater overføres vertikale og horisontale okklusale belastninger til koblingen mellom implantatet og distansen og også til implantatets interne distanseskrue [17] [18]. Ved okklusal overbelastning kan den interne distanseskruen frakturere eller løsne, selv om løsning sjelden forekommer [19] [20]. Om slik løsning eller fraktur ikke finner sted, vil all belastning overføres fra distansen til interfasen mellom implantatet og det omkringliggende bein [17] [18]. Av etiske grunner er det ikke mulig å gjennomføre randomiserte forsøk på mennesker for å undersøke sammenhengen mellom okklusal overbelastning og effekten av ulike implantatkoblinger på MBL [21]. Derfor kan kasuspresentasjoner gi viktige bidrag til å forstå både betydningen av hvilken type suprasjonskonstruksjonskobling som blir valgt og hvordan okklusal biologisk overbelastning påvirker MBL. En helt ny kasusrapport dokumenterte at en reversibel biologisk komplikasjon omkring et osseointegrert implantat kan reverseres dersom den okklusale belastningen reduseres [22]. Hensikten med denne kasuistikken er å vise at ikke-plakkindusert MBL ved osseointegrerte implantater kan forekomme, at tilstanden ikke bare kan reverseres, men også være stabil over en treårs periode.
Kasuspresentasjon
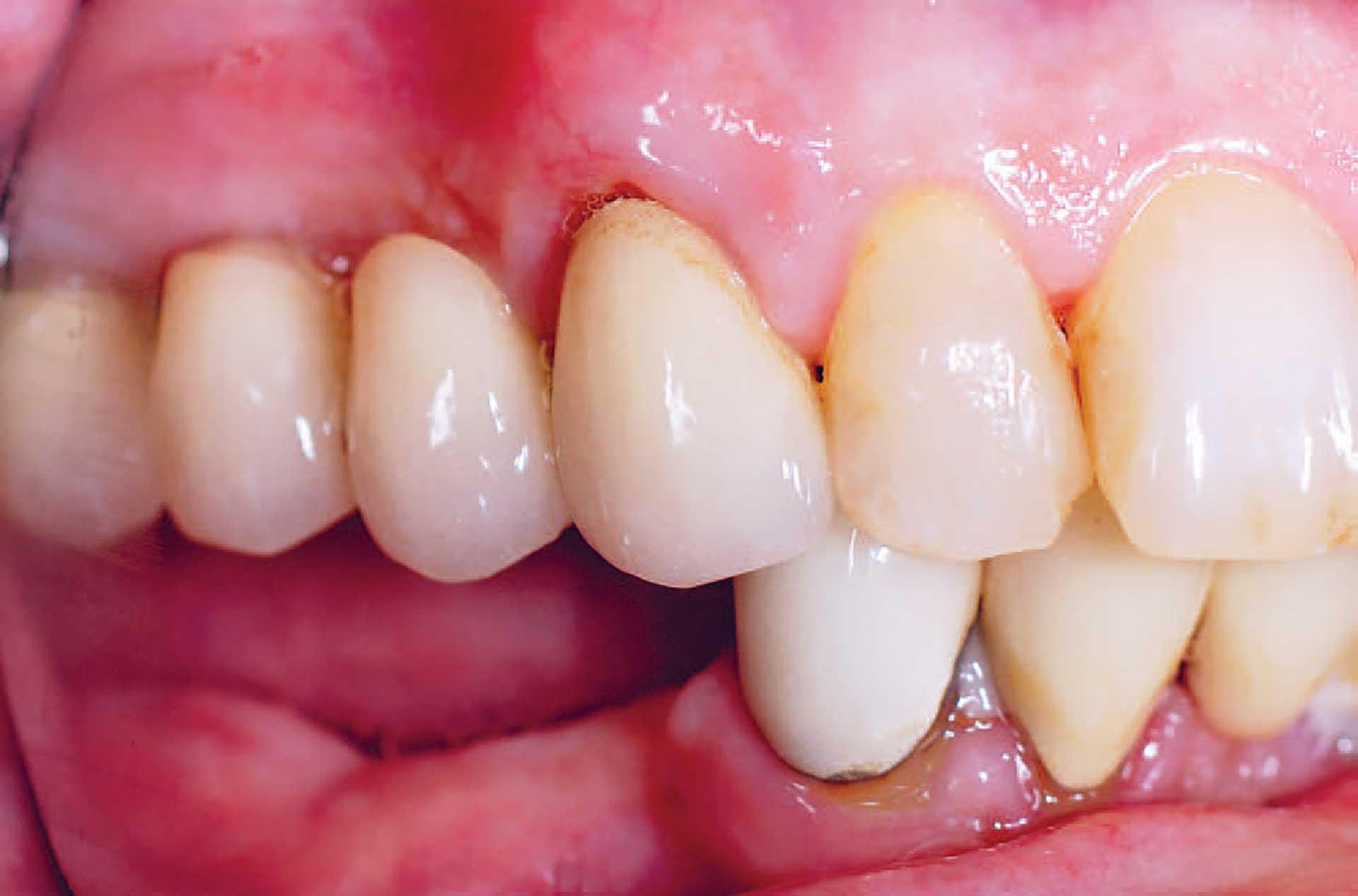
Figur 1. Februar 2017: Kasus med manglende tenner distalt for 43.
I februar 2017 ble en kvinne på 65 år henvist til Spesialistutdanningsklinikken ved Institutt for klinisk odontologi, Universitetet i Bergen, for å erstatte manglende tenner 44, 45 og 46. I antagonistkjeven var det satt inn en tre-ledds tannforankret bro på tann 13–15 til erstatning for 14 (figur 1). Anamnesen viste hypertensjon, osteoporose og tidligere røyking. Hun brukte ACE-inhibitor (Lisinopril®), trombolytika (Asantin®) og kolesterolreduserende tabletter (Zocor®) daglig og alendronat-syre (Fosamax®) ukentlig. Pasienten hadde sluttet å røyke tre måneder før første konsultasjon. På tross av periodontal behandling og regelmessig vedlikehold utført av henvisende tannlege, var tann 44 gått tapt på grunn av periodontitt.
Det ble utført en komplett periodontal undersøkelse og nødvendig ikke-kirurgisk behandling planlagt og gjennomført. Et tilfredsstillende resultat ble oppnådd, med etablering av optimal munnhygiene. I begynnelsen av november 2017 ble det lagt en tverrfaglig behandlingsplan som innebar å erstatte de manglende tennene 44, 45 og 46 med en fast implantatforankret broprotese med direkte skrueforbindelse til to implantater plassert i posisjoner 44 og 46. Som en del av den kirurgiske planleggingen, ble det gjort CBCT (Cone-beam computed tomography). På grunn av begrenset kjevekamsbredde, ble det besluttet å bruke Straumann® Bone Level NC 3,3 x 8 mm i posisjon 44 og Straumann® Bone Level RC 4,1 x 8 mm i posisjon 46.
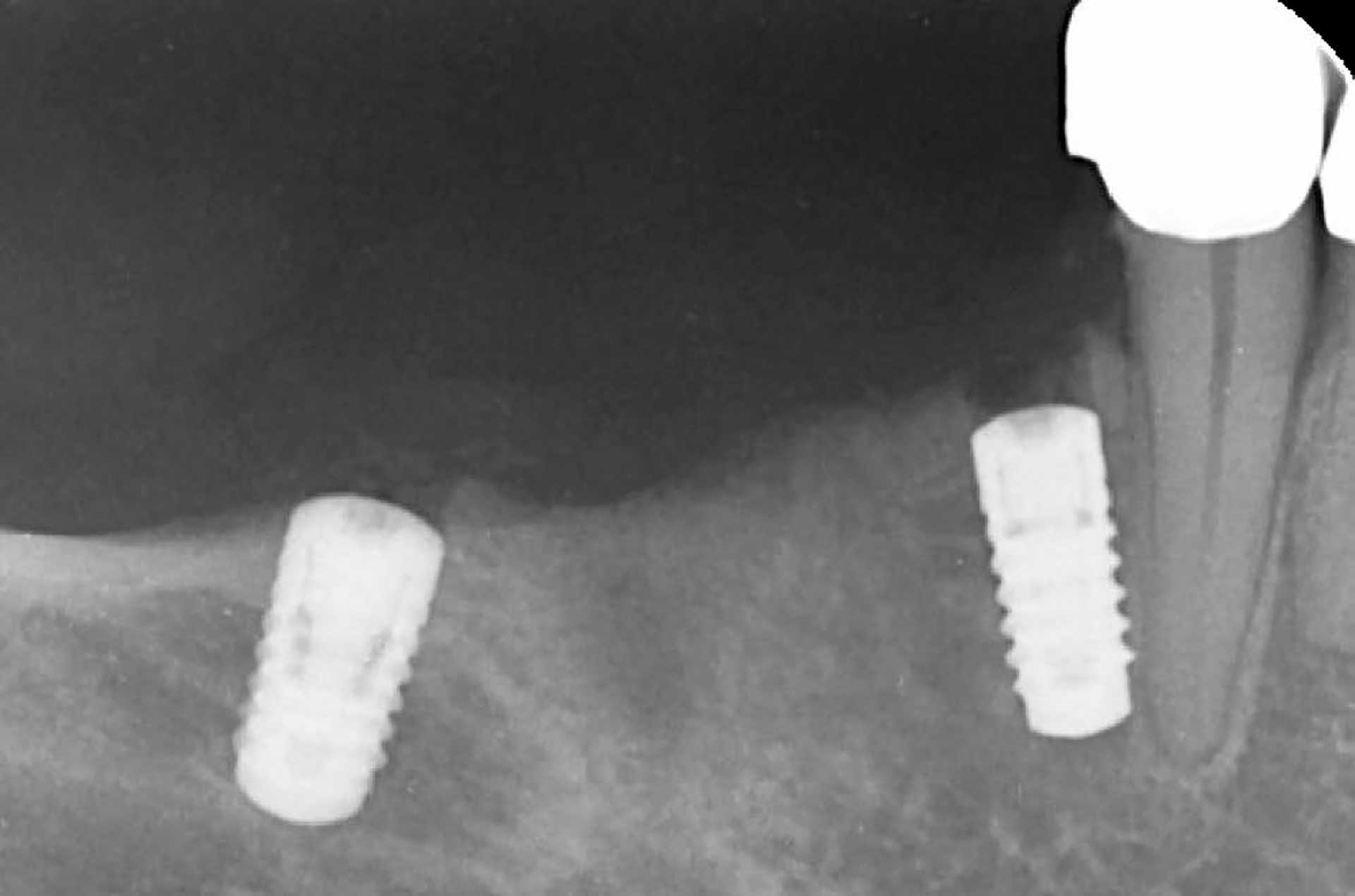
Figur 2. November 2017: Postoperativt røntgenbilde tatt like etter innsetting av to enkle implantater i posisjon 44 and 46. Legg merke til den nære plasseringen av implantatet i posisjon 44 til tann 43.
I slutten av november 2017 ble implantatene innsatt med konvensjonell prosedyre og god primær stabilitet (35 Ncm) ble oppnådd (figur 2). Det ble forskrevet 2 g amoxicillin preoperativt. Plassering av implantat i posisjon 44 ble ikke ideell på grunn av nærheten til tann 43. Som følge av den smale kjevekammen (<2 mm), ble 0,26 mg xenograft (Geistlich BioOss®) plassert rundt dette implantatets marginale del og dekkskruer festet til begge implantater. Operasjonslappen ble replassert og stabilisert med to Ethylon 5-0 suturer i begge operasjonsområdene for å legge til rette for god tilheling av mukosa. Postoperativ informasjon ble gitt. Pasienten, som ble fulgt opp med en ukes mellomrom, hadde ingen subjektive plager. Tilhelingen var ukomplisert og suturene ble fjernet etter to uker.
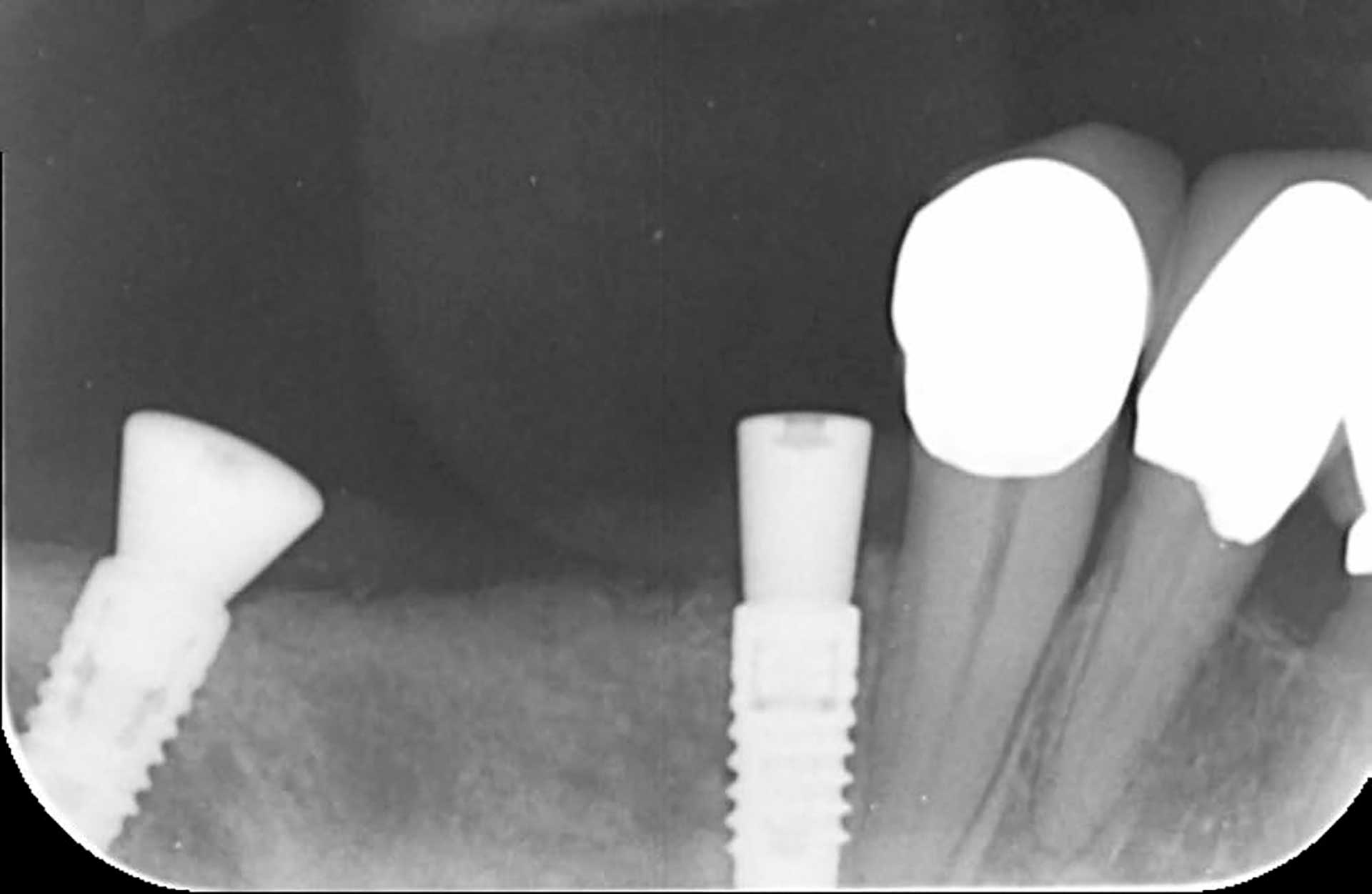
Figur 3. August 2018: Den røntgenologiske undersøkelsen ni måneder postoperativt indikerer en vellykket osseointegrasjon av begge implantatene og distanseoperasjon ble utført.
Pasienten ble inkludert i et periodontalt vedlikeholdsprogram og fulgt opp hver tredje måned i løpet av implantatets tilhelingstid. Røntgenundersøkelse tatt i august 2018, ni måneder postoperativt, indikerte osseointegrasjon av begge implantater. Distanseoperasjon ble utført og tilhelingsskruer festet til implantat 44 med NC diameter 3,6 mm og til implantat 46 med RC diameter 6,0 mm (figur 3). Etter en to-ukers tilhelingsperiode uten problemer, ble suturene fjernet og pasienten henvist for protetisk rehabilitering. En monolitisk zirkoniabro med Straumann Variobase® ble fremstilt med direkte skrueforbindelse til implantatene. Den endelige restaureringen ble innsatt i slutten av oktober 2018 (figur 4).
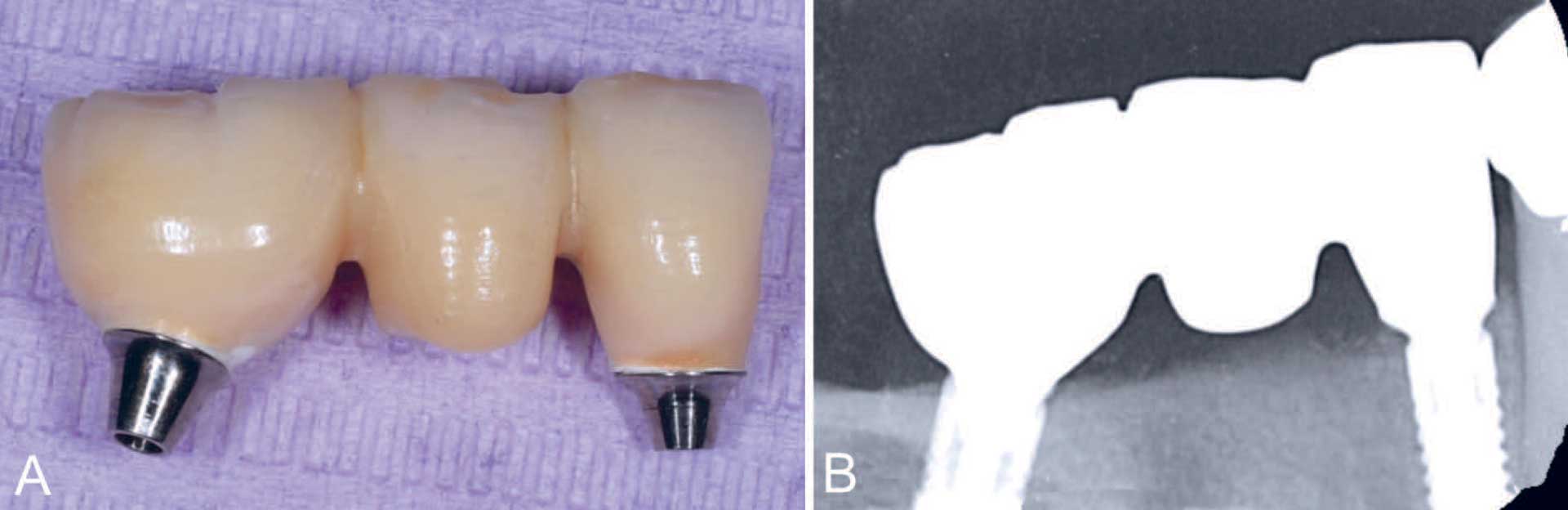
Figur 4: A–B. I oktober 2018 ble en monolitisk zirkoniabro fremstilt med direkte skrueforbindelse til implantatene. A: En tre-ledds implantatbro. B: Røntgenologisk kontroll etter innsetting.
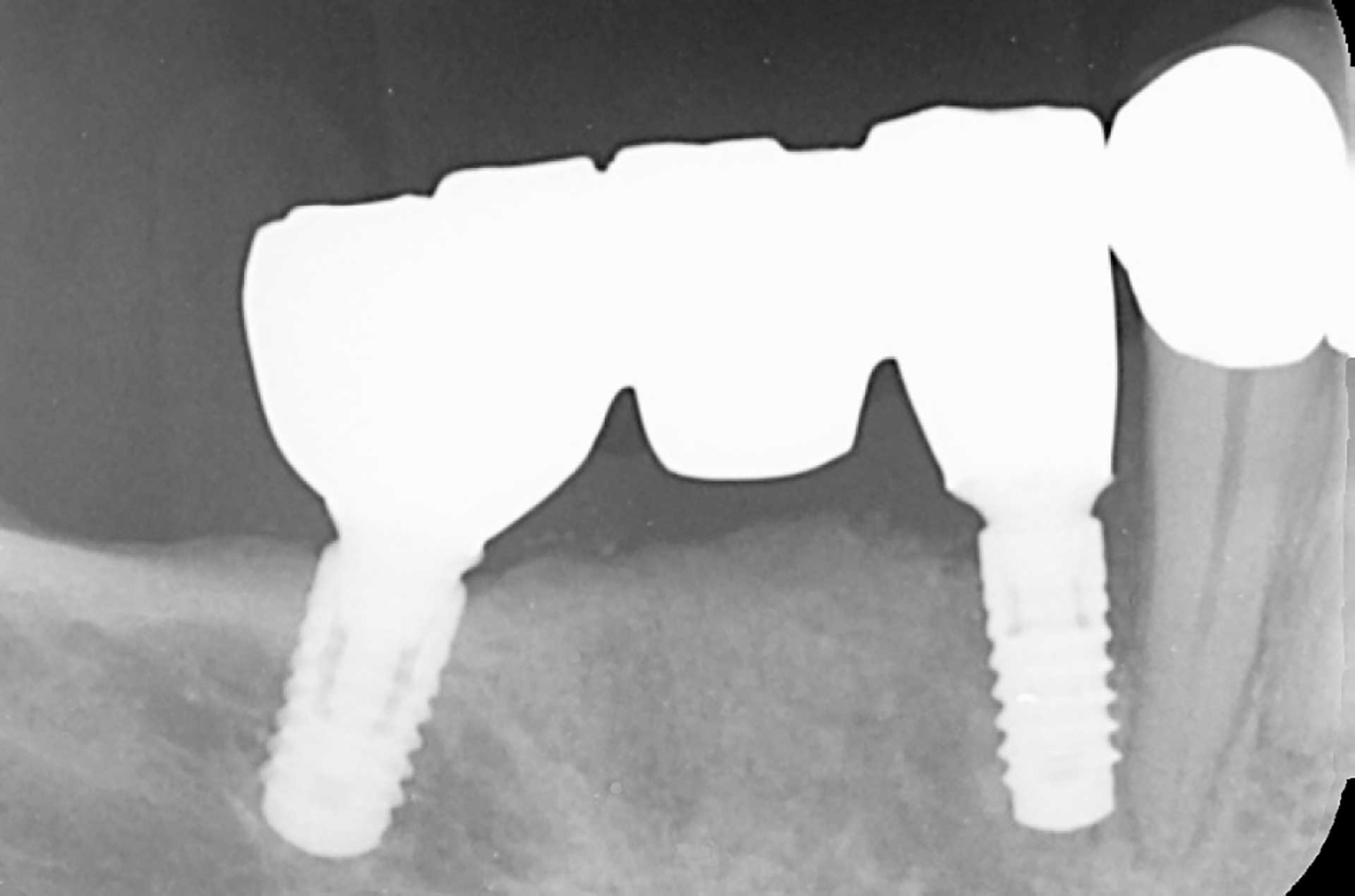
Figur 5. I januar 2019, om lag 2,5 måneder etter innsetting av implantatbro, viste kontroll-røntgenbildet et betydelig (omtrent 50 %) beintap mesialt ved implantat 44.
Periodontal støttebehandling ble utført i begynnelsen av januar 2019. Pasienten klaget da over sårhet og ubehag rundt implantat 44, noe som startet umiddelbart etter innsetting av broen. Et intraoralt røntgenbilde viste et betydelig beintap, omtrent 50 % mesialt ved implantat 44. Den kliniske undersøkelsen viste en 7-mm lomme mesialt med blødning, men uten suppurasjon (figur 5).
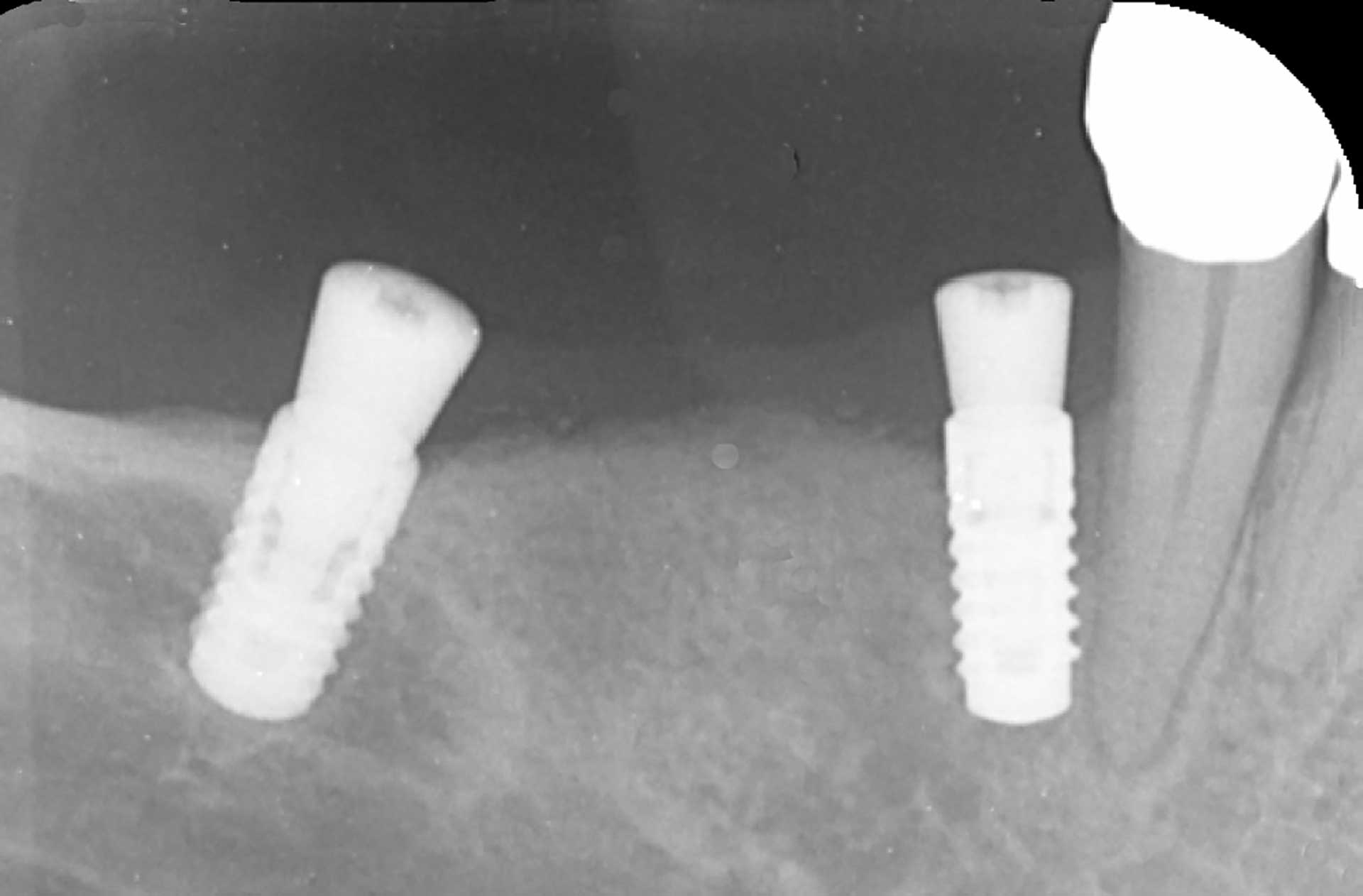
Figur 6. Ca. to måneder seinere, i mars 2019, viste intraoralt røntgenbilde fullstendig oppfylling av mesial beindefekt ved implantat i posisjon 44.
Implantatbroen ble øyeblikkelig fjernet og tilhelingsskruer innsatt. Etter to måneder hadde pasienten ingen symptomer og rapporterte at ubehaget forsvant samme dag som broen ble fjernet. Lomme mesialt på 7 mm var tilhelt, og det var ingen BoP. Et intraoralt røntgenbilde viste fullstendig oppfylling av beindefekten (figur 6).
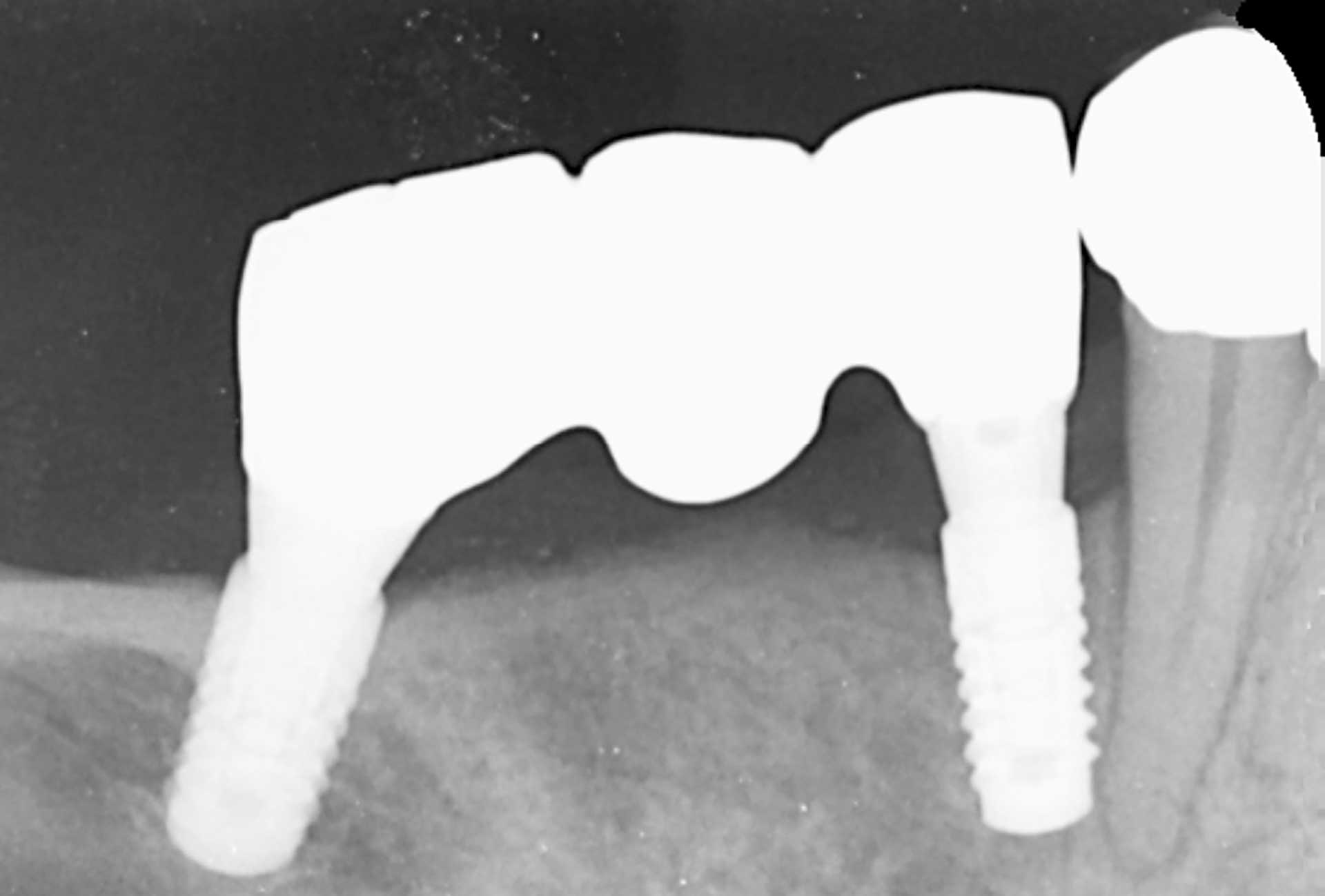
Figur 7. Ca fire måneder etter fjerning av bro (mai 2019), ble en ny bro med slankere utgangsprofil skrueretinert ved bruk av maskinframstilte flerkomponent distanser.
Basert på klinisk skjønn og tidligere publiserte rapporter [6] [8], ble det bestemt å forlenge tilhelingstiden og deretter lage en ny bro med en betydelig slankere utgangsprofil, og å bruke maskinframstilte flerkomponent distanser (SRA abutment, Straumann®) til suprakonstruksjonen i stedet for en direkte kobling på implantatnivå med Straumann Variobase®. Pasienten ble innkalt månedlig i denne perioden, og ingen tegn på inflammasjon ble registrert. I mai 2019, omtrent fire måneder etter den første broen ble fjernet, ble en ny bro skruretinert (figur 7). Antagonisttannsettet ble samtidig justert for å unngå okklusale interferenser og dermed laterale okklusale krefter.
Pasienten ble fulgt opp hver tredje måned for periodontal støttebehandling. Ved kontroll tre år etter det mesiale hurtige beintapet og etterfølgende oppfylling av beindefekten, har pasienten ingen klager og røntgenbilder viser et stabilt peri-implantat beinnivå ved implantat 44 og ingen klinisk inflammasjon (figur 8).
Det ble innhentet skriftlig informert samtykke fra pasienten for publisering av denne kasusrapporten.
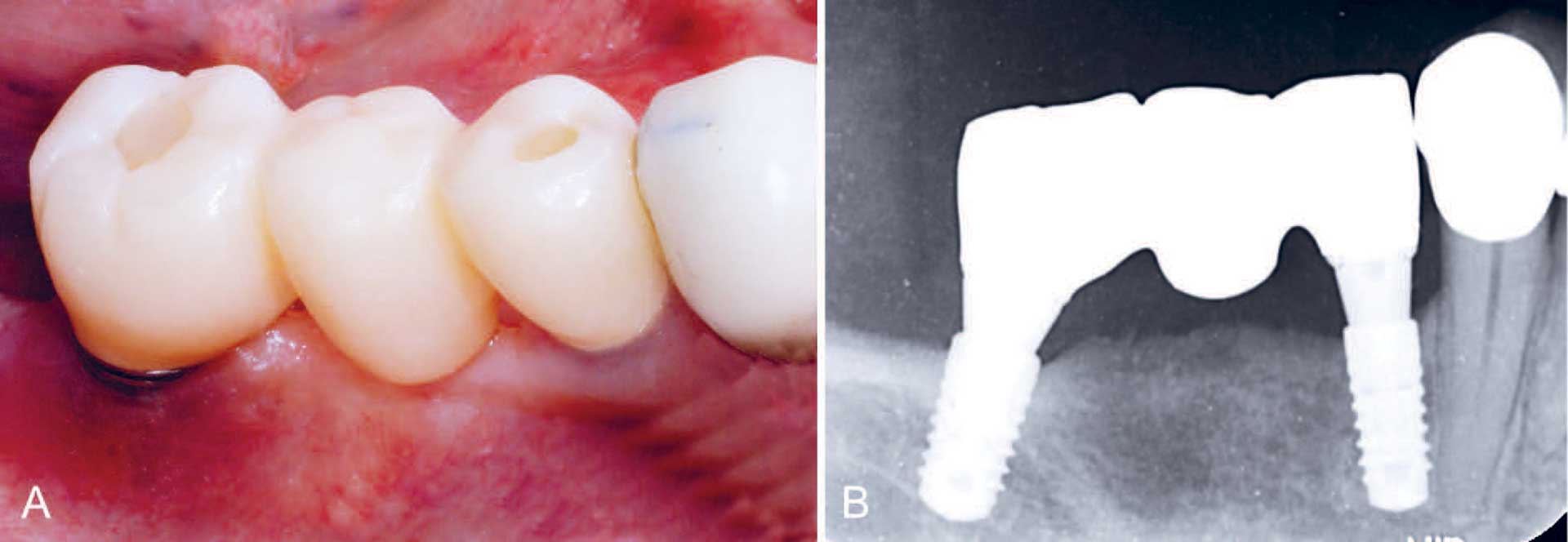
Figur 8: A–B. Røntgenbilde tatt om lag tre år etter raskt beintap og påfølgende oppfylling av bein (mai 2022), dokumenterer et stabilt beinnivå ved implantat 44. A: En tre-ledds implantatbro i posisjon 44 og 46. B: Røntgenologisk kontroll.
Diskusjon
Denne kasuistikken dokumenterer at lokalt, ikke-plakkindusert marginalt beintap ved et osseointegrert implantat kan være reversibelt, selv på medisinsk kompromitterte pasienter. De kliniske tilstandene som er beskrevet i denne rapporten, indikerer at ved ugunstige forhold kan den okklusale belastning på en tre-ledds implantatforankret bro føre til tap av marginalt bein. Mulige etiologiske faktorer var en direkte skrueforbindelse mellom bro og implantater, en kjevekam så smal at en utvidelse var indikert, et implantat i ugunstig posisjon og ingen okklusal justering av antagonisttannsettet.
Plakk betraktes som den underliggende årsaken til peri-implantat sykdom, og mangelfull plakkontroll er identifisert som en vesentlig risikofaktor [23] [24]. På tross av felles etiologiske faktorer, er det enighet om at det er betydelige forskjeller i patogenesen ved peri-implantitt og periodontitt. Peri-implantitt lesjoner er vanligvis større og inneholder flere plasmaceller, makrofager, neutrofiler og en høyere tetthet av vaskulære strukturer lateralt for det cellulære infiltratet [25] [26]. På pasienter diagnostisert med moderat til alvorlig peri-implantitt, starter sykdommen i løpet av de første tre år i funksjon og følger et ikke-lineært akselererende mønster over en niårs periode [2]. I denne kasuistikken ble det registrert en lav plakkskår i den innledende periodontale behandlingen. Det hurtige, reversible marginale beintapet mesialt for implantat 44 viste ingen likhetstegn med en plakkindusert peri-implantitt og plakk utelukkes derfor som primær etiologisk faktor.
Det har vært antydet at implantater som viser pågående MBL også kan være forårsaket av fremmedlegemereaksjoner [4]. Frigjøring av titan- og andre metallpartikler og ioner i det omkringliggende vev kan påvirkes av plakk og/eller mekaniske krefter, og dette kan også være en etiologisk faktor ved beintap omkring dentale implantater [12]. En slik prosess kan indusere immunreaksjoner som kan føre til osteolyse og implantattap [27]. Det virker imidlertid lite sannsynlig at dette er den primære etiologiske faktoren til det hurtige og omfattende lokale beintapet som var begrenset til mesialflaten av implantat 44. Beintapet inntraff dessuten mindre enn 4 måneder etter rehabilitering, med en skrufiksert implantatforankret bro, direkte forbundet på implantatnivå.
Okklusal overbelastning som kan føre til strukturelle eller biologisk skader, inntreffer dersom de funksjonelle og/eller parafunksjonelle belastningene overstiger protesens, implantatets eller implantatkomponentenes mekaniske styrke eller den biologiske toleransen i den osseointegrerte interfasen [28] [29]. All okklusal belastning absorberes av implantat-bein interfasen da det finnes minimale støtdempende mekanismer til å redusere virkningen av belastningen [30]. Generelt fører okklusal belastning til en mekanisk stimulus som er avgjørende for etablering av osseointegrasjon [31]. Ved belastning av bein initieres vanligvis en frigjøring av cytokiner og hormoner som vil kunne stimulere til økt beinstyrke via en økning av beinets mineralinnhold, beinmasse og/eller en raskere remodellering [32]. Imidlertid kan også okklusal belastning føre til vevsnedbrytning dersom den overskrider vevstoleransen [33].
Implantatet i posisjon 44 var sannsynligvis særlig sårbart for okklusal overbelastning som ble overført til implantat-bein interfasen og omkringliggende bein, da det perioperativt ble utført en xenograftutvidelse av kjevekammens bredde. Innlagt xenograft (BioOss®) rundt den marginale delen av implantatet gir røntgenkontrast og er en sannsynlig forklaring på den«røntgenologiske dype plasseringen» av implantatet. Dessuten gjorde implantatets nærhet til tann 43 at den tynne beinplaten mesialt for implantatet var spesielt sensitiv for stresskrefter og nedsatt blodtilførsel. I tillegg bør en mulig unøyaktig tilpasning av restaureringen tas i betraktning særlig ved bruk av en direkte, stiv forbindelse mellom implantat og restaurering. Selv om den permanente belastningen på det omkringliggende beinet ikke nødvendigvis medfører vevsskade [34], vil den likevel øke den totale summen av overførte krefter.
Hovedfunnet i en nylig publisert femårs randomisert klinisk studie, var at signifikant høyere MBL ble observert dersom den protetiske erstatningen var direkte forbundet til implantatene sammenlignet med en forbindelse med maskinerte flerkomponent-distanser [8]. Det ble antatt at sistnevnte distansetype fungerer som en«stress-breaker», og på den måten reduserer risikoen for MBL. Slike distanser gir også lettere tilgang til daglig reingjøring av implantatene i vedlikeholdsfasen. Ettersom det ble observert et ekstremt hurtig beintap i denne kasuistikken, er det lite sannsynlig at bedre tilgang til optimal munnhygiene var en avgjørende faktor. Lengden på distansen er en annen modifiserende faktor som kan ha betydning for beintap postoperativt. Det er dokumentert at lange distanser (3 mm) fører til redusert MBL sammenlignet med korte (1 mm) uavhengig av biologisk bredde [35].
Selv på individnivå finnes det svært få rapporter som dokumenterer en reversibel biologisk komplikasjon omkring et osseointegrert implantat. Den største styrken ved denne kasuistikken er at den viser et stabilt klinisk og røntgenologisk marginalt beinnivå gjennom en oppfølgingsperiode på mer enn tre år etter intervensjon. Informasjon om hvordan et ikke-plakk indusert marginalt beintap kan behandles, har også klinisk verdi.
Som en konklusjon viser dette kasuset at et ikke-plakk indusert marginalt beintap omkring et osseointegrert implantat kan reverseres dersom belastning og stresskrefter reduseres i tilstrekkelig grad. Denne kasusrapporten viser også at begrenset kjevekamsbredde med en perioperativ utvidelse av kjevekammen, kan gjøre det peri-implantale beinet mer utsatt for okklusal overbelastning. I tilsvarende kasus bør derfor den protetiske restaureringen planlegges med spesielt fokus på å optimalisere den okklusale belastningen.
Takk
Vi takker Jørgen Barth, fototeknisk laboratorium, Institutt for klinisk odontologi, Universitetet i Bergen, for å redigere figurene og Marit Dyrøy for framstilling av den protetiske erstatningen.
Referanser
Caton JG, Armitage G, Berglundh T, et al. A new classification scheme for periodontal and peri-implant diseases and conditions – Introduction and key changes from the 1999 classification. J Clin Periodontol. 2018; 45: S1-S8.
Derks J, Schaller D, Hakansson J, Wennstrom JL, Tomasi C, Berglundh T. Peri-implantitis – onset and pattern of progression. J Clin Periodontol. 2016; 43: 383-8.
Schwarz F, Derks J, Monje A, Wang H-L. Peri-implantitis. J Periodontol. 2018; 89: S267-S290.
Albrektsson T, Canullo L, Cochran D, De Bruyn H. “Peri-Implantitis”: A Complication of a Foreign Body or a Man-Made “Disease”. Facts and Fiction. Clin Implant Dent Relat Res. 2016; 18: 840-9.
Person G, Renvert S. Cluster of Bacteria Associated with Peri-Implantitis. Clin Implant Dent Relat Res. 2014; 16: 783-93.
Mattheos N, Schittek Janda M, Zampelis A, Chronopoulos V. Reversible, non-plaque-induced loss of osseointegration of successfully loaded dental implants. Clin Oral Implants Res. 2001 2013; 24: 347-54.
Coli P, Jemt T. Are marginal bone level changes around dental implants due to infection? Clin Implant Dent Relat Res. 2021; 23: 170-7.
Gothberg C, Grondahl K, Omar O, Thomsen P, Slotte C. Bone and soft tissue outcomes, risk factors, and complications of implant-supported prostheses: 5-Years RCT with different abutment types and loading protocols. Clin Implant Dent Relat Res. 2018; 20: 313-21.
Menini M, Setti P, Pera P, Pera F, Pesce P. Peri-implant Tissue Health and Bone Resorption in Patients with Immediately Loaded, Implant-Supported, Full-Arch Prostheses. Int J Prosthodont. 2018; 31: 327-33.
Chrcanovic BR, Albrektsson T, Wennerberg A. Smoking and dental implants: A systematic review and meta-analysis. J Dent. 2015; 43: 487-98.
Flatebo RS, Hol PJ, Leknes KN, Kosler J, Lie SA, Gjerdet NR. Mapping of titanium particles in peri-implant oral mucosa by laser ablation inductively coupled plasma mass spectrometry and high-resolution optical darkfield microscopy. J Oral Pathol Med. 2011; 40: 412-20.
Fretwurst T, Buzanich G, Nahles S, Woelber JP, Riesemeier H, Nelson K. Metal elements in tissue with dental peri-implantitis: a pilot study. Clin Oral Implants Res. 2016; 27: 1178-86.
Olmedo DG, Nalli G, Verdu S, Paparella ML, Cabrini RL. Exfoliative cytology and titanium dental implants: a pilot study. J Periodontol. 2013; 84: 78-83.
Olmedo DG, Paparella ML, Spielberg M, Brandizzi D, Guglielmotti MB, Cabrini RL. Oral mucosa tissue response to titanium cover screws. J Periodontol. 2012; 83: 973-80.
Pettersson M, Kelk P, Belibasakis GN, Bylund D, Molin Thoren M, Johansson A. Titanium ions form particles that activate and execute interleukin-1beta release from lipopolysaccharide-primed macrophages. J Periodontal Res. 2017; 52: 21-32.
Wilson TG. Bone loss around implants—is it metallosis? J. Periodontol. 2020; 92: 181-5.
Delgado-Ruiz RA, Calvo-Guirado JL, Romanos GE. Effects of occlusal forces on the peri-implant-bone interface stability. Periodontol. 2000 2019; 81: 179-93.
Brunski JB, Puleo DA, Nanci A. Biomaterials and Biomechanics of Oral and Maxillofacial Implants: Current Status and Future Developments. Int J Oral Maxillofac Implants. 2000; 15: 15-46.
Flanagan D. Management of a Fractured Implant Abutment Screw. J Oral Implantol. 2016; 42: 508-11.
Fu J-H, Hsu Y-T, Wang H-L. Identifying occlusal overload and how to deal with it to avoid marginal bone loss around implants. Eur J Oral Implantol. 2012; 5: (Suppl): S91-S103.
Fan J, Caton JG. Occlusal trauma and excessive occlusal forces: Narrative review, case definitions, and diagnostic considerations. J Clin Periodontol. 2018; 45 Suppl 20: S199-S206.
Lind KH, Ulvik IM, Berg E, Leknes KN. Reversible, non‐plaque‐induced marginal bone loss around an osseointegrated implant: A case report. Clin Case Rep. 2022; 10.
Monje A, Aranda L, Diaz KT, et al. Impact of Maintenance Therapy for the Prevention of Peri-implant Diseases: A Systematic Review and Meta-analysis. J Dent Res. 2016; 95: 372-9.
Zangrando MS, Damante CA, Sant’Ana AC, Rubo de Rezende ML, Greghi SL, Chambrone L. Long-term evaluation of periodontal parameters and implant outcomes in periodontally compromised patients: a systematic review. J Periodontol. 2015; 86: 201-21.
Carcuac O, Berglundh T. Composition of human peri-implantitis and periodontitis lesions. J Dent Res. 2014; 93: 1083-8.
Galindo-Moreno P, Lopez-Martinez J, Caba-Molina M, et al. Morphological and immunophenotypical differences between chronic periodontitis and peri-implantitis – a cross-sectional study. Eur J Oral Implantol. 2017; 10: 453-63.
Vasconcelos DM, Santos SG, Lamghari M, Barbosa MA. The two faces of metal ions: From implants rejection to tissue repair/regeneration. Biomaterials. 2016; 84: 262-75.
Menini M, Conserva E, Tealdo T, et al. Shock absorption capacity of restorative materials for dental implant prostheses: an in vitro study. Int J Prosthodont. 2013; 26: 549-56.
Laney WR. Glossary of Oral and Maxillofacial Implants. Int J Oral Maxillofac. Implants. 2017; Jul/Aug: Gi - G200.
Michalakis KX, Calvani P, Hirayama H. Biomechanical considerations on tooth-implant supported fixed partial dentures. J Dent Biomech. 2012; 3: 1758736012462025.
Duyck J, Cooman MD, Puers R, Oosterwyck HV, Sloten JV, Naert I. A repeated sampling bone chamber methodology for the evaluation of tissue differentiation and bone adaptation around titanium implants under controlled mechanical conditions. J Biomech. 2004; 37: 1819-22.
Joos U, Wiesmann HP, Szuwart T, Meyer U. Mineralization at the interface of implants. Int J Oral Maxillofac Surg. 2006; 35: 783-90.
Duyck J, Rønold HJ, Van Oosterwyck H, Naert I, Vander Sloten J, Ellingsen JE. The influence of static and dynamic loading on marginal bone reactions around osseointegrated implants: an animal experimental study. Clin Oral Implants Res. 2001; 12: 207-18.
Pan Y, Tsoi J, Lam W, Pow E. Implant framework misfit: A systematic review on assessment methods and clinical complications. Clin Implant Dent Relat Res. 2021; 23: 244-58.
Spinato S, Stacchi C, Lombardi T, Bernardello F, Messina M, Zaffe Davie, Biological width establishment around dental implants is influenced by abutment height irrespective of vertical mucosal thickness: A cluster randomized controlled trial Clin Oral Impl Res. 2019; 30: 649-59
English summary
Reversible, non-plaque-induced marginal bone loss around an osseointegrated dental implant
– a case with 3-year follow-up
This case report documents a non-plaque-induced marginal bone loss around an osseointegrated implant. The loss of osseointegration, most likely caused by overload and/or suboptimal distribution of occlusal loading, was reversed when the loading was reduced by optimally transmitting stress forces to the implant-to-bone interface and surrounding bone. The clinical and radiographic marginal bone status has since remained stable for more than 3 years.
Ulvik IM, Lind KH, Berg E, Leknes KN. Reversibelt, ikke-plakkindusert marginalt beintap ved et osseointegrert tannimplantat. Nor Tannlegeforen Tid. 2022;132:1044-50. doi:10.56373/2022-12-6
I. M. Ulvik og K. H. Lind er likeverdige bidragsytende forfattere.
Korresponderende forfatter: Knut N. Leknes, Institutt for klinisk odontologi, Universitetet i Bergen, Årstadveien 19, 5009 Bergen. E-post: knut.leknes@uib.no
Akseptert for publisering: 19.10. 2022
Artikkelen er fagfellevurdert
Ulvik IM, Lind KH, Berg E, Leknes KN. Reversibelt, ikke-plakkindusert marginalt beintap ved et osseointegrert tannimplantat. Et kasus med tre års oppfølging. Nor Tannlegeforen Tid. 2022; 132: 1044-50.
MeSH: Dental Implants; Peri-Implantitis; Case Reports
Kasuistikken er tidlegare publisert i Clinical Case Report (Lind KH, Ulvik IM, Berg E, Leknes KN. Reversible, non‐plaque‐induced marginal bone loss around an osseointegrated implant: A case report. Clin Case Rep 2022;10), men då med ein kortare oppfølgingstid.
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Ulvik IM, Lind KH, Berg E, Leknes KN. Reversibelt, ikke-plakkindusert marginalt beintap ved et osseointegrert tannimplantat. Nor Tannlegeforen Tid. 2022;132:1044-50. doi:10.56373/2022-12-6
