David Nikolai Breidablik Vatne og Lado Lako Loro
Oralt verrukøst karsinom: Pasienten ønsket ikke behandling
Allmenntannlege. Distriktstannklinikken Vatne, Møre og Romsdal Fylkeskommune.
Dr. odont., godkjent oral patolog, spesialist i oral kirurgi og oral medisin, kjevekirurgisk seksjon, avdeling for kirurgisk klinikk, Ålesund sykehus, Helse Møre og Romsdal HF.
Hovedbudskap
Den samtykkekompetente pasienten har rett til å takke nei til helsehjelp etter at han/hun har fått nødvendig informasjon om tilstanden og innholdet av helsehjelpen. Slik er det ikke for pasienter over 18 år som mangler samtykkekompetanse, da pasient- og brukerrettighetsloven §4-6 kommer til anvendelse [1]. Av denne fremgår det at den som yter helsehjelp kan ta beslutninger om helsehjelp, forutsatt at en slik hjelp anses å være i pasientens interesse og at det er sannsynlig at pasienten ville gitt tillatelse til slik helsehjelp. Det er et krav at beslutningen skal treffes etter samråd med annet kvalifisert helsepersonell, og der det er mulig etter å ha innhentet informasjon fra pårørende om hva pasienten ville ha ønsket. I denne artikkelen vil vi drøfte denne problematikken på bakgrunn av en konkret pasientkasuistikk.
Oralt verrukøst karsinom er en sjelden, men mulig livstruende sykdom. Tidlig diagnostisering er avgjørende for vellykket behandling. I Norge behandles de fleste tilfeller av kreft i munnhulen ved hjelp av kirurgi og stråling. Denne kasuistikken beskriver den krevende situasjonen som oppsto da en pasient avslo kurativ behandling, og hvilke momenter man måtte ta hensyn til ved vurdering av dennes samtykkekompetanse. Pasienten ble diagnostisert med oralt verrukøst karsinom og undersøkt av ulikt helsepersonell som alle konkluderte med at pasient hadde samtykkekompetanse. Pasientens avslag medførte spredning av kreft til omkringliggende vev, infeksjon, smerte, vanskeligheter med å spise og trolig fremskyndet død. Pasienten døde 12 måneder etter å ha blitt diagnostisert med verrukøst karsinom. Dette var et spesielt tilfelle hvor en mentalt adekvat person avslo kreftbehandling, og hvor progresjonen av et ubehandlet verrukøst karsinom kunne følges opp fra diagnose til pasienten døde.
Kreft i munnhulen er en relativt sjelden, men potensielt livstruende tilstand, og utgjør 2-4 % av alle krefttilfeller. Sykdommen oppstår gjennom en akkumulering av skader/genmutasjoner over tid i en celle og er derfor først og fremst en sykdom hos eldre mennesker [2]. I perioden 2015-2019 ble 1085 nordmenn rammet av denne kreftformen [3]. Plateepitelkarsinomer utgjør mer enn 90 % av tilfellene, og oppstår som følge av flere molekylære forandringer som antas å skyldes individuell predisponering for sykdommen kombinert med eksponering for ulike karsinogener (kreftfremkallende faktorer).
I de fleste etniske grupper er prevalensen av munnhulekreft to til tre ganger høyere hos menn enn hos kvinner, og det antas at denne forskjellen delvis skyldes at menn tradisjonelt har arbeidet mer utendørs og hatt et høyere forbruk av alkohol og tobakk. Røyking gir seks ganger forhøyet risiko for utvikling av munnhulekreft, det samme gjelder ved høyt alkoholforbruk. Bruk av begge rusmidlene kan gi hele 15 ganger forhøyet risiko ved sammenligning av brukere og ikke-brukere [2] [4] [5]. I Asia er tygging av betelnøtter- og blader hovedårsaken til kreftutvikling i munnhulen. Mangelfullt oralt renhold samt smitte av humant papillom virus (HPV) kan også være etiologiske faktorer, men HPV er i hovedsak en viktig etiologisk faktor ved plateepitelkarsinom i orofarynks [6] [7] [8].
Pasienten i denne kasuistikken ble diagnostisert med en relativt sjelden form for plateepitelkarsinom; oralt verrukøst karsinom. Disse representerer en 2-4 % av orale karsinomer og kjennetegnes ofte ved at de har et tykt hvitlig blomkålaktig klinisk utseende. Behandlingen av slike tumorer er omdiskutert, men kirurgi har tradisjonelt vært ansett som den foretrukne behandlingsmåten. Lokalt tilbakefall er sjelden ved slike tumorer/svulster og prognosen er god [9]. Symptomer og tegn tannhelsepersonell kan møte ved kreft i munnhulen er kuler og/eller hevelser i slimhinnen, vedvarende ulcerasjoner, tann/tenner som løsner eller protese som ikke lenger passer. En utfordring knyttet til tidlig diagnostisering av denne formen for kreft er at den fort kan overses, ettersom den i de første stadiene vanligvis er smertefri [4]. Symptomene kan også ligne dem man finner ved vanligere og mindre alvorlige tilstander. Derfor er det normalt indisert med biopsi og påfølgende histopatologisk analyse for å kunne ekskludere en eventuell malign tumor eller andre alvorlige tilstander, dersom man observerer en forandring i munnslimhinnen som ikke tilheler i løpet av en treukers periode [10]. I Norge behandles oral kreft i all hovedsak ved radikal (kurativ) kirurgi og strålebehandling, og høy alder er i utgangspunktet ikke til hinder for aktiv behandling.
Vi ønsker i denne spesielle kasuistikken å belyse utfordringer man kan møte som behandler når pasienten velger å takke nei til helsehjelp vi som helsepersonell vil karakterisere som påtrengende nødvendig og mulig livsforlengende. I tillegg beskrives også de aktuelle behandlingsalternativene som ble anbefalt for den konkrete pasienten, og videre de aktuelle lovbestemmelsene behandlere må ta hensyn til når det gjelder ivaretagelse av pasientens autonomi og rett til å selv avgjøre hvorvidt behandling skal gjennomføres.
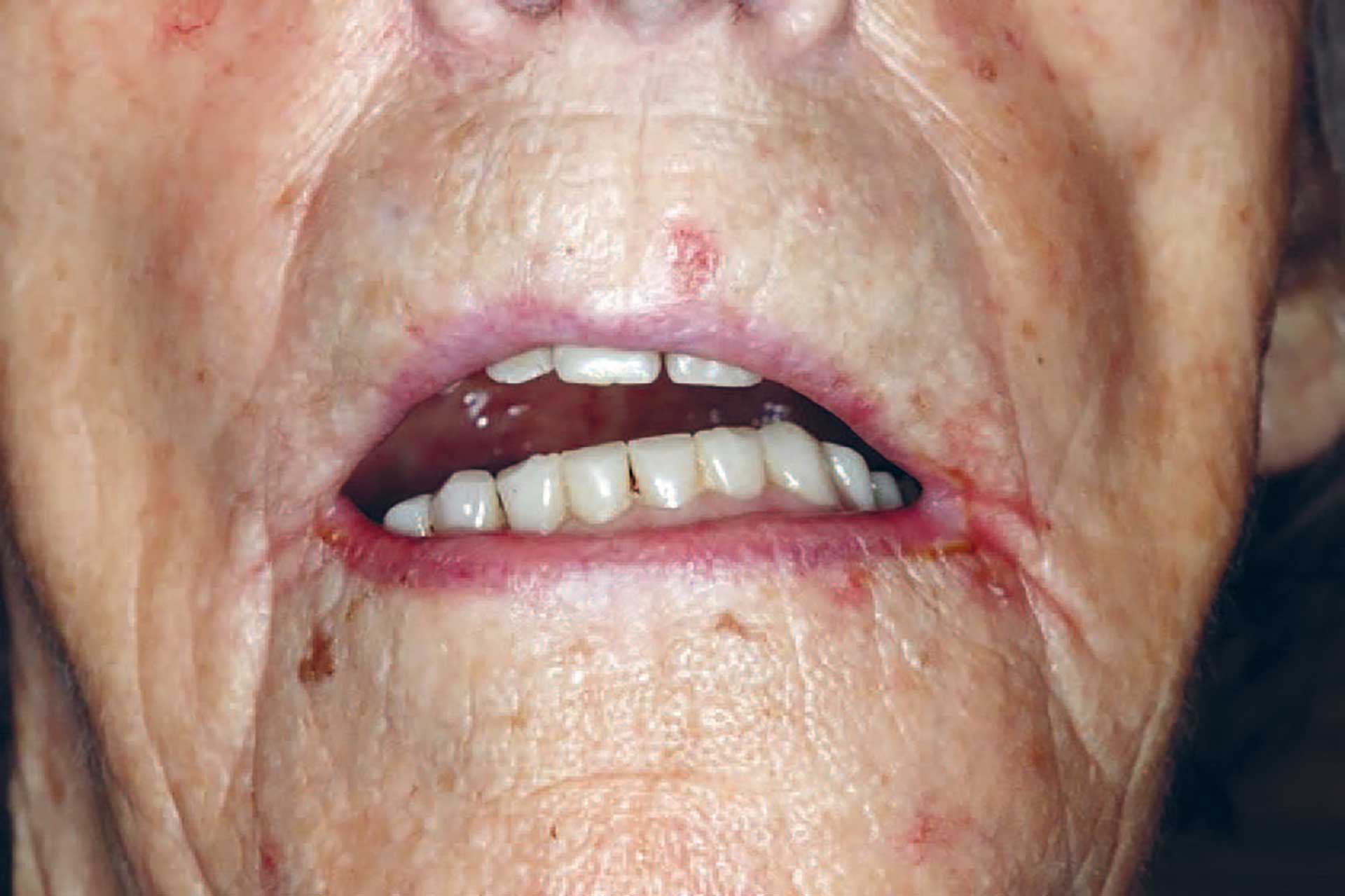
Figur 1. Pasient møtte til undersøkelse ved en lokal tannklinikk. Pasients helprotese passet ikke på grunn av tumor på venstre side.
Kasuistikk
Pasienten var en 94 år gammel kvinne som hadde hjemmesykepleie daglig, og gjennom dette også rett til nødvendig tannhelsehjelp fra den offentlige tannhelsetjenesten (DOT) [11]. Hun hadde tidligere avslått tilbud om fri undersøkelse og behandling, men ble nå overtalt av sin sønn til å oppsøke nærmeste offentlige tannlegekontor på grunn av hevelse i underkjeven som medførte at protesen hennes ikke lengre passet (figur 1). Til tross for høy alder fremsto pasienten mentalt adekvat ved undersøkelsen. Pasienten oppga selv å ha brukt beskjedne mengder av tobakk og alkohol hele livet, og da først og fremst i sosiale sammenhenger. Hun hadde tidligere hatt brystkreft og ble behandlet for dette i 2017. I tillegg led hun av essensiell tremor. Av medikamenter oppga hun bruk av Levaxin mot hypotyreose, Stilnoct mot søvnvansker og Paralgin Forte ved behov. I huden på hennes venstre kinn hadde hun et keratoakantom (figur 2). Dette er en hurtigvoksende hudtumor som har histopatologiske likheter med plateepitelkarsinomer, og som over tid kan gå i spontan regresjon. På grunn av cytologiske egenskaper som ligner plateepitelkarsinomer kan det være utfordrende å skille disse tilstandene histologisk. Derfor behandles keratoakantom også som oftest kirurgisk [9] [12]. Hos vår pasient ble keratoakantomet oppdaget fem år tidligere. Hun avslo også på det tidspunktet aktiv behandling på grunn av høy alder og beskjedne subjektive symptomer.
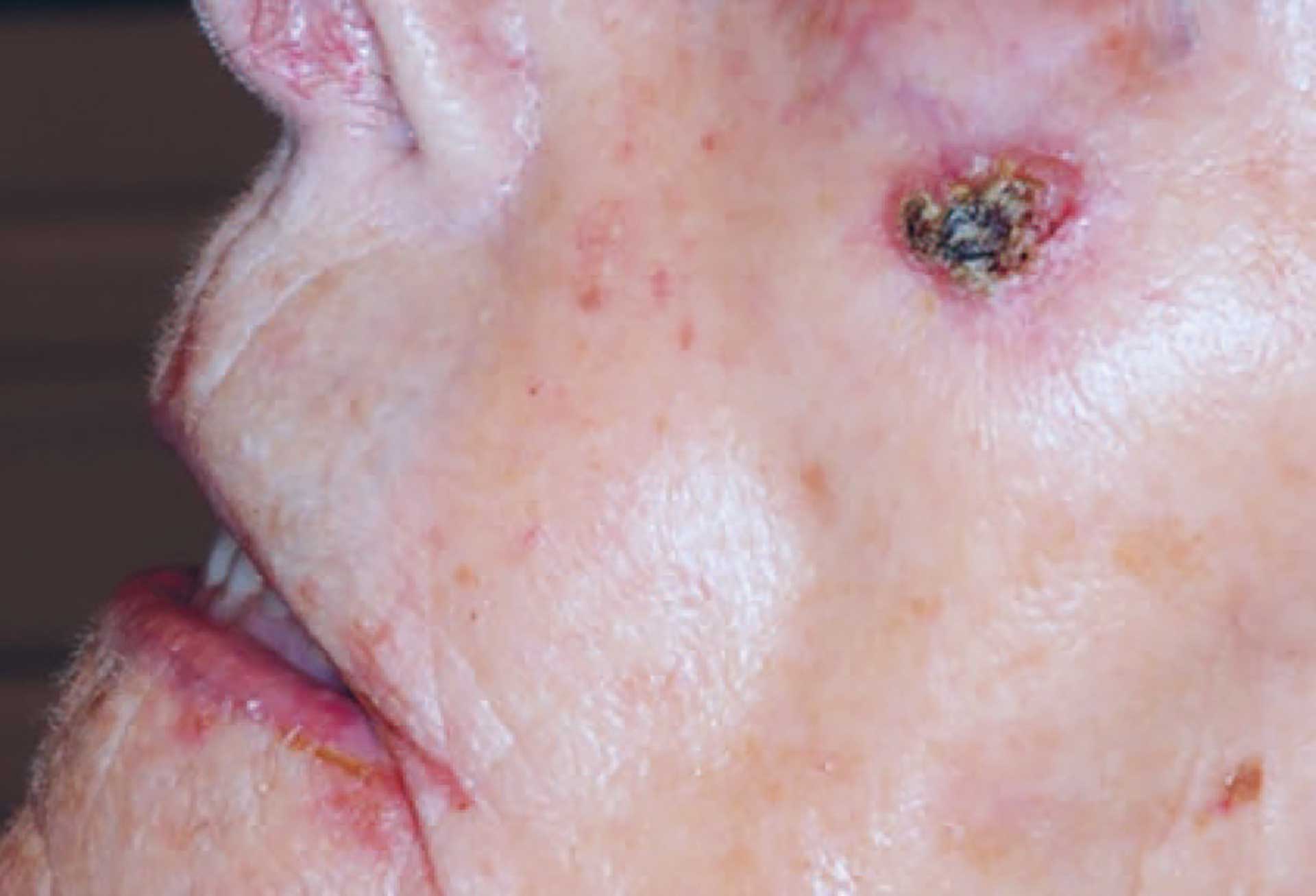
Figur 2. Keratoakanthom på venstre kinn.
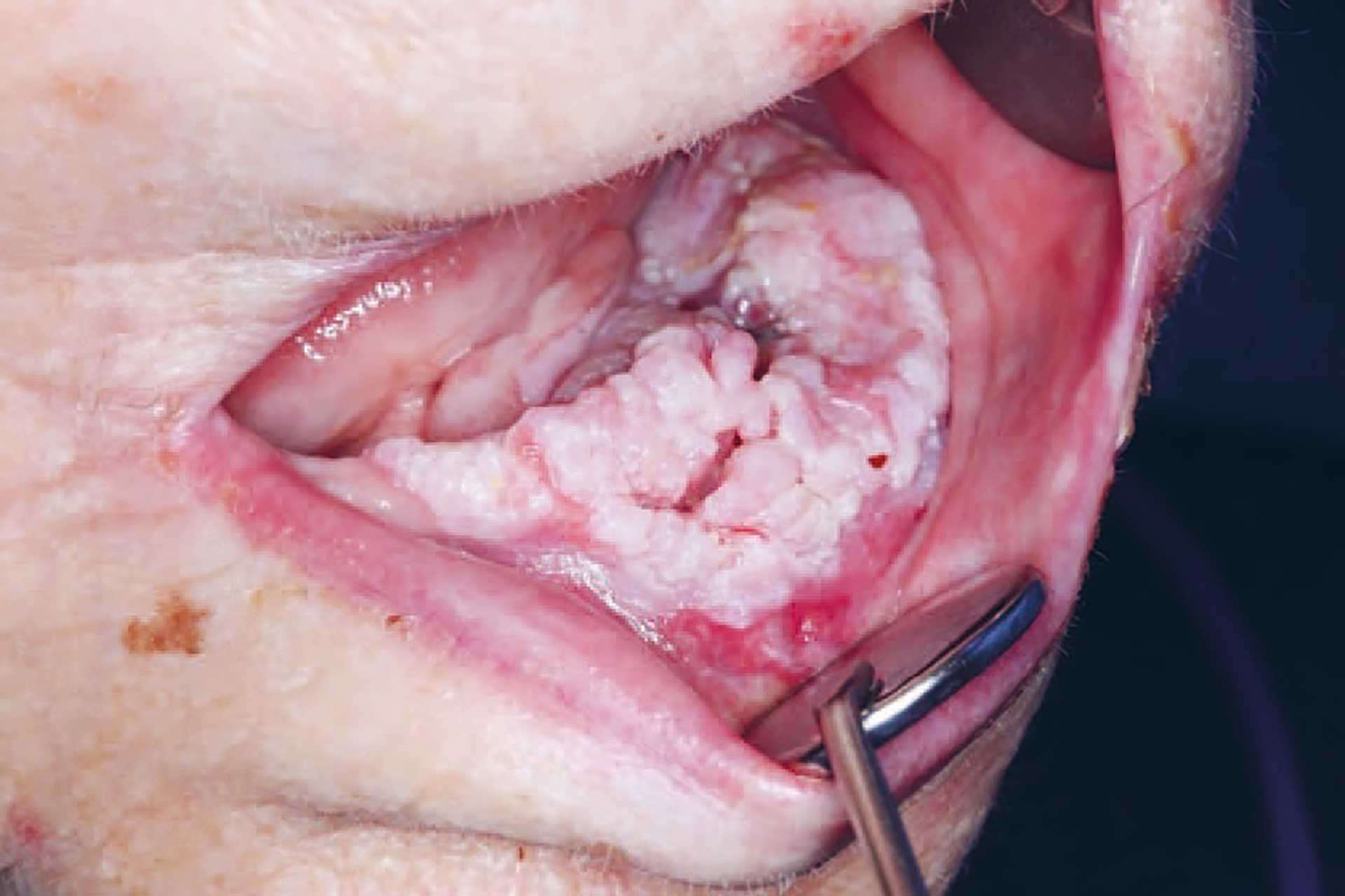
Figur 3. Eksofytisk lesjon/tumor i venstre del av underkjeven.
Ved intraoral undersøkelse på tannklinikken ble det oppdaget en eksofytisk tumor, omtrent 2x5 cm i venstre del av underkjeven (figur 3). Utseendet var hvitlig med uregelmessig overflate, med innslag av rødlige og ulcerøse områder. Tumors beliggenhet var over venstre del av pasients tannløse kjevekam regio 31-37, samt i deler av munngulvet. Hun hadde første gang lagt merke til hevelsen to måneder tidligere, og kjente tidvis smerte fra området. Ettersom svulsten dekket vestre kjevekam ble denne siden av pasients helprotese løftet, slik at hun hadde fått et skjevt okklusjonsplan (figur 1). Pasienten hadde selv lagt sammenrullet kjøkkenpapir under høyre del av protesen for å kompensere for dette. På denne måten fikk hun en jevnere okklusjon og kunne bruke protesen i sosiale sammenhenger, og i noen grad til å tygge mat. Tumors utseende var klart malignitetssuspekt, og pasienten ble hastehenvist til kjevekirurgisk avdeling ved Ålesund sykehus for videre vurdering og behandling. Det ble her tatt biopsi som konkluderte med verrukøst karsinom. Dette er en malign tumor som sjelden metastaserer, vokser langsomt og invaderer lokalt med en bred skyvende front. Videre ble det tatt OPG og CT av ansikt/collum, som viste at svulsten i dette tilfellet ikke infiltrerte inn i kjevebenet.
Pasienten ble kalt inn til ny konsultasjon med oralkirurg og øre-nese-hals spesialist, hvor hun hadde følge av sin sønn. Det ble satt av god tid til konsultasjonen for å informere pasient og pårørende på en grundig måte. Hun ble informert om diagnose, prognose og aktuell behandling som normalt ville blitt utført ved Universitetssykehuset i Trondheim (St. Olavs hospital).
I utgangspunktet ønsket ikke pasienten noen form for behandling, men etter noe dialog bestemte hun seg likevel for å ta litt betenkningstid. Pasient ble gitt noen dager til dette, men fastholdt å avstå fra videre behandling blant annet på grunn av anstrengelsene behandlingsreiser til og fra Trondheim ville medføre. Det ble derfor foreslått en mer avgrenset kirurgisk behandling som kunne utføres lokalt ved Ålesund sykehus. Behandling ville da medført fjerning av tumorvev i munnhulen med marginer i friskt vev og uten reseksjon av benvev eller eventuell strålebehandling. Dette ville i beste fall være livsforlengende, lindre smerte og muliggjøre bruk av helprotese i underkjeven, men pasient avslo også dette tilbudet. Ny kontroll ble avtalt to måneder etter. Pasient tok siden kontakt og avbestilte denne avtalen. Det ble istedenfor avtalt ny time etter ytterligere fire måneder. Ved den lokale tannklinikken ble det skrevet ut analgetisk gel for smertelindring. Pasient ble også rådet til bruk av klorheksidingel.
To måneder senere kontaktet pasientens fastlege kjevekirurgisk avdeling ved Ålesund for råd ettersom hun hadde utviklet en abscess submandibulært på venstre side. Fastlegen informerte om at pasient heller ikke nå ønsket videre utredning og behandling av sin kreftsvulst ved sykehuset. Det ble derfor kun gitt råd om å incidere og drenere abscessen og ordinere antibiotika. Pasienten og fastlegen fikk beskjed om å kontakte kjevekirurgisk seksjon ved behov.
Neste gang pasient møtte til kontroll ved Ålesund sykehus var det gått fem måneder siden hun først ble diagnostisert med kreft i munnhulen. Også denne gangen hadde hun følge av sin sønn. Oralkirurg og ØNH-lege undersøkte pasienten sammen. Submandibulært var det oppstått en fistelutgang med pussflod (figur 4). Svulsten i munnen hadde også økt i størrelse og hadde et område med nekrose sentralt (figur 5).
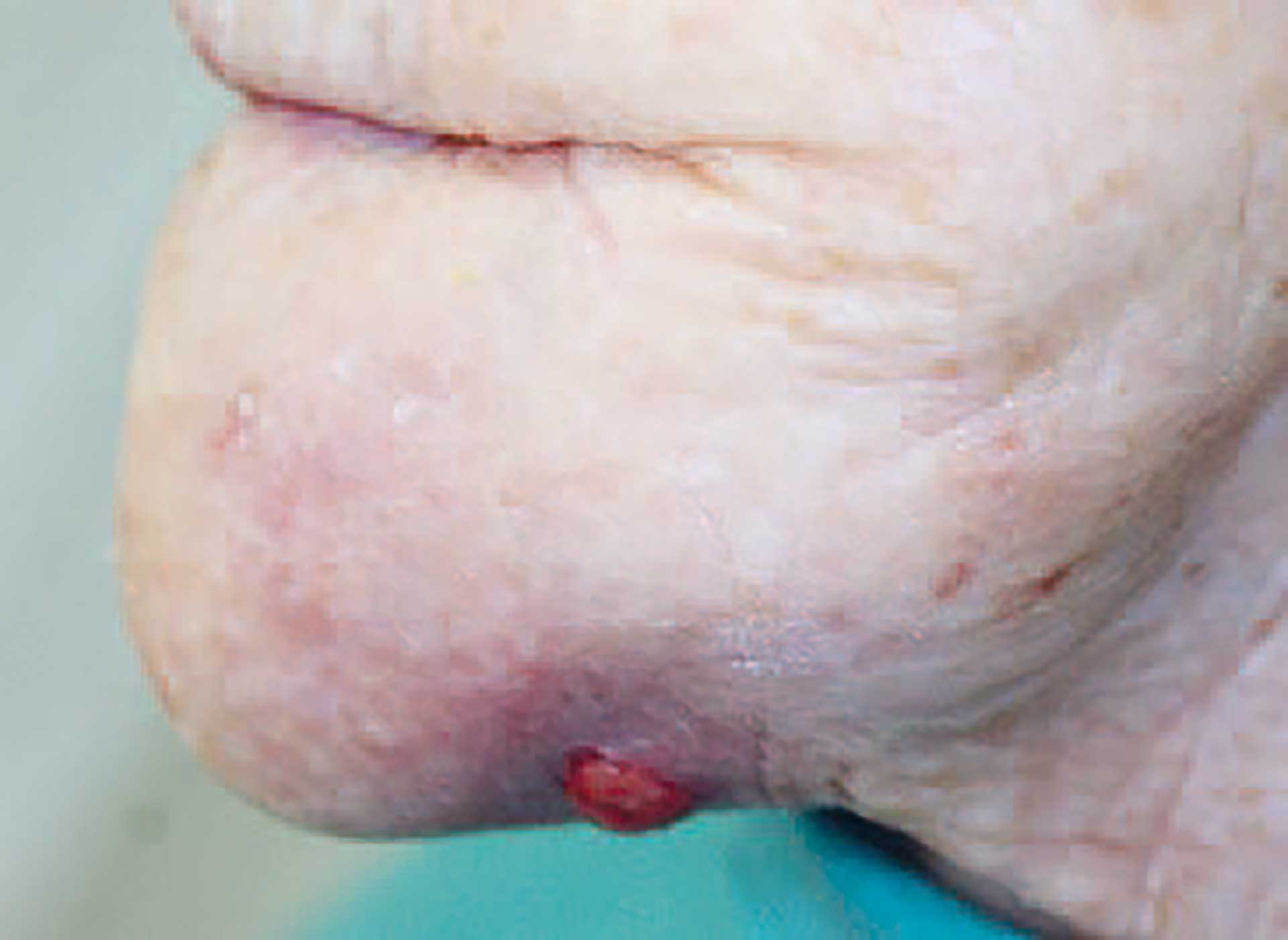
Figur 4. Fem måneder etter diagnostisering av oralt verrukøst karsinom er det tilkommet en fistelutgang submandibulært på venstre side.
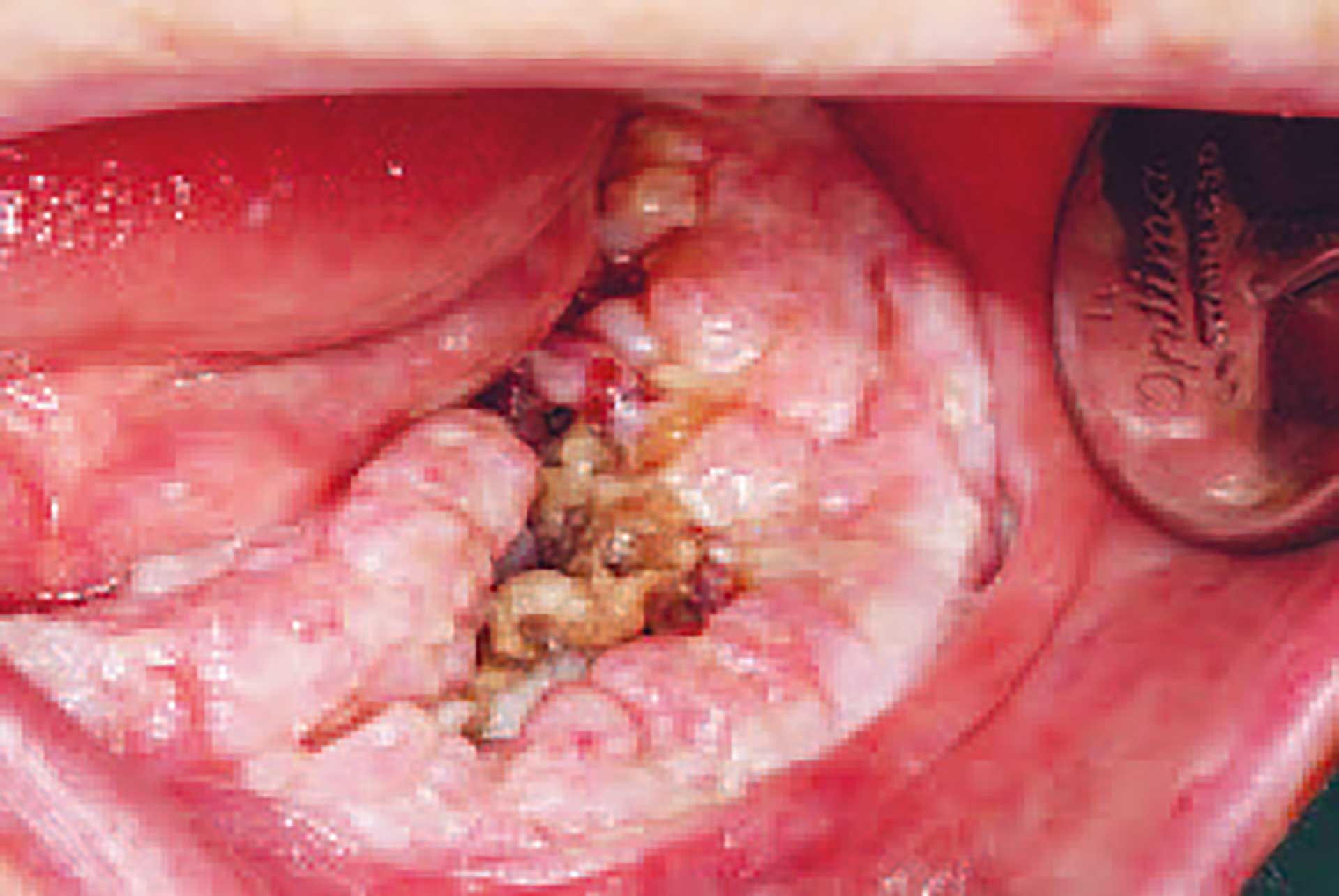
Figur 5. Fem måneder etter kreftdiagnosen. Tumor har økt i størrelse og kjevebennekrose kan sees i dybden.
To måneder etter dette ble pasient henvist av fastlegen til kreftavdelingen ved Ålesund sykehus hvor hun tilbudt palliativ strålebehandling. Hun ble informert om at engangsdose med stråling i beste fall kunne stagnere veksten av tumor, samt gi smertelindring og bedre livskvalitet. Pasient aksepterte den foreslåtte behandlingen, men uttalte at det først og fremst var sønnen som hadde tro på behandlingen. Hun mottok en engangsfraksjon på 8 Gy syv måneder etter at kreftdiagnosen ble stilt. Dette var siste kontakt pasient hadde med Ålesund sykehus, og fem måneder etter palliativ strålebehandling døde hun på et lokalt omsorgssenter. Det gikk 12 måneder fra pasienten fikk diagnosen verrukøst karsinom til hun døde.
Drøfting
Pasienten begrunnet avslaget på kurativ behandling med sin høye alder, da hun følte det ville være en stor belastning for henne å gjennomføre den anbefalte behandlingen. Hun mente at det ville bli anstrengende med reiser til og fra Trondheim, og beskrev tidligere brystkreftbehandling som krevende.
Som kjent endrer forholdet mellom kost/nytte seg hos eldre pasienter ettersom de har tapt en del av sin reservekapasitet og pasienten mente behandlingen ville ta fra henne uforholdsmessig mye livskvalitet målt opp mot forventet gjenværende levetid. Hun var åpen om at livet hennes gikk mot slutten, og at hun ikke ville bruke resten av tiden sin på en krevende kreftbehandling. Hun samtykket til at vi diskuterte avslaget med hennes sønn, som bekreftet at pasient foretok et reflektert og autonomt valg. I ettertid kan man stille spørsmål om behandlende helsepersonell kunne hatt en nærmere dialog med pasients fastlege i denne prosessen for å sikre at pasienten foretok en veloverveid avgjørelse.
Den norske tannlegeforeningen har fastlagte etiske regler som skal danne grunnlaget for verdig utøvelse av tannlegeyrket. NTFs etiske regel §1 sier: «En tannleges oppgave er innenfor sitt fagområde å ivareta sine pasienters helse. Hensynet til pasienten må være overordnet andre hensyn» [13]. Helsepersonell føler generelt en plikt til å gjøre det som er mulig for å hjelpe sine pasienter. Dersom disse velger å takke nei til det man selv anser som påtrengende nødvendig behandling kan dette for fagpersonen oppleves som utfordrende. Noen ganger kan spørsmålet om hvorvidt pasienten har forstått og tatt inn over seg konsekvensen av å avslå behandlingen i tilstrekkelig grad stilles. I slike tilfeller vil samtykkekompetanse, altså pasients evne til å ta egne avgjørelser i spørsmål om helsehjelp, være avgjørende. Denne omhandler pasienters juridiske rett til å ta beslutninger på egne vegne, og er sterkt knyttet til det å ha respekt for pasientens selvbestemmelse [14]. Ifølge pasient- og brukerrettighetsloven §4-1 skal all helsehjelp skje på frivillig grunnlag med utgangspunkt i samtykke fra pasienten. Loven åpner likevel for at samtykkekompetanse kan bortfalle helt eller delvis dersom pasienten åpenbart ikke er i stand til å forstå hva samtykket omfatter på grunn av for eksempel senil demens (pbrl. §4-3). Videre sier loven at det er den som yter helsehjelpen som avgjør om pasienten mangler samtykkekompetanse [1]. Rundt halvparten av pasientene i denne alderen (90+ år) har grader av demens som medfører kognitiv svikt, og dette kan påvirke deres evne til å ta veloverveide avgjørelser i slike situasjoner [15]. Helsepersonellet må derfor alltid ta slike forhold i betraktning, men i det aktuelle tilfellet ble pasienten vurdert som klart samtykkekompetent. Hun var også ledsaget av sin sønn slik at han kunne bistå henne ved behov. Ifølge pasientjournalforskriften skal det journalføres dersom en pasient er fratatt sin samtykkekompetanse, og/eller dersom pasienten har motsatt seg nærmere angitt helsehjelp. Altså har loven kun krav om dokumentasjon når konklusjonen er at samtykkekompetanse mangler. Likevel bør også vurderinger som konkluderer med det motsatte begrunnes og dokumenteres i pasientjournal [16].
Helsedirektoratet har utviklet verktøy som er ment å hjelpe behandleren i vurderinger av pasienters samtykkekompetanse. Disse kan være et supplement i en helhetsvurdering og fokuserer på pasientens evne til å forstå, anerkjenne, resonnere og velge; forstå gitt informasjon, anerkjenne sin egen situasjon, resonnere over relevant informasjon med avveining av de ulike behandlingsalternativene, og til å uttrykke et begrunnet valg og ta en endelig beslutning [16].
Det er mange mulige usikkerhetsmomenter knyttet til å vurdere pasienters samtykkekompetanse, og ulike misforståelser er vanlige. Eksempler på dette er at de som ikke følger behandlers råd og trosser faglige råd automatisk må mistenkes for å ha redusert samtykkekompetanse, eller at demente, psykotiske og/eller tvangsinnlagte automatisk mangler samtykkekompetanse. Det er viktig at helsepersonell unngår å la seg påvirke av slike antagelser når samtykkekompetanse vurderes, og det skal være klare forutsetninger for at denne skal fratas en pasient. Vurderingen skal gjøres konkret med hensyn til den aktuelle helsehjelpen, og man må forsøke å gjøre det slik at pasient får best mulig forutsetning for å kunne samtykke. Det er også en klar fordel å ha kjennskap til pasienten over tid. En pasient kan mangle samtykkekompetanse på et område, men likevel være samtykkekompetent på andre. Man sier derfor ofte at samtykke er situasjonelt. For eksempel kan man tenke seg at en pasient som ikke er i stand til å vurdere hvorvidt vedkommende burde legges inn på sykehus, likevel kan være kompetent til å vurdere legemiddelbehandling [16].
Pasienten ble i dette tilfellet vurdert til å være samtykkekompetent av samtlige involverte behandlere: tannlege, oralkirurg, ØNH-lege og fastlege. Loven er klar på dette punktet og pasient- og brukerrettighetsloven §4-1 lyder slik:
«Helsehjelp kan bare gis med pasientens samtykke, med mindre det foreligger lovhjemmel eller annet gyldig rettsgrunnlag for å gi helsehjelp uten samtykke. For at samtykke skal være gyldig, må pasienten ha fått nødvendig informasjon om sin helsetilstand og innholdet i helsehjelpen [1].»
Til tross for viktigheten av gode kommunikasjonsevner i tannlegeyrket, fokuserer medisinske utdannelser i stor grad på biomedisinsk kunnskap. I tillegg er tidsbruken per pasient ofte begrenset i en klinisk hverdag og det være utfordrende å ta seg nok tid til å lytte til pasientene. Dette gjelder i særlig grad ved behandling av eldre pasienter ettersom de oftere kan være svekket fysisk og mentalt, og ha behov for et roligere tempo. Enkelte behandlere vil kanskje tenke at gode kommunikasjonsevner er noe man er født med, og at noen behersker det godt mens andre behersker det i mindre grad. Slik trenger det derimot ikke å være, og flere studier har vist at god kommunikasjon består av konkrete ferdigheter man kan tilegne seg gjennom systematisk læring [17]. En nøkkel for å lykkes med å navigere riktig i samtaler med pasienter og etablere tillitsfulle forhold til disse er bruk av pasientsentrert kommunikasjon. Viktige momenter her er at man forsøker å fremkalle pasienter og deres pårørendes perspektiver på en åpen måte, og at man er lyttende og responderer empatisk på de følelsene som uttrykkes [17]. Dette vil nok mange tenke på som en selvfølge, men det kan likevel være lett å glemme i en hektisk arbeidshverdag hvor man ønsker å arbeide mest mulig effektivt.
Oppsummering
Pasienten i denne kasuistikken ble diagnostisert med oralt verrukøst karsinom. Hun valgte å takke nei til videre aktiv behandling. Dette medførte vekst av tumor, infeksjon med nekrose av kjevebein og ekstraoral fistel. Pasient fikk utfordringer med inntak av mat med tyggemotstand, og spiste hovedsakelig moset mat supplert med næringsdrikk. Syv måneder etter hun ble diagnostisert aksepterte pasient palliativ strålebehandling gitt som engangsfraksjon. Hun døde fem måneder senere.
Tannhelsepersonellet spiller en viktig rolle ved å undersøke munnslimhinnen og henvise videre mistenkelige forandringer tidligst mulig ettersom tidlig diagnose av munnhulekreft ofte er avgjørende for et godt behandlingsresultat. Det er en god kjøreregel å unngå å konkludere med manglende samtykkekompetanse dersom en er i tvil om dette. For at samtykkekompetansen skal kunne sies å ha bortfalt kreves det at vedkommende åpenbart ikke er i stand til å oppfatte hva samtykket innebærer. Siden beviskravet er så høyt («åpenbart»), vil mange med redusert evne til å forstå hva helsehjelpen omfatter, likevel måtte vurderes som samtykkekompetente [16]. Dersom helsehjelp som innebærer et alvorlig inngrep skal gis til pasienter over 18 år uten samtykkekompetanse sier pasient og brukerrettighetsloven §4-6 at dette må gjøres i samråd med annet kvalifisert helsepersonell [1].
Takk
Takk til pasienten for hennes samtykke til publikasjon av kasuistikken og Silje Stokholm Nicolaysen, juridisk rådgiver i Den norske tannlegeforeningen, for råd og deling av informasjon.
Referanser
Silverman Jr. S. Oral Cancer, Volum 1. 5th ed: BC Decker; 2003.
Tall/statistikk fra Kreftregisteret Oslo: Kreftregisteret; 2021 [28.02.2021]. URL:
Markopoulus AK. Current aspects on oral squamous cell carcinoma. Open Dent J. 2012;6:126-30.
Rivera C. Essentials of oral cancer.Int J Clin Exp Pathol. 2015;8:11884-94.
Sankaranarayanan R, Ramadas K, Amrasinghe H, Subramanian S, Johnson N. Cancer. Disease Control Priorities. 3 ed. Washington: International Bank for Reconstruction and Development/The World Bank; 2015.
Deschler DG, Richmon JD, Khariwala SS, Ferris RL, Wang MB. The “New” head and neck cancer åatient – young, nonsmoker, nondrinker, and HPV positive: Evaluation. Otolaryngol Head Neck Surg. 2014;151:375–80.
Mathur R, Singhavi HR, Malik A, Nair S, Chaturvedi P. Role of poor oral hygiene in causation of oral cancer - a review of literature. Indian J Surg Oncol. 2019;10:184-95.
Peng Q, Yuehong W, Quan H, Li Y, Tang Z. Oral verruocous carcinoma: From multifactorial etiology to diverse treatment regimens (Review). Int J Oncol. 2016;49:59-73.
Scully C, Bagan JV, Hopper C, Epstein JB. Oral cancer: Current and future diagnostic techniques. Am J Dent. 2008;21:199-209.
Cribier B, Asch P-H, Grosshans E. Differentiating squamous cell carcinoma from keratoacanthoma using histopathological criteria. A study of 296 cases.Dermatology. 1999;199:208-12.
Den norske tannlegeforening. NTFs etiske regler 2011 [10.12.2021].URL:
Fjærli I, Seljeseth W. Vurdering av samtykkekompetanse 2018 [11.12.2021]. URL:
Helsedirektoratet. §4-3 Hvem har samtykkekompetanse 2018 [19.05.2021]. URL:
Delgado MO, De La Cruz MG, Epner DE. ‘I don’t want to burden my family’: handling communication challenges in geriatric oncology. Ann Oncol. 2013;24:vii30-vii5.
English summary
Vatne DNB, Loro LL.
Refusal of oral cancer treatment: a case report
Nor Tannlegeforen Tid. 2022; 132: 344-9.
Oral squamous cell carcinoma is a rare but potentially life-threatening disease. Early detection greatly increases the chance for successful treatment. In Norway, most cases of oral cancer are usually treated by surgery and radiation therapy. This case report presents the challenging situation that arises when a patient refuses curative treatment, and what to keep in mind when assessing the competence of patients. The patient in this case report was diagnosed with oral verrucous carcinoma and evaluated by different health professionals whom all concluded that she was competent to consent to treatment after being informed about the diagnosis, treatment, and prognosis of her condition. The patient chose to decline curative treatment, which led to infiltration and destruction of local tissues, infection, pain, and difficulties with food consumption. Seven months after refusing curative treatment the patient accepted a single fraction therapy aimed at providing some pain relief. The patient died 12 months after being diagnosed with verrucous carcinoma. This is a unique and rare case of a mentally competent person who refused cancer treatment. The progression of the untreated verrucous carcinoma was followed-up from diagnosis until the patient died.
Korresponderende forfatter: David Nikolai Breidablik Vatne. E-post: david.nikolai.vatne@mrfylke.no
Akseptert for publisering 23.01.2022
Artikkelen er fagfellevurdert.
Vatne DNB, Loro LL. Oralt verrukøst karsinom: Pasienten ønsket ikke behandling. Nor Tannlegeforen Tid. 2022; 132: 344-9.
Norsk MeSH: Verrukøst karsinom; Informert samtykke; Beslutningsprosess; Kasusrapporter
