Ida Louise Line og Magnus Strømmen
Tannbehandling etter fedmeoperasjon hos pasient med odontofobi – en kasuistikk
Privatpraktiserende allmenntannlege. Colosseum Tannlege Tønsberg.
Forsker, ph.d. Senter for fedmeforskning, St. Olavs hospital og Kompetansesenteret Tannhelse Midt.
Kasuistikken beskriver behandlingsforløpet hos en tidligere fedmeoperert pasient med odontofobi og omfattende karies. Pasienthistorien blir en innfallsport til forskningen på feltet hvor nye studier peker på en sannsynlig sammenheng mellom fedmekirurgi og karies. Avslutningsvis foreslås konkrete tiltak for å forebygge orale helseproblemer i denne pasientgruppen. Pasienten har gitt samtykke til publisering av sykehistorie, behandling, foto og røntgenbilder.
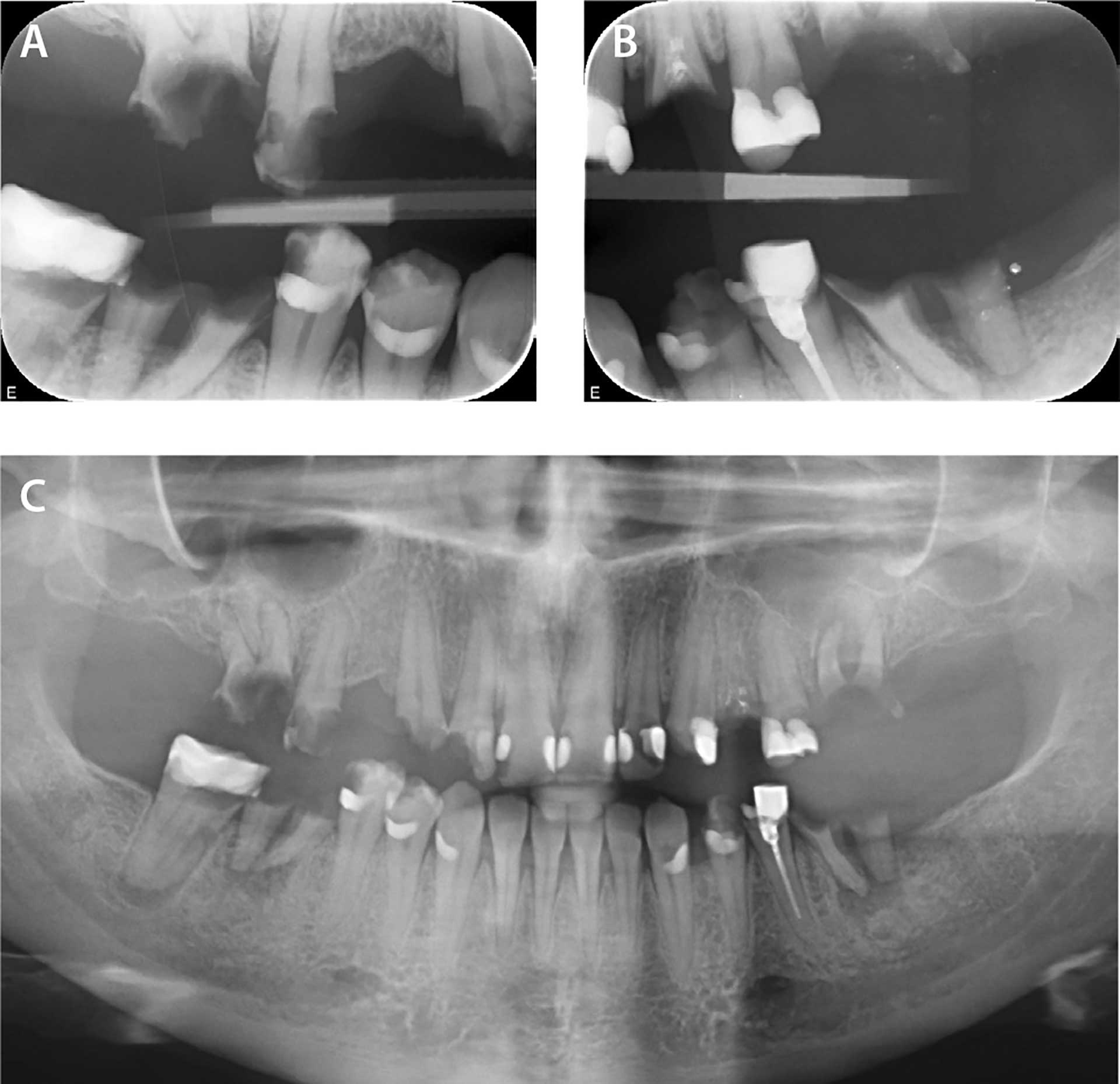
Figur 1 A-C. Tannstatus ved første besøk, høsten 2019. Bitewings og OPG.
En kvinne i trettiårene henvendte seg til tannklinikken høsten 2019 med ønske om bedring av sin tannhelse. Pasienten skammet seg over egne tenner, hadde svært redusert tyggefunksjon og tilbakevendende smerter i tennene. Hun hadde i mange år slitt med fedme og gjennomgikk to år tidligere det fedmekirurgiske inngrepet Roux-n-Y gastric bypass ved et offentlig sykehus i Norge. Høyeste BMI før operasjonen var 38,6 kg/m2. Første året etter operasjonen slet pasienten med daglig oppkast i forbindelse med måltidene. Hun merket en rask forverring av munnhelsen som hun beskrev som at tennene smuldret opp. Hun mente at forverringen kunne ha sammenheng med fedmeinngrepet, men at det ikke ble gitt informasjon om økt risiko for orale komplikasjoner i utredningen til kirurgi. Pasienten led av alvorlig odontofobi og hadde ikke vært hos tannlege på lang tid. Behandlers bakgrunn og lange erfaring med behandling av pasienter med odontofobi gjorde tilnærmingen til pasienten enklere. Pasienten fortalte at i etterkant av fedmeoperasjonen hadde hun hatt behov for mindre, men hyppigere måltider. Figur 1a-c viser røntgenbilder av tannstatus ved første besøk. Hun brukte ingen medisiner utover Levaxin for lavt stoffskifte. Ellers tok hun daglig multivitamintilskudd og Calcigran forte i tråd med postoperative kostholdsanbefalinger.
Pasienten hadde dårlig råd og det var lite muligheter for å gjøre annet enn det aller mest nødvendige for å oppnå smertefrihet. Tann 16, 24, 26, 36, 46 og 47 var nedkarierte med dårlig prognose og ble ekstrahert. Tann 13, 15 og 25 ble kavumpreparert grunnet karies til pulpa, og en midlertidig fylling ble lagt i tann 23 som hadde grav karies. Pasienten ble forberedt på avtagbar protese, men det ble søkt NAV om økonomisk støtte til fast protetikk. Pasienten avlyste videre timer grunnet dårlig økonomi.
Et knapt år senere kom pasienten tilbake akutt med tydelig hevelse, erytem, trismus og smerter utgående fra tann 15. Hun klarte ikke å motta noen form for tannbehandling på dette tidspunktet grunnet odontofobi og ble satt på antibiotika. En måned senere ringte pasienten og fortalte at hun hadde fått bevilget penger fra NAV til å gjøre nødvendig tannbehandling for å forsøke å bevare faste tenner. Da hun kom tilbake høsten 2020 var det en tydelig forverring av tannstatus på resttannsett i forhold til ved første konsultasjon (figur 2a-c). Særlig overkjevens front følte hun ble stadig dårligere, og hun hadde sluttet å gå ut blant folk grunnet skam. Hun rapporterte økt munntørrhet. Pasienten fikk veiledning og hygieneinstruksjon.
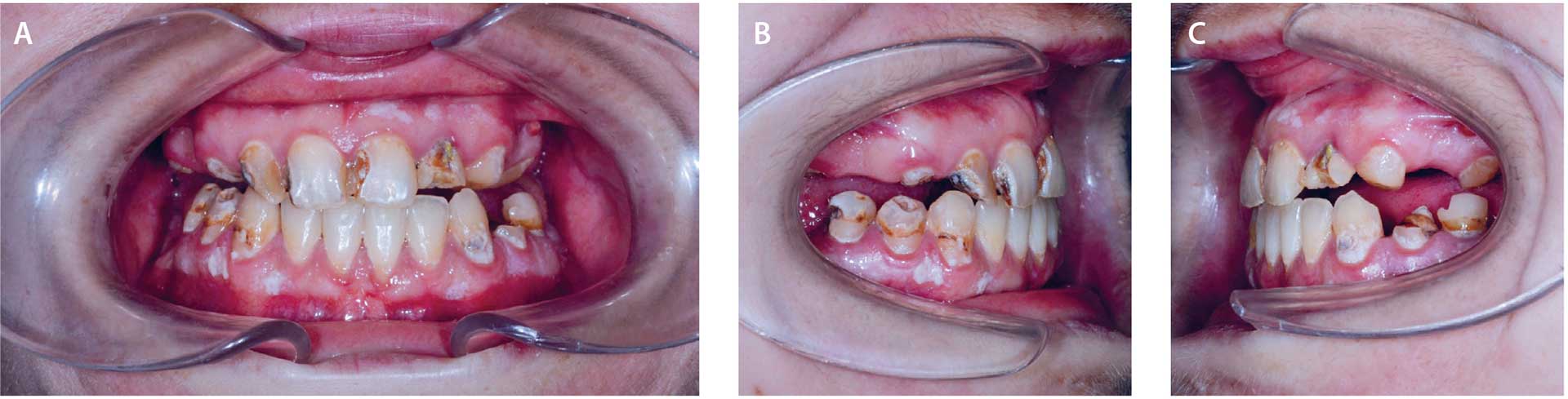
Figur 2 A-C. Tannstatus etter sanering av rotrester med dårlig prognose.
Behandling av hennes odontofobi ble en forutsetning for å motta ytterligere tannbehandling. Tannbehandlingsangsten ble kartlagt og hun ønsket tilvenning, men ingen premedisinering på noe tidspunkt underveis i behandlingsforløpet. Dette innebar at vi brukte noe lengre tid på å gjennomføre tannbehandlingen. Pasienten utviklet raskt tillit til behandler-teamet. Grunnet lang erfaring med å behandle odontofobipasienter ble det ikke vurdert henvisning for angstbehandling.
Den intraorale undersøkelsen viste generelt grav karies på mange tenner. Det var vanskelig å kartlegge erosjonsskader da tannsettet var svært nedkariert. Tenner med dårlig prognose var ekstrahert, men vi tok sikte på i utgangspunktet å behandle og beholde tenner med god, samt de med usikker, prognose. Det ble fokusert på munnhygiene og profylakse ved hver behandlingstime. Pasienten var svært motivert. Hun møtte til avtalte timer og fulgte hygienerådene som hun ble anbefalt. Munnhygienen ble stadig bedre i takt med at smertene forsvant, og at hun så at det var håp om å kunne bevare faste tenner. Målet ble å reetablere tyggefunksjon til andre premolar i alle kvadranter. Pasienten hadde ikke periodontitt.
I overkjeven ble det utført endodontisk behandling av tann 15, 13, 12, 21, 22 og 25. Rotfylte tenner ble bygget opp med fiberstift og komposittkonus. Tanntekniker lagde en mock-up som ble brukt som utgangspunkt for en midlertidig sementert bro (figur 3a-b). Grunnet lite gjenværende tannsubstans i overkjeven ble det laget en bro i metall-keram. Fremtidig mulighet for godt renhold var bakgrunnen for avslutning i metall mot gingiva palatinalt. Pasienten ble informert om at finnes mer estetiske protetiske muligheter, men i dette tilfellet var hensynet til lang holdbarhet det som veide tyngst da pasienten ikke ønsket unødvendig revisjon av protetikken.
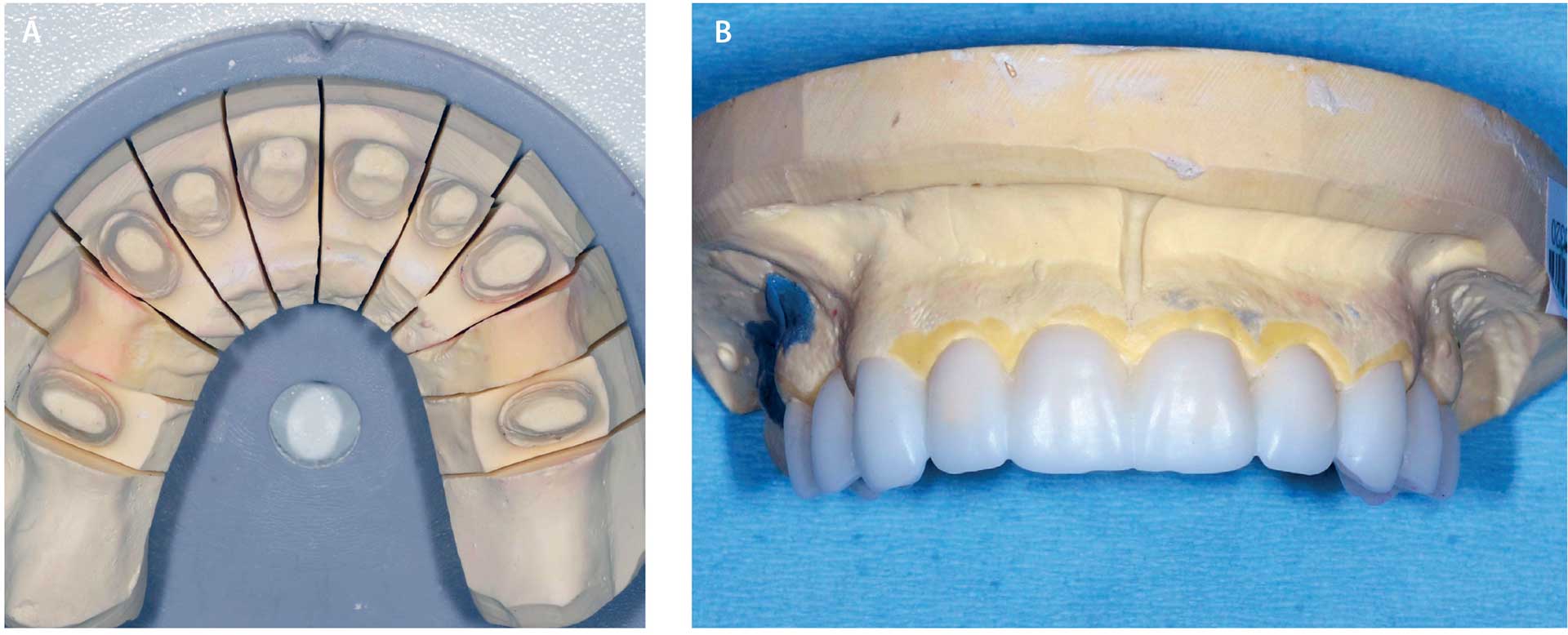
Figur3 A-B. Modell av preparering overkjeve bro 15-25/Mock up fra tanntekniker.
I underkjeven ble tann 34 rotfylt og stiftbehandlet. Tann 35 ble endodontisk revisjonsbehandlet da det var lekkasje inn til gammel rotfylling. Det lyktes ikke å øke renselengden mot det apikale, men her var det ikke apikal patologi. Det ble laget MK-krone på tann 35, 34 og 45. Karies på resterende tenner ble behandlet på enklest mulig måte med kompositt. Etter protetisk og konserverende behandling var utført ble det satt opp time til etterkontroll som viste fortsatt god munnhygiene.
Pasient og behandler etablerte underveis en trygg relasjon og pasienten var ferdigbehandlet våren 2021. Da behandler byttet arbeidssted, ble det utfordrende for pasienten å følge opp tannlegetimer. Hun vegrer seg fortsatt for å gå til tannlege. Sommeren 2023 kom hun likevel til kontroll (figur 4 a-b). Undersøkelsen viste ingen gingivallommer, relativt god munnhygiene med unntak av lett gingivitt noen steder i overkjeven, ingen kariesutvikling eller apikale periodontitter (figur 5 a-e). Pasienten har ingen smerter i munnen og gleder seg over at hun kan smile og tygge det hun ønsker. Hun sier selv at hun har fått livet sitt tilbake. BMI i dag er 20,5 kg/m2.
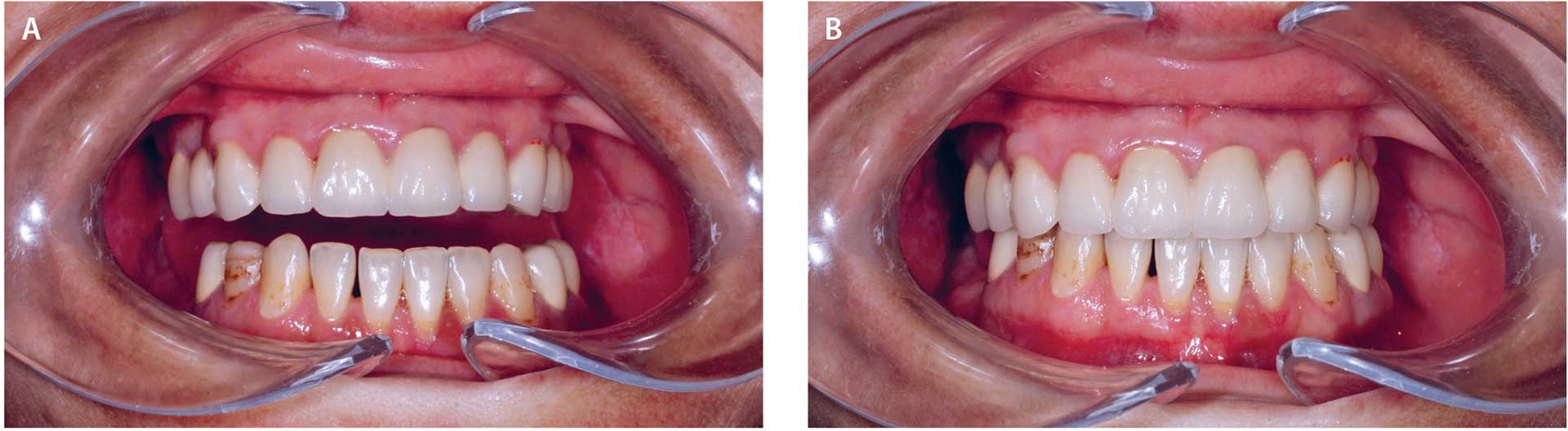
Figur 4 A-B. Status ved kontroll to år etter endt behandling, sommeren 2023.
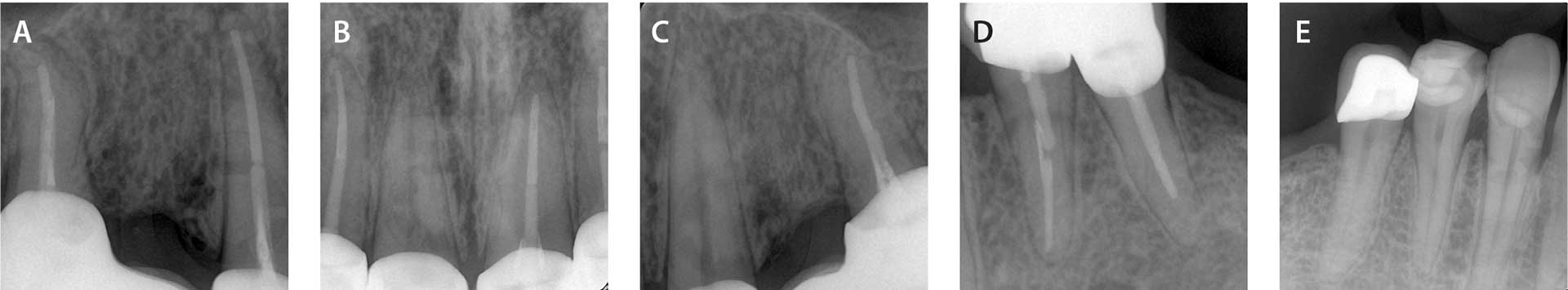
Figur 5 A-E. Apikalbilder ved kontroll to år etter endt behandling.
Drøfting
Kasuistikken beskriver en relativt ung pasient med odontofobi, dårlig munnhygiene og opplevd forverring av munnhelsen etter gjennomgått fedmekirurgi. De fleste tennene hadde grav karies og pasienten rapporterte underveis i behandlingsforløpet xerostomi. Det var ingen klare erosjonsskader og ingen tegn til periodontitt. En svakhet med kasuistikken er mangelen på dokumentert munnhelse før fedmeinngrepet. Dette er imidlertid en del av problemkomplekset ved odontofobi: Pasientene går ikke til tannlege før de absolutt må.
Selv om vi også erfarer at fedmeopererte pasienter har god oral helse, ligger kasuistikkens verdi i at den illustrerer noe av kompleksiteten i pasientgruppen. Overvekt og fedme er assosiert med sosioøkonomisk status [1] og deler i stor grad det som også er sosiale determinanter for oral helse [2]. Dette sannsynliggjør at både fedme og oral patologi manifesteres i de samme pasientene. Siden fedmekirurgi også gir systemiske effekter, samtidig som pasientene tvinges til et spisemønster som øker risiko for karies og erosjoner, kan tilstedeværelse av odontofobi utgjøre en kritisk risikofaktor for munnhelsens forløp etter fedmeinngrepet.
Forskning på karies hos fedmeopererte
Som klinikere preges vi av pasientene vi ser og slik kan tilfeldige pasientmøter farge våre oppfatninger. Det er samtidig lett å glemme de vi systematisk ikke ser: Pasientene som aldri forteller at – eller aldri blir spurt om – de har gjennomgått fedmekirurgi. Spesialisthelsetjenestens ofte manglende blikk for oral helse kombinert med at grupper av befolkningen ikke går til kontroller hos tannlege, kan skape inntrykk av et ikke-fenomen.
Det vitenskapelige grunnlaget for å si at forekomsten av karies øker etter fedmekirurgi, har dessuten vært manglende. I 2023 ble det publisert en systematisk litteraturgjennomgang med metaanalyse på temaet [3]. En metaanalyse kan oppnå et mer presist estimat av en effekt basert på summen av studier som oppfyller visse kriterier. I dette tilfellet var inklusjonskriteriene for primærstudiene brede, en naturlig følge av at det ikke foreligger randomiserte kontrollerte studier på området. Variasjonen i primærstudiene var stor og effektestimatene små. Metaanalysen kunne ikke vise statistisk signifikant endring i karies eller ekstraksjoner etter fedmekirurgi.
Drevet av vår mistanke fra klinikken om at det faktisk likevel kan være en assosiasjon, sågar en sammenheng, mellom fedmekirurgi og karies, velger vi å problematisere den eksisterende forskningen. Noen av metaanalysens primærstudier var tverrsnittsstudier [4][5], et studiedesign med lav vitenskapelig verdi. De andre primærstudiene var kohortstudier [6][7][8][9][10] som potensielt er mer verdifulle. En svakhet ved disse var at median oppfølgingstid var 6 måneder, noe som er knapt for et så hardt endepunkt som karies. En ytterligere innvending kan være at primærstudiene la DMFT til grunn for kariesanalysene. I lys av den korte oppfølgingstiden kan DMFT være lite hensiktsmessig å bruke da den ikke fanger opp tidlige lesjoner.
Etter at metaanalysen ble publisert, er det rukket å komme to viktige studier på området som styrker mistanken om en mulig sammenheng mellom fedmekirurgi og karies. Det viktigste bidraget er basert på et uttrekk fra den svenske delen av Scandinavian Obesity Surgery Registry koblet med data fra det svenske Tandhälsoregistret [11]. Her har man sammenlignet data fra 53.643 fedmeopererte svensker med et uttrekk fra Statistikmyndigheten (1:10), matchet for alder, kjønn og bosted.
Datasettet følger pasientene i årene før og etter fedmeoperasjonen. Det viser først og fremst to forhold. Pasienter som fedmeopereres har i utgangspunktet dårligere tannhelse enn normalbefolkningen. Dernest viser data en dramatisk økning i ekstraksjoner, restorativ og endodontisk behandling i årene etter fedmeoperasjonen. De fedmekirurgiske inngrepene man har tatt utgangspunkt i – gastric bypass og sleeve gastrectomi – er for øvrig de samme som vi tilbyr i Norge.
Også en slik studie har svakheter. Registerdata gir et grovkornet bilde av virkeligheten. Om man antar at faktorer som påvirker hjelpsøkeratferden negativt – slik som odontofobi og dårlig økonomi – er hyppigere hos mennesker med fedme, kan studien faktisk tegne et for positivt bilde av de fedmeoperertes tannhelse. Med andre ord kan man spekulere i om den reelle forskjellen mellom de svenske fedmepasientene og befolkningen ellers er enda mer uttalt enn hva data gir inntrykk av.
En nylig publikasjon gir imidlertid et bilde med høyere presisjon av kariesutviklingen hos fedmeopererte. I august kom resultatene av en toårig kohortstudie av et utvalg fedmeopererte svensker [12]. Studien har flere styrker; den er prospektiv med vesentlig lengre oppfølgingstid enn tidligere kohortstudier, kontrollgruppen er fedmepasienter som gjennomgår diettbehandling, og karies er kartlagt etter ICDAS II-kriteriene og differensierer slik mellom emalje- og dentinkaries.
Kohortstudien viser en vesentlig økning både i emaljekaries, dentinkaries og antall fyllinger, mens man ikke så noen statistisk signifikant økning hos pasientene som gjennomgikk diettbehandling. Disse nylige publikasjonene på området [11][12] bidrar med vesentlig ny evidens og ville trolig endret resultatet dersom de var del av en metaanalysen [3].
Kan vi forbedre klinisk praksis?
Oral helse er i liten grad representert i det tverrfaglige fedmekirurgiske behandlingsforløpet ved offentlige sykehus i Norge. Tilsvarende har tannhelsepersonell hatt lite oppmerksomhet rundt denne typen behandling hos pasienter de møter i tannklinikkene.
En epikrisegjennomgang ved Nordlandssykehuset viste at nær halvparten av pasientene i fedmeutredning rapporterte tegn på tannbehandlingsangst [13]. Tannbehandlingsangst er mer utbredt blant kvinner med fedme enn hos normalvektige og tendensen øker med stigende BMI [14]. Det er da vårt ansvar som helsepersonell å tenke nytt omkring hvordan vi kan rigge utredning og behandling på måter som forebygger at disse pasientenes angst undergraver de gode helseeffektene av fedmekirurgi. Et mulig tiltak er integrering av odontologisk kompetanse i sykehusene. De kirurgiske klinikkenes etablerte rutiner og den særskilte organiseringen av tannhelsetjenesten, legger imidlertid utfordringer i veien for slik tjenesteinnovasjon. På den annen side er dette mulig ved sykehusene som tok del i Helsedirektoratets forsøksordning med orale helsetjenester organisert i sykehus [15].
Noe som derimot er realistisk for alle tilbydere av fedmekirurgi er å etablere pasientundervisning om fedmekirurgiens mulige negative konsekvenser for munnhelse. I undervisningen bør det inngå:
Tilpassede råd om munnhygiene.
Veiledning om hvordan postoperativt kosthold også skal fremme oral helse.
Konkrete anbefalinger om preventive kontroller hos tannlege/tannpleier.
Slike kontroller bør innbefatte en preoperativ undersøkelse samt tett recall de første årene etter inngrepet. Dette gjør det mulig å identifisere oral patologi tidlig, gi behandling av lav invasivitet samtidig som man sparer pasienten for omfattende restorative kostnader i ettertid eller tapt tyggefunksjon. Et slikt kontrollregime bidrar også til å innfri noen av HELFOs dokumentasjonskrav hvis det blir aktuelt med refusjonsbetinget tannbehandling.
Det er også mulig innen dagens rammer for fedmeklinikkene å screene pasientene for tannbehandlingsangst. Screeningen gir grunnlag for å gi de antatt mest sårbare pasientene målrettet informasjon om lokale tilrettelagte tannhelsetilbud og reglene for stønad. Dette er i tråd med dagens strategi for persontilpasset medisin.
BAR-ORAL – et forskningsprosjekt basert på samarbeid mellom de offentlige sykehusene i Midt-Norge og regionens fylkestannleger – representerer en sped begynnelse på denne veien. Prosjektet utvikler parallelt pasientinformasjon om temaet som deles med sykehus og tannklinikker via nettstedet www.bar-oral.no.
Ved Roux-n-Y gastric bypass løsnes øvre del av magesekken og formes til en liten lomme på ca. 30 ml. Tynntarmen kobles så direkte til lommen og utgjør etter operasjonen det alimentære løpet som maten passerer gjennom. Slik bypasser føden hoveddelen av magesekken, tolvfingertarmen og 50-80 cm av første del av tynntarmen (det bileopankreatiske løp). De to løpene kobles sammen 100-150 cm fra den modifiserte, lille magesekken. Opptak av næring skjer i hovedsak nedenfor denne sammenkoblingen. Inngrepet skjer med kikkhullsteknikk.
Referanser
McLaren L. Socioeconomic status and obesity. Epidemiol Rev. 2007;29(1):29-48.
Holst D. Den orale helses sosiale determinanter–er oral helse fortsatt skjevt fordelt? Tandlaegebladet. 2008;112(1):12-9.
Ferraz AX, Gonçalves FM, Ferreira-Neto PD, Santos RS, Guariza-Filho O, Zeigelboim BS, & al. Impact of bariatric surgery on oral health: a systematic review and meta-analysis. Clin Oral Investig. 2023:1-16.
Aznar FD, Aznar FD, Lauris JR, Chaim EA, Cazzo E, Sales-Peres SHdC. Dental wear and tooth loss in morbid obese patients after bariatric surgery. Arq Bras Cir Dig. 2019;32.
Marsicano JA, Sales-Peres A, Ceneviva R, de CS-PSH. Evaluation of oral health status and salivary flow rate in obese patients after bariatric surgery. Eur J Dent. 2012;6(2):191-7.
Knaś M, Maciejczyk M, Sawicka K, Hady HR, Niczyporuk M, Ładny JR, & al. Impact of morbid obesity and bariatric surgery on antioxidant/oxidant balance of the unstimulated and stimulated human saliva. J Oral Pathol Med. 2016;45(6):455-64.
Marsicano JA, Grec PGdM, Belarmino LB, Ceneviva R, Peres SHdCS. Interfaces between bariatric surgery and oral health: a longitudinal survey. Acta Cir Brasil. 2011;26:79-83.
Tavares PV, Coelho A, Vasconcelos MCR, Barros CMB, Coury R, Nascimento AS, & al. Oral health and masticatory performance in adults submitted to bariatric surgery: a pilot study. Open J Stomatol. 2015;5(03):87.
Weinberg G, Bilder L, Horwitz J, Pupko M, Mahajna A, Machtei E, & al. Oral health status of patients before and after bariatric surgery. Dent Oral Health Care. 2018;1(1):1-8.
Yamashita JM. Avaliação de lesões cariosas e biofilme dentário por fluorescência em pacientes portadores da síndrome metabólica submetidos à cirurgia bariátrica: um estudo de coorte prospectivo. Doktoravhandling på portugisisk: University of São Paulo; 2017.
Marsk R, Freedman F, Yan J, Karlsson L, Sandborgh‐Englund G. Metabolic surgery and oral health: A register‐based study. Oral Dis. 2023. https://doi.org/10.1111/odi.14548
Taghat N, Mossberg K, Lingström P, Petzold M, Östberg A-L. Impact of medical and surgical obesity treatment on dental caries: A two-year prospective cohort study. Caries Res. 2023;57(3):231-42.
Stranden E, Gundersen IF, Getz L, Kirkengen AL, Hagen KB, Mjølstad BP. Belastende livshendelser blant pasienter med sykelig overvekttag. Tidsskr Nor Laegeforen. 2020;140(16):1640-5.
Forslund HB, Lindroos AK, Blomkvist K, Hakeberg M, Berggren U, Jontell M, & al. Number of teeth, body mass index, and dental anxiety in middle-aged Swedish women. Acta Odontol Scand. 2002;60(6):346-52.
Hauge E, Rieck K, Simma M, Dønnum H. Evaluering av “Forsøksordning med orale helsetjenesterorganisert i tverrfaglig miljø ved sykehus”. Oslo: Helsedirektoratet; 2019.
English summary
Dental treatment after bariatric surgery in a patient with odontophobia
Nor Tannlegeforen Tid. 2024; 134: 38-43.
The case report describes the course of treatment for a former patient of bariatric surgery suffering from odontophobia and extensive caries. Using the patient’s story as our focal point, we explore relevant research in the field, where new studies indicate a probable link between bariatric surgery and caries. In conclusion we propose several measures to prevent oral health problems within this patient group. The patient has consented to the publication of her medical history, treatment, photograph, and X-rays.
Korresponderende forfatter: Ida Louise Line, e-post: ida.line@colosseum.no
Akseptert for publisering 13.11.2023
Artikkelen er fagfellevurdert
Artikkelen siteres som: Line IL, Strømmen M. Tannbehandling etter fedmeoperasjon hos pasient med odontofobi – en kasuistikk. Nor Tannlegeforen Tid. 2024; 134: 38-43.
MeSH: Bariatric surgery; Gastiric bypass; Dental caries; Dental anxiety
